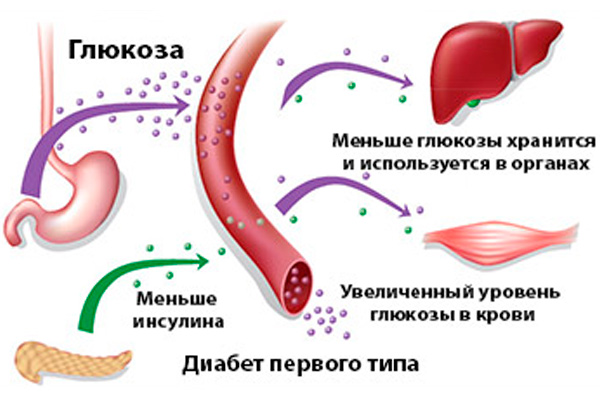
Сахарный диабет (СД) – группа заболеваний, сопровождающихся повышенным (более 7 ммоль/л натощак) содержанием сахара в крови из-за недостатка выработки инсулина, впоследствии развитием тяжелых осложнений и риском преждевременной смерти. Инсулин – гормон поджелудочной железы, способствующий проникновению глюкозы из кровеносного русла в клетки организма, для дальнейшего ее участия в обмене веществ.
Выделяют два типа сахарного диабета:
- Сахарный диабет 1 типа – инсулинозависимый. Выявляется в детском и юношеском возрасте у больных, с генетической предрасположенностью. Его основная причина – разрушение клеток, синтезирующих инсулин, приводящее к абсолютной инсулиновой недостаточности, при данном типе необходимо регулярное введение инсулина путем инъекций.
- Сахарный диабет 2 типа – инсулинонезависимый. Чаще всего развивается после 35 лет у людей, с избыточной массой тела. В этом случае гормон выделяется в достаточном количестве, но клетки организма теряют к нему чувствительность. В дальнейшем из-за лишнего веса его может начать не хватать, и тогда развивается относительная инсулиновая недостаточность. Данный тип диабета длительно протекает бессимптомно.
- Учащенное обильное мочеиспускание.
- Повышенный аппетит, неутолимый голод.
- Потеря массы тела, общее похудание из-за усиленного обмена веществ без участия глюкозы.
- Слабость, сильная утомляемость, вялость, заторможенность.
- Постоянная жажда, сухость во рту.
- Зуд кожи и половых органов, а также раны и гнойничковые поражения кожи, которые долго не заживают.
Лечение инсулинозависимого СД осуществляется путем регулярных подкожных инъекций. На сегодняшний день инсулин доступен в многоразовых шприц-ручках со сменными картриджами, флаконах или в виде инсулиновой помпы. Важно! Все дети и подростки с диабетом 1 типа, беременные женщины, больные с ослабленным зрением должны быть бесплатно обеспечены шприц-ручками в поликлинике по месту жительства.Введение инсулина извне имитирует физиологическую работу поджелудочной железы.
За ее базальную секрецию, которая происходит 24 часа в сутки и не связана с примем пищи, отвечает инсулин пролонгированного действия. Его введение бывает однократным, либо дважды в сутки. Инсулин, который вводится непосредственно перед приемом пищи, бывает короткого и ультракороткого действия. Так же есть готовые смеси.

Инсулин длительного действия (НПХ) применяется в режиме, подобранным лечащим врачом, вводится в боковую поверхность бедра.
Готовые смеси (ИКД/НПХ) вводятся в область живота.
Аналоги инсулина ультракороткого и сверхдлительного действия можно вводить во все места инъекций.
Необходимо чередовать места инъекций, чтобы избежать образований уплотненной жировой ткани – липодистрофии.
Длительный запас должен хранится при температуре +2–8 °С, например, на нижней полке дверцы холодильника, где маловероятно его замораживание. Те флаконы или картриджи, которые используются ежедневно, могут храниться при комнатной температуре, в защищенном от чрезмерного перегревания месте, в течение 1 месяца.
При инсулинозависимом сахарном диабете не такие жесткие рекомендации по питанию, как для больных со вторым типом диабета. Общее соотношение белков, жиров и углеводов не должно отличается от рациона здорового человека. Но имеется ряд важных особенностей:
- Приемы пищи должны быть не менее 5–6 раз (3 основных и несколько перекусов).
- Пища должна содержать большой объем клетчатки, которая способствует медленному усвоению глюкозы.
Также, необходимо планировать рацион по системе хлебных единиц (ХЕ):
- 1 ХЕ = количество продукта, содержащее 10–12 углеводов.
- 1 ХЕ повышает сахар в крови на 1,6–2,3 ммоль/л.
- Для усвоения 1 ХЕ требуется 1–4 ЕД инсулина.
- Среднесуточная потребность взрослого человека составляет 17–20 ХЕ.
Стандартизированные таблицы по подсчету ХЕ можно получить у лечащего врача.
- Необходимо ежедневно контролировать сахар по глюкометру натощак и через два часа после еды, вести дневник питания, подсчитывать ХЕ.
- Избегать длительных перерывов в приемах пищи, внезапной интенсивной физической активности и приема алкоголя. Все это может привести к гипогликемии (снижению сахара менее 2,5 ммоль/л), которая сопровождается резкой слабостью, дрожью в теле и обильным потоотделением. Поэтому если предстоит незапланированная физическая нагрузка, обязательно скушайте, например, одно яблоко или бутерброд.
- Выходя из дома всегда берите с собой быстроусвояемые углеводы: кусочки сахара, глюкозу в таблетках, сладкий сок.
- Все расходные материалы: иголки, шприцы, скарификаторы, только для одноразового и индивидуального использования. Важно, чтобы флакон с тест-полосками был всегда плотно закрыт, т.к. отсыревшие полоски завышают показатели сахара. Так же имейте дома полоски для обнаружения ацетона в моче.
- Не реже 1 раза в полгода посещайте эндокринолога для контроля клинических показателей крови и мочи.
- Рекомендуется посещать «школу диабета».
СД не является противопоказанием для беременности, но важно чтобы она была тщательно спланирована. Рекомендуется продолжать использовать методы контрацепции до полной компенсации углеводного обмена и отсутствии других противопоказаний.

На всем ее протяжении меняется потребность организма в инсулине, а именно в первом триместре снижается, а в дальнейшем может увеличится в 2–3 раза.
Сама по себе беременность может ухудшить уже имеющиеся осложнения, или спровоцировать появление новых.
При благоприятном течении беременности, роды происходят через естественные родовые пути при плановой госпитализации. Оптимальный срок родоразрешения в 38–40 недель с ежечасным контролем уровня сахара в крови. Показания к операции кесарева сечения являются общепринятыми в акушерстве: крупный плод, тазовое предлежание плода, а также выраженные и прогрессирующие осложнения СД (почечная недостаточность, угроза отслойки сетчатки).
Первыми признаками могут быть те же, что и у взрослых, но очень часто выявляется диабет при угрожающему жизни состоянию – кетоацидотической коме. Ей могут предшествовать рвота, сонливость, боль в животе, учащенное дыхание с дальнейшей потерей сознания. Такое состояние требует немедленной госпитализации.
В целом такое же как у взрослых пациентов, но одним из ведущих методов инсулинозависимого диабета в детском возрасте являются инсулиновые помпы. Это портативное устройство, размер и вес которого соотносим с телефоном. Представляет собой резервуар для одного вида инсулина, в основном быстродействующего, который выбрасывается в кровь согласно физиологическим потребностям по заданной электроникой программе. Этот метод имеет следующий ряд преимуществ:
- Отсутствие многократных уколов, что очень важно для детей.
- Индивидуальный подбор скорости введения инсулина в зависимости от образа жизни, что позволит избежать резких скачков сахара.
- Можно использовать в любом возрасте, особенно актуально для младенцев.
Инвалидность при СД, независимо какого он типа, невозможно получить, если у больного нет стойких отклонений в состоянии здоровья, которые приводят к ограничению трудовой деятельности, а в тяжелых случаях необходимости в помощи окружающих.

Продолжительность жизни полностью в руках самого больного. Только от него зависит, как будет протекать заболевание. Если диагноз определен, и своевременно начато лечение, то осложнения могут не развиться вовсе или не пойти дальше начальных стадий. Необходимо соблюдать все рекомендации, оптимизировать образ жизни и ответственно относится к советам эндокринолога.
Инсулинозависимый сахарный диабет (СД) развивается в результате активации аутоиммунного процесса, угнетающего бета-клетки, которые вырабатывают инсулин. Причины такой реакции организма до сих пор не выяснены.
Основополагающие факторы развития СД:
- генетическая предрасположенность;
- заболевания поджелудочной железы;
- нарушение обмена веществ и ожирение;
- интоксикация организма;
- вирусные заболевания.
Генетическая предрасположенность, на сегодняшний день, является спорным фактором. Действительно, гены, провоцирующие развитие патологии, передаются по наследству, однако это не означает стопроцентную вероятность развития заболевания.
Если у двух родителей диагностирован инсулинозависимый сахарный диабет, вероятность развития патологии у ребенка не превышает 17-20%. Если болеет только один родитель, эта вероятность сокращается до 4-5%.
Различают СД 1 и 2 типа, причем второй тип заболевания также бывает инсулинозависимый.
Характерным отличием двух форм является причина развития патологии. Инсулинозависимая форма 1 типа развивается вследствие угнетения клеток, производящих инсулин, в результате выработка гормона сокращается на 95%, и производимого организмом вещества недостаточно для нормализации уровня сахара.
СД 2 типа является приобретенной формой болезни, которая развивается на фоне нарушения углеводного обмена и ожирения. Болезнь характеризуется невосприимчивостью клеток к инсулину и глюкозе, в результате глюкоза не расходуется и накапливается в организме.
Дефицит инсулина в организме развивается вследствие недостаточной его секреции β-клетками островков Лангерганса поджелудочной железы.
Вследствие инсулиновой недостаточности, инсулинзависимые ткани (печёночная,жировая и мышечная) теряют способность утилизировать глюкозу крови и, как следствие, повышается уровень глюкозы в крови (гипергликемия) — кардинальный диагностический признак сахарного диабета.
Вследствие инсулиновой недостаточности в жировой ткани стимулируется распад жиров, что приводит к повышению их уровня в крови, а в мышечной ткани — стимулируется распад белков, что приводит к повышенному поступлению аминокислот в кровь.
Субстраты катаболизма жиров и белков трансформируются печенью в кетоновые тела, которые используются инсулиннезависимыми тканями (главным образом мозгом) для поддержания энергетического баланса на фоне инсулиновой недостаточности.
Глюкозурия является адаптационным механизмом выведения повышенного содержания глюкозы из крови, когда уровень глюкозы превышает пороговое для почек значение (около 10 ммоль/л). Глюкоза является осмоактивным веществом и повышение ее концентрации в моче стимулирует повышенное выведение и воды (полиурия), что в конечном счете может привести к дегидратации организма, если потеря воды не компенсируется адекватным повышенным потреблением жидкости (полидипсия).
Вместе с повышенной потерей воды с мочой теряются и минеральные соли — развивается дефицит катионов натрия, калия, кальция и магния, анионов хлора, фосфата и гидрокарбоната[3].
Выделяют 6 стадий развития СД1. 1)Генетическая предрасположенность к СД1, ассоциированная с системой HLA.
2)Гипотетический пусковой момент. Повреждение β — клеток различными диабетогенными факторами и триггирование иммунных процессов.
У больных уже определяются выше перечисленные антитела в небольшом титре, но секреция инсулина еще не страдает. 3)Активный аутоиммунный инсулинит.
Титр антител высок, уменьшается количество β-клеток, снижается секреция инсулина. 4)Снижение стимулированной глюкозой секреции И.
В стрессовых ситуациях у больного можно выявить преходящее НТГ (нарушение толерантности к глюкозе) и НГПН (нарушение содержания глюкозы плазмы натощак). 5)Клиническая манифестация СД, в том числе с возможным эпизодом «медового месяца».
Секреция инсулина резко снижена, так как погибло более 90 % β-клеток. 6)Полная деструкция β-клеток, полное прекращение секреции инсулина.
В основе патогенетического механизма развития диабета 1 типа лежит недостаточность выработки инсулина эндокринными клетками поджелудочной железы (β-клетки поджелудочной железы), вызванное их разрушением под влиянием тех или иных патогенных факторов (вирусная инфекция, стресс, аутоиммунные заболевания и др.).
Глюкозурия является адаптационным механизмом выведения повышенного содержания глюкозы из крови, когда уровень глюкозы превышает пороговое для почек значение (около 10 ммоль/л). Глюкоза является осмоактивным веществом и повышение ее концентрации в моче стимулирует повышенное выведение и воды (полиурия), что в конечном счете может привести к дегидратацииорганизма, если потеря воды не компенсируется адекватным повышенным потреблением жидкости (полидипсия).
Вместе с повышенной потерей воды с мочой теряются и минеральные соли — развивается дефицит катионовнатрия, калия, кальция и магния, анионовхлора, фосфата и гидрокарбоната[3].
Несмотря на колоссальный объем проведенных исследований, доктора и ученые не могут дать точного ответа на вопрос о причине появления сахарного диабета.
Что именно подвергает иммунную систему работать против самого организма, остается пока что загадкой.
Однако проведенные исследования и эксперименты не были напрасными.
Отметить конкретные причины появления данного типа диабета затруднительно. Однако можно выделить предрасполагающие факторы, например, наследственную предрасположенность.
Отдельного внимания заслуживает вирусная инфекция (перенесенный вирусный гепатит, краснуха и другие). Инсулинозависимый сахарный диабет может развиваться под воздействием токсических компонентов, например, пестицидов, нитрозаминов и даже лекарственных наименований.
Кроме того, обращают внимание на аутоиммунные реакции — диффузный токсический зоб, тиреотоксикоз и другие.
В основе развития болезни лежит гибель около 90% В-клеток поджелудочной, отвечающих за выработку инсулина. Это вызывает его недостаток, концентрация сахара в крови увеличивается, а для клеток инсулин недоступен.
Сахарный диабет 1 типа встречается чаще у ребенка или молодых людей, а инсулинозависимый сахарный диабет 2 типа у людей старшего и среднего возраста. Причины, вызывающие эндокринное нарушение в организме до сих пор не определены. Но сформированы факторы, вызывающие развитие клинической картины патологии:
- унаследованная склонность к заболеванию — детский диабет;
- перенесение заболеваний, вызванных вирусом:
- гепатит;
- паротит;
- краснуха.
- воздействие токсических веществ:
- нарушение защитных сил в организме;
- ожирение — инсулино-независимый СД 2 типа.
Невзирая на внушительное количество проведенных исследований, современные доктора и ученые не могут правильно ответить на вопрос: почему появляется сахарный диабет первого типа?
Что заставляет иммунную систему функционировать против себя, пока остается тайной. Однако все же проведенные ранее исследования не были напрасными.
При помощи большого количества экспериментов, специалисты смогли выяснить, что существуют некоторые факторы, при наличии которых возрастает вероятность появления инсулинозависимого и инсулиннезависимого сахарного диабета.
Заболевание характеризуется нарушением всех обменных процессов в организме. При этом, в первую очередь, страдает белковый и углеводный обмен, иммунитет и водный обмен. Как правило, эта форма патологии развивается в молодом возрасте. Для СД характерны следующие симптомы:
- увеличение потребления воды в связи с постоянно возрастающей жаждой;
- быстрая утомляемость;
- стремительная потеря веса, которая сопровождается возрастанием аппетита;
- симптомы интоксикации организма;
- кожные раздражения и высыпания;
- увеличение частоты мочеиспускания;
- нервные расстройства – раздражительность, бессонница, апатия.
Болезнь поражает все системы организма. Часто происходит снижение остроты зрения. Больные жалуются на судороги и онемение нижних конечностей. Для СД характерно ухудшение иммунитета и увеличение частоты инфекционных заболеваний.
Характерным симптомом является запах ацетона в выдыхаемом воздухе, что характеризует развитие кетоацидоза.
Инсулинозависимый тип болезни чреват серьезными осложнениями. Если не принять необходимые меры сразу при обнаружении первых симптомов, высок риск диабетической комы.
- По тяжести течения:
- легкое течение
- средней степени тяжести
- тяжелое течение
- По степени компенсации углеводного обмена:
- фаза компенсации
- фаза субкомпенсации
- фаза декомпенсации
- По осложнениям:
- Диабетическая микро- и макроангиопатия
- Диабетическая полинейропатия
- Диабетическая артропатия
- Диабетическая офтальмопатия, ретинопатия
- Диабетическая нефропатия
- Диабетическая энцефалопатия
Сахарный диабет (СД) – заболевание аутоиммунного происхождения, которое характеризуется полным либо частичным прекращением продуцирования сахаропонижающего гормона под названием «инсулин». Такой патогенный процесс приводит к накоплению в крови глюкозы, которая считается «энергетическим материалом» для клеточных и тканевых структур.
В свою очередь, ткани и клетки недополучают необходимую энергию и начинают расщеплять жиры и белки.
Инсулин является единственным гормоном в нашем организме, который способен регулировать показатели сахара в крови. Его производят бета-клетки, которые располагаются на островках Лангерганса поджелудочной железы.
Однако в человеческом организме существует большое количество других гормонов, повышающих концентрацию глюкозы. Это, к примеру, адреналин и норадреналин, «командные» гормоны, глюкокортикоиды и прочие.
На развитие СД влияет достаточно много факторов, о которых будет рассказано далее. Считается, что нынешний образ жизни оказывает большое влияние на эту патологию, поскольку современные люди чаще страдают ожирением и не занимаются спортом.
Наиболее распространенными типами заболевания являются:
- инсулинозависимый сахарный диабет 1 типа (ИЗСД);
- инсулиннезависимый сахарный диабет 2 типа (ИНСД);
- гестационный диабет.
Инсулинозависимый сахарный диабет 1 типа (ИЗСД) является патологией, при которой выработка инсулина полностью прекращается. Многие ученые и врачи полагают, что главной причиной развития ИЗСД 1 типа является наследственность.
Это заболевание требует постоянного контроля и терпения, поскольку на сегодняшний день не существует препаратов, которые смогли бы полностью излечить пациента. Инъекции инсулина – это неотъемлемая часть лечения инсулинозависимого сахарного диабета.
Инсулиннезависимый сахарный диабет 2 типа (ИНСД) характеризуется нарушением восприятия клеток-мишеней к сахаропонижающему гормону. В отличие от первого типа, поджелудочная железа продолжает производить инсулин, но клетки начинают неправильно реагировать на него.
Таким типом заболевания, как правило, страдают люди старше 40-45 лет. Ранняя диагностика, диетотерапия и физическая активность позволяют избежать медикаментозного лечения и инсулинотерапии.
Гестационный диабет развивается в период беременности. В организме будущей матери происходит гормональная перестройка, в результате которой показатели глюкозы могут увеличиваться.
При правильном подходе к терапии заболевание проходит после родов.
Как уже отмечалось ранее, инсулинозависимый диабет считается первым типом заболевания.
Б. Усиление
процессов распада белка.
В.
Повышение содержания остаточного азота
(за счет аммиака, мочевой кислоты).
Г. Развитие
процессов торможения нервной системы.
А. Нарушения
процессов синтеза белка.
В. Нарушение
транспорта гормонов.
Д. Положительный
азотистый баланс.
Стремительное увеличение концентрации глюкозы является следствием развития «сладкого недуга». Инсулинозависимый диабет может долгое время не давать о себе знать, потихоньку разрушая сосудистые стенки и нервные окончания практически всех органов человеческого организма.
Тем не менее, при инсулинозависимом сахарном диабете проявляется очень много признаков. Человек, внимательно относящийся к своему здоровью, сможет распознать сигналы организма, свидетельствующие о гипергликемии.
Итак, какие симптомы характерны для инсулинозависимого сахарного диабета? Среди двух главных выделяют полиурию (учащенное мочеиспускание), а также постоянную жажду. Они связаны с работой почек, которые фильтруют нашу кровь, избавляя организм от вредных веществ.
Избыток сахара является тоже токсином, поэтому выводится из организма с мочой. Увеличенная нагрузка на почки приводит к тому, что парный орган начинает черпать недостающую жидкость из мышечной ткани, вызывая такие симптомы инсулинозависимого диабета.
Жажда может быть как ярко выраженной, так и едва ощутимой. То же самое касается и учащенного мочеиспускания. К сожалению, диабет 2 типа часто выявляется случайно. Однако при таком заболевании крайне важна ранняя диагностика. Для этого нужно регулярно сдавать анализ крови на уровень сахара.
При ярко выраженной жажде пациент может выпивать до 3-5 л в день. Отмечаются частые ночные хождения в туалет.
Вышеуказанные тяжелые симптомы у 20-30 % пациентов являются первыми очевидными признаками диабета. Поэтому крайне важно ежегодно сдавать анализы, чтобы избежать подобных состояний.
zdorov.online
Основные признаки заболевания 1 и 2 типа, включают в себя:
- сухость во рту и сильную жажду (особенно вечером);
- нарушения сна (чаще всего вызванные ночными походами в туалет);
- частое мочеиспускание;
- расстройства зрения;
- снижение работоспособности.
А у некоторых больных диабет начинается с сильного кетоацидоза, который проявляется:
- рвотой, тошнотой, болями в животе;
- сонливостью;
- спутанностью сознания;
- запахом ацетона изо рта.
В таком случае человеку требуется безотлагательная медицинская помощь, поскольку ее отсутствие может привести к тяжелому обезвоживанию и даже коме.
Важно отметить, что при данном виде болезни нарушаются все существующие формы обмена: электролитного, белкового, ферментативного, иммунного, пептидного и водного.
Основными признаками наличия эндокринного недуга в организме являются следующие:
- жажда;
- сухость слизистых оболочек ротовой полости;
- усталость;
- боль в голове;
- стремительная утрата веса при хорошем аппетите;
- учащенное и обильное мочеиспускание;
- зуд;
- тошнота;
- нарушения сна;
- нарушения зрительной функции.
Симптомы диабета II-го типа мало отличаются от симптомов I типа, но проявляются менее выражено, в результате чего может пройти несколько лет от начала заболевания, прежде чем будет поставлен диагноз «сахарный диабет»:
- Повышенная жажда;
- Частое мочеиспускание;
- Постоянный голод;
- Сухость во рту, зуд кожи, фурункулы;
- Усталость;
- Сердечные аритмии .
В клинической практике достаточными критериями диагностики сахарного диабета 1 типа являются наличие типичных симптомов гипергликемии (полиурия и полидипсия) и лабораторно подтвержденная гипергликемия — гликемия в капиллярной крови натощак более 7,0 ммоль/л и/или в любое время суток более 11,1 ммоль/л;
При установлении диагноза врач действует по следующему алгоритму.
- Исключают заболевания, которые проявляются сходными симптомами (жажда, полиурия, потеря веса): несахарный диабет, психогенная полидипсия, гиперпаратиреоз, хроническая почечная недостаточность и др. Этот этап заканчивается лабораторной констатацией синдрома гипергликемии.
- Уточняется нозологическая форма СД. В первую очередь исключают заболевания, которые входят в группу «Другие специфические типы диабета». И только затем решается вопрос СД1 или СД 2 страдает больной. Проводиться определение уровня С-пептида натощак и после нагрузки. Так же оценивается уровень концентрации в крови GAD-антител.
Зная, что осложнений у данного заболевания предостаточно, пациенты обращаются за помощью к лечащему врачу. После осмотра пациента эндокринолог, подозревая инсулиннезависимый или инсулинозависимый тип патологии, направляет его на сдачу анализа.
В нынешнее время есть много методов диагностики диабета. Наиболее простым и быстрым является анализ крови из пальца.
Забор проводят на голодный желудок в утреннее время. За сутки до проведения анализа врачи не рекомендуют съедать много сладкого, однако отказывать себе в продуктах питания тоже не стоит.
Нормальным значением концентрации сахара у здоровых людей является диапазон от 3,9 до 5,5 ммоль/л.
Заболевание имеет характерные симптомы, однако этого недостаточно для определения тяжести и типа диабета. Диагностика осуществляется с помощью следующих анализов:
- определение количества глюкозы в крови;
- анализ на гликированный гемоглобин;
- анализ мочи на определение кетоновых тел;
- определение уровня инсулина.
Эти исследования помогают получить полную картину состояния здоровья пациента, определить форму заболевания и дальнейшую методику лечения.
Для того, чтобы диагностировать болезнь, нужно в обязательном порядке сдать анализ крови «на сахар». Если в ходе проведения лабораторного исследования образца крови, сданного натощак, установлено, что уровень сахара составляет более 7,0 ммоль/л (анализ проводится два раза в разные дни), то наличие сахарного диабета не вызывает сомнений.
Когда уровень сахара в таком анализе крови составляет более 5,6 ммоль/л, но менее 7,0 ммоль/л, то назначается глюкозотолерантный тест, уточняющий состояние углеводного обмена. Он проводится следующим образом: сначала сдается обычный анализ крови натощак (после последнего приема пищи должно пройти не менее 10 часов), потом пациенту дается 75 г. глюкозы и через два часа снова измеряется уровень сахара в крови.
Если второй анализ показывает наличие сахара в количестве более 11,1 ммоль/л, то диагноз подтверждается. А показатели, находящиеся в границах 7,8 – 11 ммоль/л свидетельствуют о нарушении толерантности к углеводам.
Для того чтобы больной получил правильное лечение, ему необходимо вовремя провести диагностику и поставить правильный диагноз. Основа диагностики — опрос и осмотр пациента. Именно жалобы больного на увеличение жажды и количество мочеиспусканий играют важную роль в дифференциальной диагностике. Дальше для подтверждения диагноза врач назначает лабораторные исследования:
- анализ крови;
- анализ мочи;
- тест на глюкозу;
- кардиограмму (ЭКГ);
- ультразвуковую диагностику организма.
Помимо ярко выраженной клинической картины, следует отметить уровень сахара в крови.
При обнаружении 6,4 ммоль/л и более 10,2 ммоль/л через два часа после проведения теста на толерантность к глюкозе, можно говорить о наличии у больного сахарного диабета.
Еще, как правило, в урине прослеживается повышенное содержание глюкозы. Помимо всего прочего, о давности наличия гипергликемии может говорить высокий уровень гликозилированного гемоглобина.
Для диагностики Сахарного диабета пациент сдаёт анализ крови. Концентрация глюкозы должна составлять (натощак):
- Норма – 3,3-5,5 ммоль/л, если кровь брали из пальца и 6,0-7,0, если из вены;
- Преддиабет – 5,5-6,0 ммоль/л;
- Сахарный диабет – 6,1 и выше, если кровь брали из пальца. 7,0 и выше, если кровь брали из вены.
Концентрация глюкозы в крови после еды резко повышается до 8,0-9,5 ммоль/л, а иногда и выше, поэтому кровь на анализ берут только натощак.
С помощью теста на толерантность к глюкозе: через два часа после пероральной дозы глюкозы уровень в плазме должен быть
А.С.Аметов
А.М.Грановская-Цветкова
Н.С.Казей
Российская Медицинская Академия Минздрава РФ
ПРЕДИСЛОВИЕ
Сахарный диабет — одна из серьезнейших проблем, масштабы которой продолжают увеличиваться и, которая касается людей всех возрастов и всех стран.
Сахарный диабет занимает третье место среди непосредственных причин смерти после сердечнососудистых и онкологических заболевании, поэтому решение многих вопросов, связанных с проблемой этого заболевания, поставлено во многих странах на уровень государственных задач.
В настоящее время во всем мире накоплены доказательства того, что эффективный контроль диабета может свести до минимума или предотвратить многие из связанных с ним осложнений.
Важнейшую роль в управлении сахарным диабетом, наряду с лекарственным обеспечением играет команда, состоящая из хорошо обученного медицинского персонала (врач, медицинская сестра, специалист по диетотерапии, специалист-психолог) и пациент, хорошо обученный и мотивированный на достижение поставленных целей.
Данное руководство разработано для профессионального обучения врачей — терапевтов, эндокринологов, диабетологов и является плодом международного сотрудничества Минздрава России, Европейского Бюро ВОЗ и фирмы Ново-Нордиск. Мы посчитали, что объединение усилий позволит получить наиболее значимые результаты, что полностью соответствует задачам, определенным Сант-Винцентской Декларацией и, конечно, соответствует основным направлениям Национальной Программы по борьбе с сахарным диабетом.
Главный диабетолог МЗМП РФ
профессор А.С.Аметов
ПАТОГЕНЕЗ ИНСУЛИННЕЗАВИСИМОГО САХАРНОГО ДИАБЕТА
Важные исследования и их результаты, полученные за последние 10 лет, значительным образом повысили качество жизни многих больных сахарным диабетом. Однако, наряду с дальнейшим улучшением метаболического контроля, по-прежнему насущной остается задача постижения фундаментальных основ болезни, определение риска и понимание причин развития осложнений.
Инсулиннезависимый сахарный диабет (ИНСД) или сахарный диабет II типа представляет собой группу гетерогенных нарушений углеводного обмена. И это объясняет, в первую очередь, отсутствие единой общепринятой теории патогенеза данного заболевания, хотя современные достижения в понимании патофизиологии ИНСД и его многочисленных осложнений привели к выдающимся переменам в управлении этим распространенным заболеванием. Благодаря вкладу мировой биологической науки, уточнены многие аспекты патогенеза ИНСД и найдены некоторые пути нормализации обменных процессов при этом заболевании.
Генетическая основа инсулиннезависимого сахарного диабета. В настоящее время генетическая основа ИНСД не вызывает сомнении. Причем, следует отметить, что генетические детерминанты при ИНСД носят еще более важный характер, чем при сахарном диабете 1 типа. Подтверждением генетической основы ИНСД служит факт, что у однояицевых близнецов ИНСД развивается почти всегда (95- 100%) у обоих. В то же время генетический дефект, определяющий развитие ИНСД, до конца не расшифрован. С позиций сегодняшнего дня рассматриваются два варианта. Первый: два независимых гена вовлечены в патогенез ИНСД, один отвечает за нарушение секреции инсулина, второй вызывает развитие инсулинорезистентности. Рассматривается также вариант наличия общего дефекта в системе узнавания глюкозы В-клетками или периферическими тканями, в результате чего имеет место или снижение транспорта глюкозы, или снижение глюкозо-стимулированного ответа В- клеток.
Риск развития сахарного диабета II типа возрастает от 2 до 6 раз при наличии диабета у родителей или ближайших родственников.
Взаимосвязь инсулиннезависимого сахарного диабета и ожирения. Риск развития ИНСД увеличивается в два раза при ожирении 1 степени, в 5 раз при средней степени ожирения и более, чем в 10 раз при ожирении III степени. Причем, абдоминальное распределение жира более тесно связано с развитием метаболических нарушении (включая гиперинсулинемию, гипертензию, гипертриглицеридемию, резистентность к инсулину и сахарный диабет II типа), чем периферическое или распределение жира в типичных частях тела.
Гипотеза «дефицитного» фенотипа. В последние годы особый интерес вызывает гипотеза «дефицитного» фенотипа. Суть этой гипотезы заключается в том, что недостаточное питание в период внутриутробного развития или ранний постнатальный период является одной из основных причин замедленного развития эндокринной функции поджелудочной железы и предрасположенности к ИНСД.
Может показаться сомнительным, что явления, развивающиеся в первые два года существования ребенка, способны вызвать изменения эндокринных функции к 50- 70 годам жизни. Однако, следует отметить, что оплодотворенная яйцеклетка развивается в полноценный плод, проходя 42 цикла деления клеток, в то время как после рождения и в течение всей нашей жизни происходит лишь 5 дальнейших циклов деления. Причем, число делений клеток варьирует в различных тканях. У полноценного новорожденного имеется в наличии полный набор нейронов мозга, клубочков почек и лишь 50% набора бета-клеток поджелудочной железы взрослого. Поэтому влияние различных вредных факторов может отразиться на морфологии и функции бета-клеток с увеличением возраста.
«Истощение» поджелудочной железы. По мнению одного из ведущих экспертов в области патогенеза ИНСД Р. А. де Фронзо, инсулиннезависимый сахарный диабет возникает как следствие нарушения баланса между чувствительностью к инсулину и инсулиновой секрецией. Многочисленные исследования, посвященные этому вопросу, показали, что самым ранним признаком ИНСД является нарушение способности организма реагировать на инсулин. До тех пор, пока поджелудочная железа способна увеличивать секрецию инсулина, чтобы преодолеть инсулиновую резистентность, толерантность к глюкозе остается в норме. Однако, с течением времени бета-клетки утрачивают способность поддерживать достаточный уровень инсулиновой секреции, относительная инсулинопения приводит к нарушению толерантности к глюкозе и, постепенно, к явному сахарному диабету. Причина «истощения» поджелудочной железы до конца не изучена, так же как причина потери первой фазы в секреции инсулина при ИНСД.
Механизмы развития гипергликемии.
Хорошо известно о существовании двух основных источников поступления глюкозы в кровь:
- натощак глюкоза непосредственно продуцируется печенью,
- после еды глюкоза всасывается из пищи в кишечнике.
В свою очередь инсулин регулирует уровень глюкозы посредством двух механизмов. Во-первых, инсулин вызывает снижение продукции глюкозы печенью и повышение синтеза гликогена, во-вторых, повышает транспорт и метаболизм глюкозы в периферических тканях, в частности, в жировых и мышечных клетках.
Кроме того, продукция глюкозы печенью контролируется глюкагоном и катехоламинами, которые стимулируют выброс глюкозы печенью и, следовательно, выступают как антагонисты действия инсулина.
Аналогично действию инсулина в данном случаем выступает глюкоза, которая по принципу внутренней обратной связи сама по себе подавляет продукцию глюкозы печенью.
Таким образом, зная основные источники поступления глюкозы в кровь и основные механизмы регулирования гликемии, можно заключить, что нарушение гомеостаза глюкозы при ИНСД возможно в результате патологии как минимум на трех различных уровнях:
- поджелудочная железа, где может произойти нарушение механизма распознавания глюкозы и вследствие этого нарушение секреции инсулина;
- периферические ткани, где клетки могут стать резистентными к инсулину, что приведет к недостаточному транспорту и метаболизму глюкозы;
- печень, где повышается продукция глюкозы, вызванная нарушением нормального механизма (обратная связь) ее подавления инсулином или глюкозой, либо, напротив, обусловленная избыточной стимуляцией глюкагоном или катехоламинами.
Все перечисленные факторы в той или иной степени участвуют в патогенезе ИНСД. Какой из них лидирует? Общего мнения по этому вопросу нет, несмотря на огромный накопленный исследовательский материал.
Причины нарушения секреции инсулина:
1) снижение массы бета-клеток поджелудочной железы,
2) дисфункция бета-клеток при их неизменном количестве,
3) сочетание снижения массы бета-клеток с их дисфункцией.
Этиология потери массы бета-клеток при ИНСД до конца неизвестна. Исследования с использованием аутопсии показали уменьшение размеров островков Лангерганса и массы бета-клеток на 40-60 % от нормы. Рассматривая различные причины потери массы В-клеток и нарушения их функции, необходимо остановиться на феномене «глюкозотоксичности». Показано, что хроническая гипергликемия сама по себе может вызывать структурные нарушения островков и снижение секреции инсулина, одновременно гипергликемия уменьшает способность инсулина стимулировать захват глюкозы периферическими тканями. Не случайно, один из выдающихся диабетологов современности доктор Гарольд Рифкин предложил включить термин «глюкозотоксичность» в повседневный словарь врача-диабетолога.
В течение последних лет определенное внимание ученых-диабетологов было привлечено к работам, в которых отмечены изменения в морфологии бета-клеток, включая фиброз островков и накопление в них амилоида. Относительно недавно обнаружено, что амилоид состоит из специфического белка амилина, структуру которого составляют 37 аминокислот. В исследованиях in vitro показано, что амилин уменьшает захват глюкозы и подавляет секрецию инсулина изолированными бета-клетками. Выдвинута гипотеза, что в связи с первичным дефектом на уровне бета-клеток при ИНСД, характеризующимся нарушением превращения проинсулина в инсулин, амилин (участник этого процесса в норме) откладывается в бета-клетках и снижает в дальнейшем секрецию инсулина.
Одним из самых противоречивых разделов патогенеза ИНСД является вопрос о секреции инсулина при этом заболевании. В отличие от здоровых людей, у которых введение глюкозы вызывает транзиторное повышение гликемии и инсулинемии, у больных ИНСД базальные уровени инсулина чаще бывают в пределах нормы или повышены, а глюкозо-стимулированный выброс инсулина нарушен. Ниже, в таблице приводится анализ 32 публикации, касающихся базальнои секреции инсулина и реакции В-клеток на нагрузку глюкозой. Большинство исследователей отмечает, что при ИНСД имеет место потеря, так называемой, первой фазы секреции инсулина в ответ на внутривенную стимуляцию глюкозой.
Инсулиновый ответ на нагрузку глюкозой у больных ИНСД без ожирения (анализ 32 публикаций)
| Уровень инсулина натощак | Инсулиновый ответ на нагрузку глюкозой | |||
| ранний | поздний | общий | ||
| Сниженный | 0 | 21 | 13 | 16 |
| Нормальный | 27 | 6 | 12 | 11 |
| Повышенный | 5 | 5 | 7 | 5 |
Несмотря на то, что ранний ответ инсулина «теряется», когда уровень глюкозы в плазме превышает 6,33 — 6,66 ммоль/л, базальные концентрации инсулина нормальны или даже повышены, отражая, таким образом, увеличение скорости секреции инсулина в ответ на повышение глюкозы натощак. При уровнях гликемии натощак 6,66 — 9,99 ммоль/л общий инсулиновый ответ может быть в норме, повышен или снижен, но обычно обратно пропорционален базальной гипергликемии. При уровнях глюкозы в плазме 9,99- 16,65 ммоль/л обе (ранняя и поздняя) фазы секреции инсулина становятся выраженно ослабленными.
Итак, абсолютная реакция на глюкозу при ИНСД очень различна — от чрезмерно повышенной, особенно у больных с избыточным весом, до значительно сниженной у пациентов с тяжелой формой заболевания. Оценка продукции и секреции инсулина может проводиться лишь при сопоставлении уровней инсулинемии и гликемии. При значительно повышенных уровнях глюкозы становится ясно, что выброс инсулина в ответ на стимуляцию глюкозой при ИНСД фактически сильно нарушен.
В этой связи было выдвинуто предположение, что снижение реакции бета-клеток на глюкозу является первичным нарушением при этой патологии. Любой фактор, например ожирение, который повышает требования к бета-клеткам, может потенциально вызвать нарушение толерантности к глюкозе и сахарный диабет в основном за счет прогрессирующего нарушения выброса инсулина.
Существует мнение, что снижение реакции инсулина на глюкозу — это ранний, возможно генетический, маркер ИНСД. Причем, секреторный ответ бета-клеток на аргинин, глюкагон и катехоламины, как правило, в пределах нормы, что свидетельствует о селективном изменении при ИНСД глюкозочувствительного механизма.
Радиоиммунологический анализ иммунореактивного инсулина. Несмотря на чрезвычайную популярность радиоиммунологического анализа иммунореактивного инсулина, существует мнение, что современные методы иммунохимического определения уровня инсулина не позволяют получить полную картину секреции гормона, тогда как его истинный уровень достоверно снижен.
Считается , что радиоиммунологический анализ инсулина определяет сумму всех инсулино- и проинсулиноподобных молекул в плазме.
Снижение активности инсулина на периферии и в печени. Это одна из последних концепций, лежащих в основе патогенеза ИНСД. Она заключается в том, что, наряду со снижением секреции, происходит снижение активности инсулина на периферии и в печени. У больных с умеренной гипергликемией основной дефект заключается в снижении чувствительности к инсулину на уровне периферических тканей, главным образом в мышцах. При значительной гипергликемии натощак дополнительным фактором является повышенная продукция глюкозы печенью.
Инсулинорезистентность. Далеко не все ученые-диабетологи разделяют мнение, что снижение функциональной активности бета-клеток в отношении секреции инсулина является основной отличительной чертой ИНСД, многие из них считают, что в патогенезе этого заболевания главную роль играет резистентность периферических тканей к действию инсулина. Известно, что у части больных сахарным диабетом II типа нормальные базальные уровни инсулина не оказывают влияние на содержание глюкозы в крови, а в некоторых случаях даже повышенные уровни инсулина не могут нормализовать гликемию. Этот феномен называют инсулинорезистентностью.
Известно, что основными органами-мишенями для действия инсулина являются печень, мышечная и жировая ткань. Первый этап на пути действия инсулина на клетку заключается в связывании его со специфическими молекулами, расположенными на наружной поверхности мембраны клетки, называемыми рецепторами. Активированный инсулином рецептор включает цепь внутриклеточных процессов, типичных для реакции инсулина (запуск тирозин-киназной активности, усиление процессов фосфорилирования).
Клетка может стать резистентной на двух уровнях: на уровне рецептора к инсулину и на уровне послерецепторных путей. Кроме того, инсулинорезистентность может быть обусловлена продукцией измененной молекулы инсулина, с одной стороны, и феноменом неполной конверсии проинсулина в инсулин, с другой.
В основе продукции дефектной молекулы инсулина лежит мутация структурального гена инсулина, и в данном случае речь идет всего лишь об одном нарушении последовательности аминокислот в молекуле инсулина. В позиции 24 В-цепи вместо фенилаланина присутствует лейцин, что приводит к снижению биологической активности, при нормальном уровне иммунореактивного инсулина.
В результате дефекта структурального гена проинсулина превращение его в инсулин реализуется в неполной мере. Образуется избыток проинсулина, обладающего более низкой биологической активностью, чем инсулин. Проинсулин имеет выраженную перекрестную реакцию с инсулином, и при радиоиммунологическом анализе инсулина создается впечатление об его избытке.
Рассматривая феномен инсулинорезистентности при ИНСД, следует также обратить внимание на группу с названием — антагонисты инсулина в циркуляции крови. В эту группу следует включить: 1)контринсулярные гормоны; 2)антитела к инсулину; 3)антитела к рецепторам инсулина.
Применительно к контррегуляторным гормонам следует отметить, что перечень их хорошо известен (гормон роста, кортизол, тиреоидные гормоны, тиреотропин, плацентарный лактоген, пролактин, АКТГ, глюкагон, катехоламины), а механизм их контринсулярного действия достаточно изучен, хотя есть еще целый ряд вопросов, нуждающихся в уточнении. В первую очередь речь идет об инсулинорезистентности, вызывающей нарушение контроля за продукцией глюкозы печенью. При ИНСД снижение продукции глюкозы печенью не происходит, что ведет к гипергликемии. Нарушение механизмов регуляции продукции глюкозы в печени может находиться на разных уровнях:
- недостаточое подавление инсулином продукции глюкозы, отражающее роль печени в общей инсулинорезистентности;
- резистентность к физиологическому подавляющему влиянию глюкозы вследствие длительной гипергликемии;
- абсолютное или относительное повышение активности контррегуляторных гормонов.
В существовании инсулиновой резистентности при ИНСД играют роль как рецепторные, так и пострецепторные дефекты. В последние годы в литературе появилось значительное количество данных о структуре и функциях инсулинового рецептора, а также механизмах его взаимодействия с инсулином. Фосфорилирование/дефосфорилирование ключевых внутриклеточных протеинов является важным сигнальным механизмом, который соединяет инсулиновое связывание и внутриклеточное действие инсулина. Инсулиновый рецептор представляет собой сложный гликопротеин, состоящий из двух альфа-субъединиц и двух бета-субъединиц, соединенных дисульфидными связями. Альфа-субъединица инсулинового рецептора располагается вне клетки и содержит домен инсулинового связывания, бета-субъединица направлена внутрь и представляет собой трансмембранный протеин. Фосфорилирование бета-субъединицы инсулинового рецептора с последующей активацией тирозинкиназы является важным вторым посредником действия гормона. У лиц, не страдающих сахарным диабетом, активность тирозинкиназы возрастает в линейной пропорции к уровню глюкозы в диапазоне физиологической концентрации инсулина в плазме, в то время, как у больных ИНСД и у лиц с избыточным весом активность тирозинкиназы снижена на 50% и более.
Уместно напомнить о теории запасных рецепторов, согласно которой в данную единицу времени в процессе взаимодействия инсулина с рецептором участвуют лишь 10% рецепторов, остальные 90% находятся в «свободном» состоянии. Причем, какой из рецепторов в данное время взаимодействует с инсулином — статистическая случайность.
Значительное количество исследований продемонстрировало, что связывание инсулина с моноцитами и адипоцитами у больных ИНСД снижается в среднем до 30%. Снижение связывания инсулина возникает в результате уменьшения числа инсулиновых рецепторов, в то же время, сила притяжения инсулина не меняется. Кроме снижения числа инсулиновых рецепторов на поверхности клетки, возможны различные дефекты в интернализации рецепторов. Однако, следует осторожно оценивать эти явления. Есть факты, указывающие на то, что снижение связывания инсулина с рецептором не может в полной мере объяснить дефект действия гормона при ИНСД. В частности, уменьшение числа рецепторов к инсулину обнаружено только у 2/3 больных ИНСД, особенно у пациентов со значительной гипергликемией натощак.
Необходимо отметить, что у лиц с нарушением толерантности к глюкозе, скорее всего, существует лишь незначительный дефект связывания инсулина с рецептором, при этом у больных ИНСД с умеренной и тяжелой гипергликемией натощак развитие инсулинорезистентности обусловлено дефектом послерецепторного действия инсулина.
Таким образом, снижение количества рецепторов к инсулину играет определенную роль, но не является единственным фактором, способствующим развитию инсулинорезистентности.
В периферических тканях захват глюкозы снижается более, чем на 55%. В основе этого нарушения, с одной стороны, лежат процессы, в результате которых уменьшается число рецепторов к инсулину, с другой стороны, уменьшается число транспортеров глюкозы — белков, расположенных на внутренней поверхности клеточных мембран и обеспечивающих транспорт глюкозы внутрь клетки.
В настоящее время выделяют 2 класса транспортеров глюкозы — GluT:
1 — Na+ — котранспортеры, осуществляющие перенос глюкозы против градиента концентрации путем сопряжения захвата Na+ и захвата глюкозы.
II — облегченные транспортеры, осуществляющие перенос глюкозы путем усиления механизмов пассивного транспорта.
За последние пять лет транспортеры глюкозы являлись предметом интенсивных исследований. Удалось расшифровать последовательность их ДНК, определить функцию. Было описано 5 транспортеров глюкозы с четким распределением их на уровне различных органов и тканей. В частности, GluT.1 и GluT.3 отвечают за основной, или учредительный, захват глюкозы, GluT.2 — транспорт глюкозы к гепатоциту и, частично, к эпителиальным клеткам тонкого кишечника и почек, GluT.4 — отвечает за инсулинстимулированныи захват глюкозы мышечной и жировой тканью, GluT.5 — межклеточный транспорт к эпителиальным клеткам.
Активность транспорта глюкозы при ИНСД широко изучалась, во многих исследованиях было показано, что в адипоцитах и в мышцах она падает.
Таким образом, при инсулинорезистентных состояниях максимально стимулированная активность транспорта глюкозы снижена. Эта резистентность связана с очевидным снижением транспортеров глюкозы в мышечной и жировой тканях и снижением транслокации транспортеров в ответ на инсулин.
Несмотря на наличие компенсаторной гиперинсулинемии натощак, в постабсорбционном состоянии выход печеночной глюкозы остается неизменным или увеличенным, в то время, как эффективность усвоения глюкозы тканями снижается. Продукция глюкозы печенью возрастает вследствие усиления глюконеогенеза. В мышечной ткани нарушение действия инсулина связано с изменением активности инсулинового рецептора тирозинкиназы, снижением транспорта глюкозы и уменьшением синтеза гликогена. На ранней стадии ИНСД основной дефект заключается в неспособности инсулина стимулировать усвоение глюкозы и отложение ее в виде гликогена.
Другие потенциальные механизмы, позволяющие объяснить невосприимчивость к инсулину, включают усиление окисления липидов, изменения в плотности капилляров скелетных мышц, нарушение транспорта инсулина через сосудистый эндотелий, увеличение уровня амилина, а также токсичность глюкозы.
КЛИНИКА И ДИАГНОСТИКА ИНСД
Как правило, ИНСД развивается у лиц старше 40 лет. Начало заболевания в большинстве случаев постепенное. За исключением редких случаев гипергликемических гиперосмолярных состояний, неосложненный сахарный диабет второго типа не проявляется классическими симптомами и не диагностируется в течение длительного времени. Выявление нарушения толерантности к глюкозе происходит либо случайно при рутинном скрининге, либо в ходе диспансерного обследования пациентов с заболеваниями, часто сочетающимися с ИНСД. При сборе анамнеза, ретроспективно выявляются первые симптомы заболевания: полидипсия, полиурия, потеря в весе, повышенная утомляемость, сниженная толерантность к физическим нагрузкам, повышенный аппетит, судороги в мышцах, транзиторные нарушения рефракции, подверженность инфекционным заболеваниям (кожи, мочевыводящих путей), зуд, сенсорные нарушения, снижение либидо и импотенция.
Гетерогенность ИНСД определяет характер дебюта заболевания:
- гипергликемия, повышенный уровень свободных жирных кислот в сыворотке крови — 100 %,
- ожирение — 80 %,
- гиперинсулинемия натощак — 80 %,
- эссенциальная гипертония — 50 %,
- дислипидемия (повышение триглицеридов, снижение ХС ЛПВП) — 50 %,
- сердечно-сосудистые заболевания — 30 %,
- диабетическая ретинопатия, нейропатия — 15 %,
- нефропатия — 5 %.
Диагностика сахарного диабета.
Угрожаемыми в плане развития ИНСД являются:
1) больные с вышеперечисленными симптомами,
2) пациенты с высокой степенью риска развития сахарного диабета — лица, у которых один из родителей болен диабетом; второй из близнецов, если один болен диабетом; матери, дети которых имели вес при рождении более 4500 г или врожденный порок развития; женщины, имеющие в анамнезе самопроизвольные аборты,
3) пациенты, имеющие заболевания, которые часто ассоциируются с диабетом (ожирение, артериальная гипертензия, поликистоз яичников),
4) пациенты с панкреатитом, гипертиреозом, акромегалией, феохромоцитомой, синдромом Кушинга,
5) пациенты, длительно получающие диабетогенную терапию (синтетические эстрогены, диуретики, кортикостероиды).
Если при обследовании уровень глюкозы в крови натощак превышает (или равен) 140 мг% (7,8 ммоль/л) при двухкратном измерении, диагностируется сахарный диабет. В противном случае требуется проведение перорального теста на толерантность к глюкозе. По рекомендациям Всемирной организации здравоохранения, методика проведения глюкозо-толерантного теста следующая: утром натощак, после исследования гликемии, пациент принимает внутрь 75 г глюкозы, затем через 1 час и 2 часа после нагрузки исследуют капиллярную кровь на содержание глюкозы.
Классификация результатов орального теста на толерантность к глюкозе по рекомендациям ВОЗ (данные должны быть подтверждены двумя последовательными анализами)
| Диагноз | Гликемия | |
| натощак | через 2 часа после нагрузки 75 г глюкозы | |
| Сахарный диабет | 140 мг% (7,8 ммоль/л) | 200 мг% (11,1 ммоль/л) |
| Нарушение толерантности к глюкозе | 140 мг% (7,8 ммоль/л) | 140 мг%, но не >200 мг% (7,8-11 ммоль/л) |
| Отсутствие диабета | 100 мг% (5,5- 5,7 ммоль/л) | 140 мг% (7,8 ммоль/л) |
УПРАВЛЕНИЕ ИНСУЛИННЕЗАВИСИМЫМ САХАРНЫМ ДИАБЕТОМ
Главные задачи:
1. Добиться хорошего метаболического и биохимического контроля.
2. Предупредить развитие сосудистых осложнений.
Способы решения:
диетотерапия,
физические упражнения,
медикаментозное лечение.
Цели терапии ИНСД
В зависимости от возраста:
1) у пациентов молодого и среднего возраста — облегчение симптомов сахарного диабета и улучшение отдаленного прогноза,
2) у пожилых (пациенты старше 65 лет) — облегчение симптомов заболевания.
По критериям, предложенным Европейской Группой по Формированию Политики в области ИНСД :
| Показатель | Уровень компенсации | ||
| хороший | удовлетворительный | плохой | |
| Гликемия (ммоль/л) натощак | 4,4 — 6,7 | 7,8 | |
| через 1 час после еды | 4,4 — 8,9 | 10,0 | |
| Глюкозурия (%) | 0 | 0,5 | |
| HbA1с (%) | 8 | ||
| Общий холестерин (ммоль/л) | 6,5 | ||
| Триглицериды (ммоль/л) | 2,2 | ||
| ЛПВП (ммоль/л) | > 1,1 | 0,9 — 1,1 | 27 > 26 |
| АД (мм рт. ст.) | 160/95 | ||
Долгосрочное управление диабетом включает внимательное отношение к питанию, расходу энергии и медикаментозному лечению. Успех терапии зависит от того, насколько пациент вовлечен в программу лечения. Мотивация и поведение больного являются критическими факторами при составлении терапевтического плана.
ДИЕТОТЕРАПИЯ ИНСД
Основные цели диетотерапии:
- предотвращение постпрандиальной гипергликемии,
- снижение избыточной массы тела,
- коррекция сопутствующей дислипидемии,
- снижение риска поздних осложнений,
- обеспечение необходимыми питательными веществами, витаминами и микроэлементами.
Современные рекомендации по диетотерапии ИНСД основываются на следующих фундаментальных правилах:
1) сокращение потребления калорий,
2) дробное питание (5- 6 раз в день),
3) исключение из рациона питания моно- и дисахаридов,
4) ограничение потребления насыщенных жиров,
5) снижение потребления холестерина (менее 300 г в день),
6) употребление продуктов с высоким содержанием пищевых волокон,
7) сокращение приема алкоголя (менее 30 г в день).
Калорийность пищи расчитывается в зависимости от массы тела и характера энергетических затрат. Больным ИНСД рекомендуется назначать диету с калорийностью 20 — 25 ккал на килограмм реальной массы тела. При наличии ожирения суточный калораж снижается соответственно проценту избытка массы тела до 15 — 17 ккал на килограмм (1100- 1200 ккал. в сутки).
Показатели зависимости суточной потребности организма в энергии от массы тела (при абсолютном покое).
| Тип сложения | Отклонение массы тела от идеальной | Дневная потребность в энергии (ккал/кг) |
| Худой Нормальный Ожирение I- II ст. Ожирение III ст. | дефицит м.т.- 5% и более избыток м.т. 5-10% избыток м.т. 11 — 39% избыток м.т.более 50% | 25 20 17 15 |
При расчете суточного калоража необходимо учитывать характер трудовой деятельности пациента.
Расчет суточного калоража с учетом энергетических затрат на трудовую деятельность.
| Характер трудовой деятельности | Общее количество энергии (ккал) |
| Очень легкая Легкая Средне-тяжелая Тяжелая Очень тяжелая | А*+1/6 А А+1/З А А+ 1/2 А А+2/3 А А + А |
* суточный калораж в состоянии абсолютного покоя
Состав дневного калоража должен быть следующим:
углеводы 50%, белки 15-20%, жиры 30-35%. Диета больного ИНСД всегда должна оказывать положительное влияние на липидный метаболизм. Основные принципы гиполипидемической диеты по рекомендациям Европейского Общества по Атеросклерозу представлены ниже:
| Рекомендации | Осневные источники |
| 1. Снижение потребления жира | Масло, маргарин, цельное молоко, сметана, мороженое, твердые и мягкие сыры, жирное мясо. |
| II. Снижение потребления насыщенных жиров | Свинина, утиное мясо, сосиски и колбасы, паштеты, сливки, кокосовые орехи. |
| III. Повышенное употребление пищи с высоким содержанием белка и низким — насыщенных жирных кислот | Рыба, цыплята, мясо индейки, дичь, телятина. |
| IV. Увеличение потребления сложных углеводов, клетчатки из круп, фруктов и овощей. | Все виды свежих и замороженных овощей, фруктов, все сорта зерновых, рис. |
| V. Незначительное увеличение содержания простых ненасыщенных и полиненасыщенных жирных кислот. | Подсолнечное, соевое, оливковое, рапсовое масла. |
| VI. Сниженное потребление холестерина. | Мозг, почки, язык, яица (не более 1-2 желтков в неделю), печень (не более двух раз в месяц). |
Распределение жира в рационе должно быть следующим:
1/3 — насыщенные жиры (жиры животного происхождения)
1/3 — простые ненасыщенные жирные кислоты (растительные масла)
1/3 — полиненасыщенные жирные кислоты (растительные масла, рыба).
Целесообразно включить в рацион питания продукты, богатые пищевыми волокнами (18-25 г в сутки), так как при этом улучшается утилизация углеводов тканями, уменьшается абсорбция глюкозы в кишечнике, значительно снижается гликемия и глюкозурия. Для контроля адекватности диетотерапии рекомендуется использовать систему подсчета «углеводных единиц», применение которой позволяет строго контролировать количество получаемых больным углеводов и облегчит самоконтроль.
Существует мнение, что снижение калоража в диете за счет сокращения насыщенных жиров может положительно влиять на липидный и липопротеиновый профиль, даже при отсутствии потери в весе у лиц без диабета. Сведения о роли таких изменений в диетотерапии у пациентов с ИНСД противоречивы. Противоречие касается вопроса — за счет каких продуктов должно сокращаться потребление насыщенных жиров: углеводов, моно- или полиненасыщенных жиров. По мнению известного диабетолога H.E. Lebovitz, лишь 5 — 8% пациентов с ИНСД могут контролировать гликемию сочетанием диеты и физической нагрузки, остальные 92% пациентов нуждаются в назначении сульфаниламидных препаратов.
ФИЗИЧЕСКИЕ НАГРУЗКИ В ЛЕЧЕНИИ ИНСД
- вид
- интенсивность
- длительность
- частота
- расход энергии
ОПРЕДЕЛЯЮТСЯ
возрастом, исходной физической активностью и общим состоянием пациента.
Больным ИНСД рекомендуются ежедневные, однотипные, дозированные, адекватные физические нагрузки с учетом состояния сердечно- сосудистой системы, уровня артериального давления и толерантности к ним. Чем выше исходное артериальное давление, тем ниже переносимость физической нагрузки у пациентов с ИНСД.
Известно, что физические нагрузки снижают гликемию при исходной концентрации глюкозы в крови не более 14 ммоль/л, вызывают ее рост и усиливают кетогенез при гликемии более 14 ммоль/л в момент начала упражнений. Проведение физических нагрузок требует тщательного контроля гликемии до, во время и после нагрузки, а у пациентов с сопутствующими сердечно-сосудистыми заболеваниями — также контроля ЭКГ.
Влияние физических нагрузок на метаболизм, гормональную регуляцию и систему циркуляции.
Метаболизм и свертывающая система крови.
- повышение толерантности к глюкозе
- снижение уровня триглицеридов
- повышение уровня холестерина ЛПВП
- повышение фибринолитической активности крови
- снижение вязкости крови и агрегации тромбоцитов
- снижение уровня фибриногена
Гормональная регуляция
- снижение инсулинорезистентности и гиперинсулинемии
- снижение гормонов стресса
- повышение уровня эндорфинов
- повышение тестостерона
Система циркуляции
- повышение эффективности сердечного выброса
- повышение электрической стабильности миокарда
- снижение потребления кислорода сердечной мышцей
- понижение артериального давления
- улучшение кровообращения в мышцах
Наиболее предпочтительными физическими нагрузками у больных ИНСД являются ходьба, плавание, гребля, езда на велосипеде, лыжные прогулки. Для пожилых людей достаточно 30- 45 мин. ежедневной ходьбы.
Изменение образа жизни при ИНСД предполагает соблюдение диеты, режима физических нагрузок и уменьшение стресса.
УМЕНЬШЕНИЕ СТРЕССА:
- изменение обстановки
- изменение представлений
- релаксация
Лечение ИНСД пероральными сахароснижающими препаратами
Медикаментозное лечение должно быть назначено пациенту с ИНСД в том случае, если не удается достичь хорошего или удовлетворительного уровня гликемического контроля сочетанием диеты и физических нагрузок.
Пероральные сахароснижающие препараты или инсулин?
Фармакологическая альтернатива зависит от следующих факторов:
- тяжесть заболевания (степень гипергликемии, наличие или отсутствие ее клинических симптомов),
- состояние больного (наличие или отсутствие сопутствующих заболеваний),
- предпочтение больного (если он хорошо информирован в отношении применения, ожидаемого терапевтического и возможных побочных эффектов, как пероральных препаратов, так и инсулина),
- мотивация больного,
- возраст и вес пациента.
Ингибиторы альфа-глюкозидазы.
Новые терапевтические возможности появились с открытием ингибиторов альфа-глюкозидазы, замедляющих всасывание углеводов в тонкой кишке. Псевдотетрасахарид акарбоза — глюкобай («Байер», Германия) — эффективный ингибитор альфа-глюкозидазы, замедляет всасывание глюкозы в тонкой кишке, предупреждает значительное постпрандиальное повышение гликемии и гиперинсулинемию.
Показания к терапии акарбозой при ИНСД:
- неудовлетворительный гликемический контроль на фоне диеты,
- «неудача» на ПСМ у пациентов с достаточным уровнем секреции инсулина,
- неудовлетворительный контроль при лечении метформином,
- гипертриглицеридемия у больных с хорошим контролем гликемии на диете,
- выраженная постпрандиальная гипергликемия на фоне инсулинотерапии,
- сокращение дозы инсулина у инсулинпотребных больных.
Режим дозирования. Лечение начинают с дозы 0,05 г три раза в сутки. Далее, при необходимости, дозу можно повысить до 0,1 г , затем до 0,2 г три раза в сутки. Средняя доза акарбозы составляет 0,3 г. Увеличение дозы препарата рекомендуется производить с интервалом 1 — 2 недели. Таблетки следует принимать не разжевывая, с небольшим количеством жидкости, непосредственно перед едой.
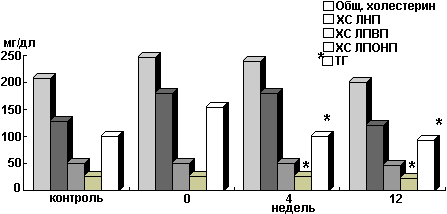
Акарбоза особенно эффективна в плане монотерапии у больных ИНСД с низким уровнем глюкозы крови натощак и высокой постпрандиальнои гликемией. Клинические исследования показали снижение уровня гликемии натощак на 10%, после еды — на 20- 30%, уровень гликозилированного гемоглобина на 0,6 — 2,5% через 12- 24 нед. лечения. Наш опыт применения акарбозы у пациентов с сахарным диабетом показал достоверное снижение постпрандиальной гликемии с 216, 5 +/- 4,4 до 158,7 +/- 3,9 мг%, гликозилированного гемоглобина с 10,12 +/- 0,20 до 7,95 +/- 0,16 %, уровня холестерина — на 9,8% от исходного и триглицеридов — на 13,3%.
Важным терапевтическим эффектом акарбозы является снижение постпрандиальной гиперинсулинемии и уровня триглицеридов в крови. Значение его велико, поскольку насыщенные триглицеридами липопротеины у больных ИНСД усугубляют инсулинорезистентность и являются независимым фактором риска развития атеросклероза.
Преимуществом препарата является отсутствие гипогликемических реакций, что особенно важно у пациентов пожилого возраста.
Побочные эффекты акарбозы:
- вздутие живота,
- диарея,
- повышение активности трансаминаз,
- снижение сывороточного железа.
Основным противопоказанием к применению акарбозы являются заболевания желудочно-кишечного тракта. Кроме того, препарат не рекомендуется пациентам с гастропарезом вследствие автономной диабетической нейропатии.
Производные сульфонилмочевины и акарбоза. При неудовлетворительном гликемическом контроле на фоне терапии сульфаниламидными препаратами наиболее часто применяется сочетание максимальной дозы глибенкламида и акарбозы в дозе 0,3 г в сутки. Акарбоза не меняет фармакокинетику глибенкламида. Сочетание ПСМ/акарбоза позволяет снизить среднесуточный уровень гликемии на 10- 20%, уровень HbA1c на 1- 2%.
Инсулин и акарбоза. У инсулинпотребных больных ИНСД было убедительно показано улучшение гликемического контроля и сокращение дозы экзогенного инсулина на фоне комбинированной терапии инсулин/акарбоза. Ингибиторы альфа-глюкозидазы особенно эффективны в случаях, когда постпрандиальная гипергликемия не контролируется моноинсулинотерапией.
Препараты сульфонилмочевины.
Основными показаниями к назначению сахароснижающих препаратов сульфонилмочевины (ПСМ) являются :
1) отсутствие компенсации углеводного обмена у пациентов с вновь выявленным ИНСД на фоне диетотерапии и рациональных физических нагрузок;
2) ИНСД у лиц с нормальной или избыточной массой тела в тех случаях, когда компенсация углеводного обмена была достигнута при назначении инсулина в дозе не более 20- 30 ед. в сутки.
Характеристики, положенные в основу выбора ПСМ:
- внутренняя антидиабетическая сила,
- скорость начала действия,
- продолжительность действия,
- метаболизм и экскреция,
- положительные и отрицательные побочные эффекты,
- возраст и психическое состояние больного.
Условия, которые необходимо знать, чтобы правильно использовать препараты СМ:
1. ПСМ не эффективны у больных со значительной или полной потерей массы В- клеток.
2. По причинам, до сих пор не ясным, у части больных ИНСД ПСМ не проявляют свое антидиабетическое действие.
3. ПСМ не заменяют диетотерапию, а дополняют ее. Лечение ими неэффективно, если игнорируется диета.
НАЧАЛО ТЕРАПИИ ПРЕПАРАТАМИ СУЛЬФОНИЛМОЧЕВИНЫ
1/3 — великолепный эффект
1/3 — хороший эффект
1/3 — неудовлетворительный эффект
После 5 лет терапии около 50% больных из 1 и 2 подгрупп все еще имеют хороший ответ на прием препаратов СМ.
Противопоказания к назначению ПСМ:
1) инсулинзависимый сахарный диабет, панкреатический диабет,
2) беременность и лактация,
3) кетоацидоз, прекома, гиперосмолярная кома,
4) декомпенсация на фоне инфекционных заболеваний,
5) повышенная чувствительность к сульфаниламидам,
6) предрасположенность к тяжелым гипогликемиям у больных с выраженной патологией печени и почек,
7) крупные оперативные вмешательства.
Относительными противопоказаниями являются церебральный атеросклероз, деменция, алкоголизм.
Механизм действия ПСМ. Производные сульфонилмочевины оказывают сахаропонижающий эффект за счет панкреатического и внепанкреатического действия.
- Панкреатическое действие заключается в стимуляции высвобождения инсулина из бета-клетки и усилении его синтеза, восстановлении количества и чувствительности рецепторов бета-клетки к глюкозе. Сульфаниламиды оказывают свои инсулинотропный эффект посредством закрытия АТФ-зависимых калиевых каналов, что в свою очередь приводит к деполяризации клеток, поступлению ионов кальция в В- клетку и усилению секреции инсулина. Сульфаниламиды связываются с рецептороподобными структурами на В-клетке. Связывающая способность различных производных сульфонилмочевины определяет их инсулинстимулирующую активность.
- Экстрапанкреатическое действие
I. Вероятно связанное с антидиабетическим действием.
1. Потенцирование стимуляции опосредованного инсулином транспорта глюкозы в скелетных мышцах и жировой ткани.
2. Потенциирование инсулинопосредованного транслокационного транспорта.
3. Потенциирование инсулинопосредованной активации синтеза гликогена.
4. Потенциирование инсулинопосредованного печеночного липогенеза.
II. Возможно связанное с антидиабетическим действием.
1. Прямое влияние на печень.
а) повышение фруктозо-2,6 дифосфата,
б) стимуляция гликолиза,
в) подавление глюконеогенеза.
2. Прямое действие на скелетные мышцы.
а) повышение транспорта аминокислот,
б) повышение фруктозо-2,6-дифосфата.
3. Подавление инсулиназы.
III. Маловероятно связанное с антидиабетическим действием.
1. Прямое действие на жировую ткань.
а), активация 3′-5’АМФ диэстеразы и подавление липолиза.
2. Прямое действие на миокард.
а) увеличение сократимости и насыщения кислородом, повышение гликогенолиза,
б) уменьшение гликолиза, снижение активности фосфофруктокиназы.
3. Повышение синтеза и секреции активатора плазминогена в эндотелиальных клетках.
Фармакокинетика сульфаниламидов. Препараты сульфонилмочевины относятся к слабым кислотам. Они интенсивно связываются с белками (более 90%), метаболизируются печенью и выводятся почками или кишечником. Существуют выраженные различия во всасывании, метаболизме и элиминации между различными представителями этой группы препаратов (таб. 1).
Таблица 1.
Фармакокинетика производных сульфонилмочевины.
| Препарат | Период полужизни (час.) | Длительность действия (час.) | Суточная доза (мг) | Активные метаболиты |
| Хлорпропамид | 24-48 | 24-72 | 100-500 | + |
| Толбутамид | 3-28 | 6-10 | 500-3000 | — |
| Толазамид | 4-7 | 16-24 | 100-1000 | + |
| Гликлазид | 6-15 | 10-15 | 40-320 | — |
| Глипизид | 1-5 | 14-16 | 2,5-20 | — |
| Глибурид | 2-4 | 20-24 | 2,5-20 | -/+ |
Препараты, изменяющие действие ПСМ.
1. Усиливающие гипогликемическую активность ПСМ, посредством изменения их фармакокинетики:
- клофибрат,
- салицилаты,
- некоторые сульфаниламидные препараты.
II. Имеющие собственную гипогликемическую активность:
- салицилаты,
- гуанитидин,
- ингибиторы МАО,
- бета-блокаторы,
- алкоголь.
III. Антагонисты СМ.
1. Укорачивающие период полужизни, ускоряя метаболизм:
- хроническое употребление алкоголя,
- рифампицин,
2. Имеющие внутреннюю гипергликемическую активность:
- диуретики (тиазиды, фуросемид),
- эпинефрин,
- эстрогены,
- глюкагон,
- глюкокортикоиды,
- индометацин,
- изоланид,
- никотиновая кислота,
- фенитоин,
- Л- тироксин.
Характеристика сахароснижающих сульфаниламидных препаратов. В лечебной практике применяют гипогликемизирующие препараты сульфонилмочевины I и II генерации. Препараты I генерации обладают большим количеством побочных эффектов, тогда как сульфаниламиды II генерации оказывают более выраженный гипогликемический эффект в минимальных дозах, вызывают меньше осложнений. Этим объясняется преимущественное использование этих препаратов в клинической практике. Сравнительная характеристика препаратов представлена в таблице 2. Определяющим критерием в подборе дозы для всех пероральных сахароснижающих препаратов является уровень гликемии, главным образом — натощак и через 2 часа после еды. Для более эффективного снижения постпрандиальной гликемии препараты сульфонилмочевины рекомендуется принимать за 30 мин. до приема пищи. Большинство препаратов традиционно назначаются два раза в день. Длительность действия зависит не только от периода полувыведения, но и от назначаемой дозы — чем больше лекарственного вещества дается в одной дозе, тем длительнее период падения его концентрации в плазме, и тем продолжительнее его действие.
Таблица 2.
Характеристика сульфаниламидных препаратов.
| Название междун. | Название коммер. | Содержание препарата в 1 таб. (г) | Высшая суточная доза (г) | Длительность действия (час.) |
| 1 | 2 | 3 | 4 | 5 |
| Препараты первой генерации | ||||
| Толбутамид | бутамид орабет ориназа | 0,5 | 2,0 | 6-10 |
| Карбутамид | букарбан оранил мидозол диаборал | 0,2 | 2,0 | 6-12 |
| Толазамид | толиназе норглицин | 0,1; 0,25; 0,5 | 1,0 | 16-24 |
| Хлорпропамид | диабинез диабеторал | 0,1; 0,25 | 0,5 | 24-60 |
| Препараты второй генерации | ||||
| Глибенкламид | манинил даонил эуглюкон глюкобене | 0,001; 0,005 | 0,02 | 20-24 |
| Глипизид | глибинез минидиаб | 0,005 | 0,02 | 8-12 |
| Гликлазид | диабетон диамикрон предиан | 0,08 | 0,32 | 8-10 |
| Гликвидон | глюренорм беглинор | 0,03 | 0,075 | 8 |
Обычно сульфаниламидные сахароснижающие препараты хорошо переносятся, частота побочных эффектов низкая. Кожные реакции неспецифичны и редкие. Гематологические осложнения, такие как тромбоцитопения, агранулоцитоз и гемолитическая анемия, были описаны в основном при приеме хлорпропамида и толбутамида. Нарушение печеночных функциональных тестов, желтуха могут возникать во время лечения любым из производных сульфонилмочевины.
ПОБОЧНЫЕ ЭФФЕКТЫ И ТОКСИЧНОСТЬ ПСМ
- гипогликемия
- кожная реакция (сыпь, эритема, зуд)
- желудочно- кишечные расстройства (анорексия, тошнота)
- нарушение состава крови (агранулоцитоз, тромбоцитопения)
- дисульфирам- подобная реакция (антабус)
- гипонатриемия
- гепатотоксичность (холестатическая желтуха)
Толбутамид — бутамид, орабет.
Фармакологическое действие. Гипогликемизирующий эффект оказывает при приеме внутрь за счет стимуляции секреции инсулина В-клетками поджелудочной железы и повышения чувствительности периферических тканей к инсулину. Внепанкреатическое действие направлено на подавление глюконеогенеза в печени и липолиза в жировой ткани. Сахаропонижающее действие проявляется через 1,5 ч., достигает максимума через 3-4 ч., продолжительность эффективного действия 6-10 часов. На 95% связывается с белками плазмы, метаболизируется в печени. Метаболиты обладают слабой гипогликемическои активностью. Экскреция осуществляется почками.
Применение. Начальная суточная доза обычно составляет 1-1,5 г. в зависимости от уровня глюкозы крови. Лечебный эффект препарата проявляется не ранее первых 10-14 дней от начала лечения и при отсутствии эффекта проводимой терапии доза может быть доведена до 2 г. в сутки не ранее, чем через 2 недели от начала лечения. Дальнейшее увеличение дозы свыше 2 г (максимально допустимая) к нарастанию эффекта не приводит. При устранении глюкозурии и нормализации глюкозы крови доза может быть уменьшена на 0,25 — 0,5 г. в вечерний прием.
При отсутствии компенсации углеводного обмена в течение 4 недель лечения максимальными дозами показано назначение сульфаниламидных препаратов II генерации, или, в сочетании сахарного диабета и ожирения — комбинация толбутамида с бигуанидами.
Карбутамид — букарбан, оранил.
Фармакологическое действие. Оказывает гипогликемизирующее действие при приеме внутрь, стимулируя выделение эндогенного инсулина В-клетками островкового аппарата поджелудочной железы и повышая чувствительность периферических тканей к инсулину. Наличие аминогруппы в молекуле препарата обуславливает более мощное, чем у бутамида инсулинотропное действие. Сахароснижающий эффект проявляется через час после приема, достигает максимума через 5 ч., продолжается до 12 часов.
Применение. Начальная доза 0,25 г. 2 раза в сутки. Суточная доза карбутамида в начале лечения не должна превышать 0,75 г. В этом случае рекомендуется прием 0,5 г. препарата перед завтраком и 0,25 перед ужином. При недостаточной эффективности дальнейшее увеличение дозы до 1,5 г. в сутки (1,0 г утром и 0,5 г вечером) может быть рекомендовано не ранее, чем через 10 дней от начала лечения, что обусловлено длительностью ответных метаболических преобразовании в организме при приеме карбутамида. Максимальная доза не должна превышать 2 г в сутки. Недостаточная компенсация углеводного обмена при использовании максимальной дозы препарата в течение 4 недель является показанием для назначения сульфаниламидных препаратов II генерации.
Толазамид — толиназе.
Фармакологическое действие. Гипогликемизирующий эффект обусловлен стимуляцией секреции инсулина В-клетками. Оказывает внепанкреатическое действие, повышая чувствительность периферических тканей к инсулину, угнетая глюконеогенез в печени и липолиз в жировой ткани. Быстро абсорбируется в тонкой кишке, достигая максимального гипогликемизирующего действия через 3-4 часа. Пик концентрации сохраняется в течение 7 часов, длительность действия — до 16 часов. Оказывает слабый диуретический эффект.
Применение. Начальная доза не должна превышать 0,25 г. в сутки. Кратность приема — 2 раза в сутки. Вследствие быстрого и выраженного гипогликемизирующего эффекта толазамида его лечебное действие проявляется уже на первой неделе лечения и дальнейшая коррекция дозы может быть произведена через 7 дней от начала лечения при обязательном контроле гликемии и глюкозурии. Максимальная суточная доза 1,0 г. В сравнении с толбутамидом и карбутамидом обладает большим гипогликемизирующим эффектом, при замене препаратов 1,0 г карбутамида и/или толбутамида соответствуют 0,25 толазамида.
Хлорпропамид — апотекс, диабинез, диабеторал.
Фармакологическое действие. Несмотря на длительный период полураспада (до 35 часов), всасывается относительно быстро. Обладает наибольшей длительностью действия — до 60 часов. Подвергается интенсивному печеночному метаболизму, основные метаболиты обладают гипогликемической активностью и выделяются почками. Концентрация в плазме зависит в большей степени от элиминации почками, чем от всасывания. Начало сахароснижающего действия отмечается через 2 часа после приема, достигает максимума через 4-6 часов.
Дополнительный эффект хлорпропамида -потенцирование действия антидиуретического гормона, что может сопровождаться задержкой жидкости.
Применение. Подбор дозы производится индивидуально. Начальная суточная доза не должна превышать 0,25 г, прием однократный, во время завтрака. При выраженной гипергликемии и глюкозурии, неэффективности предшествующей терапии др. сульфаниламидами, возможно назначение 0,5 г в сутки, также однократно, во время завтрака.
Для пациентов старше 65 лет начальная доза составляет 0,1 г в сутки, максимальная до 0,25 г в день в связи с замедлением экскреции с мочой. Контроль гликемии и глюкозурии проводят через 3-5 дней от начала лечения. В случае недостаточного метаболического эффекта доза может быть увеличена до 0,5 г в сутки.
Во избежание кумуляции препарата, во всех ситуациях достижения компенсации углеводного обмена, дозу хлорпропамида рекомендуется уменьшить на 0,1 г в сутки, под контролем гликемии. Потенцирующее влияние на действие антидиуретического гормона делает возможным использование хлорпропамида в лечении несахарного диабета. Возможно его назначение при рефрактерности к действию адиурекрина и при непереносимости других препаратов гипофиза. Доза при отсутствии нарушений углеводного обмена не должна превышать 0,1 г в сутки.
Во всех случаях длительного применения препарата (более 5 лет) развивается снижение чувствительности к его действию.
Глибенкламид — даонил, манинил, эуглюкон, глюкобене, глюкоред, антибет.
Фармакологическое действие. Обладает выраженным панкреатическим и внепанкреатическим действием. Гипогликемизирующий эффект оказывает вследствие стимуляции синтеза инсулина — усиления его секреции из инсулинсодержащих гранул бета-клетки и повышения чувствительности бета-клеток к глюкозе, повышает количество и чувствительность рецепторов к инсулину, а также степень связывания инсулина с глюкозой и клетками-мишенями. Глибенкламид хорошо всасывается из желудочно-кишечного тракта. Начало сахароснижающего эффекта отмечается через 40 минут после приема, пик концентрации достигается через 2 и сохраняется в течение 6 часов, продолжительность действия 10-12 часов. Способность связываться с белками плазмы пролонгирует действие препарата, но короткий период полувыведения — до 5 часов, обуславливает его малую токсичность. Метаболизируется в печени, выводится с желчью и мочой в виде неактивных метаболитов.
Вышеперечисленные особенности действия глибенкламида, определяют его как препарат выбора в лечении сахарного диабета II типа. Начальная доза составляет 5 мг утром или по 0,25 мг утром и вечером. Контроль показателей углеводного обмена — через 5-7 дней и при необходимости — увеличение дозы на 0,25-0,5 мг в неделю до максимальной (20 мг).Следует отметить, что доза более 15мг в сутки не увеличивает гипогликемизирующий эффект. Кратность приема 1-2 раза в день и зависит от суточной дозы: при эффективности метаболического контроля на фоне 5 мг/сутки — прием 1 раз утром; доза в 10 мг может быть распределена равномерно в 2 приема на утро и вечер; при необходимости использования 15 мг в сутки рекомендуется употребление 10 мг утром и 5 мг вечером; при использовании максимально допустимой суточной дозы 20 мг, она распределяется на 2 приема.
При отсутствии компенсации в течение 4-6 недель возможна комбинированная терапия с производными сульфонилмочевины II генерации другой группы, бигуанидом или инсулинотерапией.
Глипизид — глибенез, минидиаб.
Фармакологическое действие. Препарат обладает панкреатическим и экстрапанкреатическим действием. Сахароснижающий эффект оказывает за счет стимуляции выделения инсулина и повышения чувствительности В-клеток поджелудочной железы к глюкозе. На внепанкреатическом уровне улучшает пострецепторное действие инсулина в клетках печени и мышечной ткани. Обладает небольшим гиполипидемическим действием, улучшает фибринолитическую активность и подавляет агрегацию тромбоцитов. Быстро всасывается в кишечнике, обеспечивая начало сахаропонижающего действия через 30 минут после приема. Максимальная концентрация отмечается через 1,5 часа, продолжительность действия 8-10 часов. Препарат быстро выводится с мочой в виде практически неактивных метаболитов.
Начальная доза для больных с впервые выявленным сахарным диабетом не должна превышать 7,5 мг в 2-3 приема. Дальнейшее увеличение дозы производится под контролем гликемии через 5-7 дней. Максимальная разовая доза 10 мг, суточная — 20 мг. Имеются сообщения о возможности применения 30 мг в сутки без проявления побочных эффектов, однако такое увеличение дозы не сопровождается увеличением сахаропонижающего действия.
Глипизид может быть использован в комбинации с другими производными сульфонилмочевины.
Глюренорм — гликвидон.
Фармакологическое действие. Обладает панкреатическим и внепанкреатическим эффектом. По механизму гипогликемизирующего действия близок к гликлазиду и способен стимулировать 1 фазу секреции инсулина. Особенностями данного препарата являются быстрое и непродолжительное действие, преимущественное выведение через кишечник (95%), что позволяет использовать его при лечении больных ИНСД с поражением почек. Всасывается быстро, начало гипогликемизирующего действия через 40 мин., пик концентрации — через 2 часа, период полувыведения — 1,5 часа. Продолжительность активного действия — 6-8 часов. Как и другие сахаропонижающие сульфаниламиды II генерации, положительно влияет на рецепторы инсулина и усиливает его пострецепторное взаимодействие в клетках, стимулируя утилизацию глюкозы в печени, мышцах и подавляя липолиз.
Начальная доза составляет 30 мг 1-2 раза в день. При отсутствии эффекта дозу увеличивают через 5-7 дней до максимальной, которая составляет 120 мг. Препарат принимают за 30-60 мин. до еды, кратность приема 2 раза при дозе 60 мг, при использовании больших доз — 3 раза в течение дня.
Может применяться у пациентов пожилого возраста в связи с невысокой частотой вызываемых гипогликемий. Глюренорм не повреждает мембраны диализаторов и может использоваться у больных, подвергающихся хроническому гемодиализу.
Мы оценивали влияние препарата на липидный и углеводный метаболизм у 25 больных с впервые выявленным ИНСД. На фоне терапии глюренормом отмечалось улучшение секреторной функции В-клеток поджелудочной железы. Наиболее выраженным этот эффект препарата был на 12 неделе лечения: в ответ на пищевой стимул секреция С-пептида достигла контрольного значения — 211% в сравнении с 245% в группе здоровых. На 120 мин. пищевого нагрузочного теста отмечалась стойкая гиперинсулинемия, что свидетельствовло о сохраняющейся периферической инсулинорезистентности.
Гипохолестеринемический эффект терапии глюренормом проявился уже на 6 неделе исследования: уровень холестерина снизился до контрольных значении, в большей степени за счет ХС ЛПОНП (снижение этого показателя составило 30% от исходного). Необходимо отметить, что у пациентов с исходно более низким уровнем холестерина (менее 250 мг/дл) отмечалось повышение соотношения ХС ЛПВП/ХС — ХС ЛПВП с 0,25 до 0,40, что свидетельствовало об улучшении системы транспорта холестерина на фоне терапии глюренормом (таб.3). Влияние препарата на апобелковый состав было непостоянным: снизившись к 6 неделе терапии на 20%, уровень атерогенного апопротеина В достиг исходного значения к 12 неделе.
Таблица 3.
Динамика липидного и апобелкового профиля у больных с впервые выявленным ИНСД, леченных глюренормом, в группе с исходным ХС 250 мг/дл.
| Исследуемые показатели этапы исследования | ХС мг/дл | ТГ мг/дл | ХС ЛПВП мг/дл | ХС ЛПОНП мг/дл | ХС ЛПНП мг/дл | Апо А 1 мг/дл | Апо В мг/дл | Апо В/ Апо А 1 | ХС ЛПНП/ ХС ЛПВП | ХС ЛПВП/ Апо А 1 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 1. через 3 нед. диетотерапии | 273,2+/- 20,7 100% | 206,5+/- 13,7 100% | 38,7+/- 3,4 100% | 41,3+/- 2,2 100% | 193,2+/- 25,6 100% | 137,8+/- 6,8 100% | 126,0+/- 12,1 100% | 0,9+/- 0,1 100% | 5,1+/-0,7 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 2. через 6 нед. лечения | 227,3+/- 11,9 83% | 120,7+/- 33,1 58% | 41,7+/- 2,9 108% | 23,9+/- 6,6 58% | 161,7+/- 13,2 84% | 131,8+/- 4,2 96% | 100,0+/- 16,5 79% | 0,8+/- 0,1 89% | 3,9+/-0,2 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 3. через 12 нед. лечения | 239,7+/- 7,7 88% | 145,0+/- 42,1 70% | 44,3+/- 4,4 114% | 28,9+/- 8,5 70% | 166,3+/- 11,8 86% | 141,5+/- 7,4 103% | 131,2+/- 11,6 104% | 0,9+/- 0,1 100% | 3,9+/-0,4 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| практически здоровые лица | 205,4+/- 0,3 | 100,7+/- 0,5 | 50,9+/- 0,1 | 20,1+/- 0,3 | 134,4+/- 0,3 | 143,0+/- 4,0 | 117,0+/- 3,0 | 0,8+/- 0,1 | 2,6+/-0,2 | 0,3+/-0,01 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| P Бигуаниды Показания: 1. Ожирение у больных ИНСД. 2. Отсутствие эффекта монотерапии ПСМ. 3. Перспектива комбинированного лечения с ПСМ. ХАРАКТЕРИСТИКА БИГУАНИДОВ
В последние годы в нашей стране и за рубежом значительно сократилось применение бигуанидов у пациентов с ИНСД в связи с частыми случаями лактацидоза. Наиболее опасными с этой точки зрения являются производные фенилэтилбигуанидов (фенформин, диботин) и бутилбигуанидов (адебит, буформин, силубин). Метформин -производное диметилбигуанидов — наиболее безопасный и часто применяемый препарат этой группы. Он используется в лечении больных ИНСД уже более 30 лет в Европе и Канаде, и в настоящее время отменен запрет на его применение в США. По своей эффективности и безопасности препарат сравним с сульфаниламидами. Сообщения о случаях лактацидоза на фоне приема метформина крайне редки и составляют 0-0,084 случаев на 1000 пациентов в год. Угроза этого состояния может повышаться у пациентов с гипоксическими состояниями, почечной и печеночной недостаточностью, сердечной недостаточностью, и у лиц, злоупотребляющих алкоголем. In vitro исследования показали, что метформин не влиял на аэробную утилизацию глюкозы мозгом, почками и кожей. В то же время, тонкий кишечник, аккумулирующий наиболее высокие концентрации препарата по сравнению с другими тканями, является важным участником стимулированной метформином утилизации глюкозы. Тонкий кишечник — основной источник избыточного образования лактата в связи с повышением анаэробного гликолиза, и при повышении продукции глюкозы печенью, продукция лактата может повышаться. Механизм действия метформина не связан с повышением концентрации инсулина. Уровень инсулина в базальном состоянии и в течение дня не меняется, или незначительно снижается на фоне терапии метформином, как у больных ИНСД с избытком веса, так и без ожирения. В то же время, было выявлено значительное улучшение функции -клетки к концу 12-ти недельного периода приема метформина пациентами с ИНСД. Исследования in vitro на животных показали, что метформин вызывает улучшение 2-ой фазы инсулинового ответа на гипергликемию. Тем не менее, основной терапевтический эффект метформина на гомеостаз глюкозы опосредован не повышением концентрации инсулина, а улучшением чувствительности к инсулину, как на периферии, так и на уровне печени. Механизм улучшения метформином чувствительности к инсулину обусловлен усилением инсулин-опосредованного перехода GluT 4 транспортеров глюкозы в плазменные мембраны микросом. Препарат улучшает чувствительность к инсулину путем повышения связывания с рецепторами при уменьшении их количества. На пострецепторном уровне метформин может влиять на следующие события: аутофосфорилирование рецептора, его тирозинкиназную и сигнальную активность и на ключевые ферменты, контролирующие действие инсулина на транскрипцию, трансляцию и глюкорегуляторные пути. БИГУАНИДЫ МЕХАНИЗМ ДЕЙСТВИЯ:
Побочные эффекты и токсичность: Противопоказаниями к назначению бигуанидов являются:
Комбинированная терапия метформин/сульфаниламиды — последний шанс отсрочить инсулинотерапию у пациентов со «вторичным отказом» на сульфаниламидные препараты. Сочетание этих препаратов вызывает снижение базальной гликемии на 20-40%. Столь выраженный эффект обусловлен различными точками приложения препаратов: повышение выработки инсулина и подавление продукции глюкозы печенью сульфаниламидами сочетается с повышением периферической, инсулин-опосредованной утилизации глюкозы. Возможно, сульфаниламиды начинают работать на фоне снижения инсулинорезистентности и улучшения действия инсулина. Кроме того, нивелируется эффект глюкозотоксичности. Исследования, проведенные в нашей клинике показали, что терапия метформином (глюкофаж) в сочетании с манинилом в течение 4 недель у больных со вторичной резистентностью к сульфаниламидным препаратам приводила к достоверному снижению инсулинемии до уровня контрольных значении. Одновременно было отмечено достоверное снижение концентрации общего холестерина за счет фракции холестерина ЛПНП (ХС ЛПНП) и холестерина ЛПОНП (ХС ЛПОНП), уровень триглицеридов снизился на 40%. Снижение соотношения атерогенных и антиатерогенных апобелков апоВ/апоА1 и улучшение фосфолипидного состава мембран эритроцитов в этом исследовании свидетельствовало об эффективности воздействия комбинированной терапии метформином и сульфаниламидами на атерогенную дислипидемию. Инсулинотерапия ИНСД Инсулинотерапия до сих пор остается наиболее противоречивым аспектом лечения больных ИНСД. Это обусловлено, с одной стороны, отсутствием единой концепции в отношении этиологии и патогенеза ИНСД и продолжающимся спором о том, где находится первичный дефект — на уровне секреции инсулина или активности его на периферическом уровне, логично ли лечение инсулином пациентов, которые являются тучными и гиперинсулинемическими, с другой стороны, нет критериев гарантии эффективности этого вида терапии. Есть ситуации, когда легко говорить о необходимости назначения экзогенного инсулина на длительный срок либо временно. Длительная инсулинотерапия ИНСД показана при:
Целью является достижение соответствующего ситуации уровня гликемического контроля, который опеределяется с учетом возраста пациента, сопутствующих заболеваний, риска инсулинотерапии. Безопасный уровень контроля — цель лечения больных ИНСД в возрасте старше 70 лет с жизненным прогнозом менее 10 лет, с тяжелой макроангиопатией, при наличии трудностей в самоконтроле и наблюдении (факторы, делающие инсулинотерапию опасной). Средний уровень гликемического контроля рекомендован для пациентов в возрасте 50-70 лет с жизненным прогнозом более 15 лет, с начальными или стабильными признаками микро- или макроангиопатии. Оптимальный уровень контроля должен быть достигнут у пациентов в возрасте до 50 лет, с признаками выраженной нейропатии либо прогрессирущеи ретинопатии. Показания к временной инсулинотерапии при ИНСД следующие:
Согласно Европейскому консенсусу по диабету, инсулин должен назначаться «не слишком рано и не слишком поздно», чтобы избежать связанных с гипергликемией симптомов и поздних осложнений сахарного диабета, которые вызываются хроническим дисбаллансом в углеводном, липидном и белковом метаболизме. Одним из критериев необходимости начала инсулинотерапии является уровень гликемии, которая делется на четыре класса:
При гликемии более 240 мг% инсулинотерапия рекомендована всегда. В остальных случаях требуется оценка многих характеристик, относящихся к пациенту, прежде, чем вопрос о начале лечения инсулином будет решен. Эти характеристики: вес тела (нормальный, избыточный и стабильный, избыточный и нарастающий); жизненный прогноз; наличие, характер и тяжесть мико- и макроваскулярных осложнений либо нейропатии; недостаточность предшествующего лечения; наличие тяжелых сопутствующих заболевании, при которых инсулинотерапия сопровождается высоким риском. В случае сомнений о целесообразности инсулинотерапии, необходимо убедиться в снижении инсулинсекреторной активности В-клеток в ответ на стимуляцию глюкагоном. Тест не может проводиться на фоне декомпенсации диабета, поскольку гипергликемия оказывает дополнительный токсический эффект на В-клетки. Это может привести к ложному снижению секреторного ответа на стимуляцию. Инсулинотерапия в течение нескольких дней для коррекции метаболического дисбалланса не повлияет на уровень С-пептида при проведении теста. Оценка глюкагонового теста (1 мг глюкагона внутривенно с исследованием уровня С-пептида сыворотки крови до и через 6 мин. после инъекции): концентрация С-пептида натощак выше 0,6 нмоль/л и выше 1,1 нмоль/л после стимуляции свидетельствует о достаточной секреторной активности. Уровень стимулированного глюкагоном С-пептида плазмы 0,6 нмоль/л и менее свидетельствует о безусловной потребности в экзогенном инсулине. Однако, глюкагоновый тест не позволяет судить о степени инсулинорезистентности. Это значит, что, несмотря на наличие достаточной эндогенной продукции инсулина, терапия экзогенным инсулином может стать необходимой. Противопоказания к глюкагоновому тесту: феохромоцитома, тяжелая гипертензия. Стратегия инсулинотерапии при ИНСД. Клинический опыт показывает, что после длительной «неудачной» терапии сульфаниламидами, требуется достаточно продолжительный период инсулинотерапии для коррекции метаболических нарушении, в особенности дислипидемии. Обычно используется комбинация высокоочищенных препаратов инсулина животного происхождения и человеческих инсулинов длительного и короткого действия (таб. 5). Помимо состоянии, требующих длительной госпитализации, больным ИНСД без ожирения может проводиться инсулинотерапия в двухразовом режиме. Как правило, инсулин вводится перед завтраком и ужином. Начальная доза базального инсулина определяется из рассчета 0,2- 0,5 ед./кг веса, в последующем коррегируется по гликемии натощак (1 ед. инсулина на каждые 1,1 ммоль/л, превышающие 7,7 ммоль/л). При необходимости, вторая инъекция базального инсулина может быть перенесена на более позднее время (22.00). Доза инсулина короткого действия определяется из рассчета 1 ед. на каждые 1,7 ммоль/л постпрандиальной гликемии выше 7,8 ммоль/л (J.A. Galloway). В более простых случаях могут использоваться комбинированные перпараты инсулина с фиксированным соотношением инсулина продленного и короткого действия. Таблица 5.
* в скобках указано соотношение инсулинов короткого и промежуточного действия Однако, практика показала, что достижение около- или нормогликемии при ИНСД- часто иллюзорная цель. Лишь 10-20% пациентов на фоне двухразового введения инсулина имеют уровень глюкозы в крови, рекомендуемый NIDDM Policy Group. Особенно сложна эта задача при большой длительности заболевания и развитии вторичной сульфамидорезистентности. Режим многократных инъекций инсулина в краткосрочном или в длительном применении наиболее привлекателен. Преимущества инсулинотерапии этого вида состоит в относительно свободном по времени распределении приемов пищи, быстром и оптимальном гликемическом контроле. Этот вид терапии действует на основные патогенетические аномалии ИНСД, кроме того, максимально быстрый и эффективный гликемический контроль прерывает порочный круг «гипергликемия — глюкозотоксичность — инсулинорезистентность — гипергликемия». Многочисленные исследования показали значительное уменьшение базальной продукции глюкозы печенью и улучшение утилизации глюкозы периферическими тканями, как на фоне короткого, так и длительного применения режима интенсифицированной инсулинотерапии у пациентов с ИНСД. При этом, краткосрочная трехнедельная инсулинотерапия имеет наиболее выраженные и сохраняющиеся после отмены инсулинотерапии положительные реакции: снижение продукции глюкозы печенью на 32-75%, увеличение скорости периферической утилизации глюкозы на 70%, увеличение среднего 2-часового инсулинового ответа на глюкозу в 6 раз. Значительным препятствием на пути использования этого режима является хроническая гиперинсулинемия, ассоциирующаяся с повышенным риском атеросклероза. Базальная и постпрандиальная гиперинсулинемия — однозначный итог многих исследований, проводивших оценку этого режима инсулинотерапии с определением уровня св.ИРИ, или с использованием клэмп-методики. Однако, остается невыясненным вопрос, является ли гиперинсулинемия в результате введения экзогенного инсулина таким же фактором риска атерогенеза, как эндогенно повышенный уровень инсулина у пациентов с ИНСД. В этом плане представляется интересной оценка эффекта интенсивной инсулинотерапии на атерогенные параметры липидного метаболизма. По данным литературы, режим многоразовых инъекций инсулина вызывает антиатерогенные сдвиги в липопротеидном спектре плазмы у пациентов с ИНСД: уровень ЛПОНП и триглицеридов снижается. Исследования эффективности краткосрочной (3 нед.) и длительной (12 нед.) интенсивной инсулинотерапии у больных ИНСД со «вторичным отказом» на ПСМ, проведенные в нашей клинике (Л.П. Иванова, 1994, В.З. Топчиашвили, 1995), показали возможность оптимальной коррекции атерогенной дислипидемии: снижение уровня триглицеридов, общего холестерина, холестерина ЛПНП и ЛПОНП, восстановление нормального соотношения апобелков плазмы. Комбинированная терапия инсулин/ПСМ. В начале 80-х годов значительно возрос интерес к комбинированной терапии инсулином и сульфаниламидами, как альтернативе монотерапии инсулином у пациентов с ИНСД со «вторичным отказом» на ПСМ. Теоретическим обоснованием этого вида терапии явилось следующее:
Большинство авторов объясняют эффект комбинированной терапии увеличением эндогенной секреции инсулина. Механизм «возобновления» утерянного эффекта сульфаниламидов у больных со «вторичной неудачей», возможно, обусловлен увеличением числа клеточных инсулиновых рецепторов, улучшением периферической утилизации глюкозы и снижением продукции глюкозы печенью, достаточными для снижения гипергликемии и устранения влияния глюкозотоксичности на -клетки, которые в результате вновь обретают способность отвечать на сульфаниламиды. Теоретически, комбинация инсулина с сульфаниламидами должна приводить к снижению уровня циркулирующего инсулина при таком же или сниженном уровне гликемии, за счет меньшей дозы экзогенного инсулина. Тем не менее, метаанализ статей, посвященных изучению эффекта комбинированной терапии, показал преобладание данных о сохранении повышенного уровня свободного инсулина на фоне этого вида терапии. Таким образом, повышение эндогенной секреции инсулина, по-видимому, компенсирует сокращение экзогенной дозы инсулина, ограничивая возможности снижения инсулинемии у пациентов с ИНСД. Нет единого мнения о преимуществах использования того или иного вида инсулинового дополнения в комбинации с препаратами сульфонилмочевины. Некоторые авторы рекомендуют использовать однократное введение инсулина продленного действия в дозе 0,2-0,3 ед./кг и среднюю терапевтическую дозу ПСМ, при этом не выявлено преимуществ утренней либо вечерней инъекции инсулина. Хотя теоретически введение базального инсулина перед сном позволяет достичь максимального подавления продукции глюкозы печенью и нормализовать гликемию натощак. Наши краткосрочные исследования эффективности различных режимов инсулинотерапии в комбинации с ПСМ показали преимущества введения инсулина короткого действия перед основными приемами пищи с точки зрения улучшения стимулированной секреции инсулина и периферической утилизации глюкозы. По мнению H.E. Lebovitz, увеличение стоимости комбинированного лечения на 30% и скромное клиническое отличие его от моноинсулинотерапии ограничивает применение этого вида сахароснижающей терапии у больных ИНСД. Комбинированное лечение инсулин/ПСМ должно быть использовано в случаях неудовлетворительного гликемического контроля при двухразовом введении инсулина в дозе 70 ед./сут. или более 1 ед./кг. У 30% таких пациентов будет достигнуто улучшение гликемического контроля. Не оправдана комбинированная терапия при гликемии менее 10 ммоль/л и суточной потребности в инсулине менее 40 ед.. Контроль и самоконтроль за течением сахарного диабета и проводимой терапией. Система самоконтроля включает
Развитие системы самоконтроля является на сегодняшний день одним из важных элементов в лечении сахарного диабета и профилактики его осложнении. Колебания уровня гликемии зависят от многих причин. Эмоции, незапланированные физические нагрузки, погрешности в диете, инфекции, стресс — те факторы, которые заранее предвидеть и учесть невозможно. При этих обстоятельствах без самоконтроля компенсировать сахарный диабет практически невозможно. Пациент должен уметь и иметь возможность исследовать гликемию до и после приема пищи, в условиях физической нагрузки и необычной ситуации, проанализировать субъективные ощущения, оценить полученные данные и принять правильное решение при необходимости коррекции сахароснижающей терапии. Самоконтроль за течением заболевания предусматривает высокий уровень образованности в вопросах причин и следствии проявлений диабета, терапевтических мероприятий. Это возможно только при условии налаженной и четко отработанной системы обучения больных в амбулаторных и стационарных учреждениях диабетологической помощи. Организация «школ для больных сахарным диабетом» и учебных центров — необходимое звено в системе управления этим хроническим заболеванием. Только комплексное лечение больных ИНСД с использованием диетотерапии, адекватных физических нагрузок, медикаментозной гипогликемизирующей терапии и методов самоконтроля может способствовать профилактике поздних осложнении диабета, сохранению трудоспособности и продлению жизни больных. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||