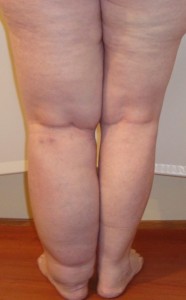
Если вечером обнаружить у себя отек ног, как правило, боли и отечность нижних конечностей к утру исчезают, но если этого не происходит, или происходит не в полной мере, следует задуматься и начать серьезное обследование, в ходе которого может быть выявлен лимфостаз нижних конечностей. Согласно статистике, данным заболеванием страдает около 10% людей земного шара.
Несомненна связь сердечно-сосудистой и лимфатической сетей, так как последняя является частью кровеносной. Лимфатическая система представлена сетью сосудов, располагающейся во всем организме и по которым циркулирует лимфа. Лимфа образуется в процессе фильтрации плазмы крови, то есть жидкость проникает в межклеточное пространство, а оттуда вместе с крупнодисперсными белками межтканевого пространства попадает в лимфатические капилляры, а затем в лимфатическую сеть, где происходит «очистка» лимфы (в лимфоузлах), и снова вливается в кровеносную систему в районе нижних отделов шеи.
Лимфатическая система имеет свои «обязанности»:
- с ее помощью тканевая жидкость эвакуируется из межтканевого пространства (предупреждение отеков);
- вместе с белками межтканевого пространства через подключичные вены транспортирует тканевую жидкость обратно в кровяное русло;
- участвует в переносе жиров из тонкого кишечника в кровь;
- синтезирует лимфоциты, которые являются частью защитного механизма организма;
- отфильтровывает в лимфоузлах тканевую жидкость и удаляет из нее токсины, микроорганизмы, опухолевые клетки, инородные вещества;
- участвует в образовании антител.
Лимфатическая система состоит из лимфатических капилляров, сосудов, узлов, стволов и протоков. При любом повреждении лимфатических путей (слипание, закупорка или зарастание) свободный отток лимфатической жидкости от тканей нарушается, что приводит к отеку, в дальнейшем переходящий в лимфостаз.
Патологическое состояние, при котором нарастает отек тканей вовлеченной в процесс области (в данном случае нижние конечности) называется лимфостазом ног или лимфедемой (лимфатический отек). Данное заболевание обусловлено нарушением оттока жидкости по лимфатическим сосудам, что приводит к ее застою в тканевом пространстве и отеку. Среди пациентов с патологией периферических сосудов 3 – 7% составляют люди с лимфостазом ног.
Различают первичный и вторичный лимфостаз ног. И если первичный лимфостаз нижних конечностей имеет врожденный характер, то вторичный развивается в течение жизни под действием каких-либо провоцирующих факторов. В свою очередь, вторичный лимфостаз подразделяется на юношеский (возникает в промежутке между 15 и 30 годами) и взрослый (развивается после 30 лет).
Первичный лимфостаз нижних конечностей имеет следующие причины возникновения:
- диаметр лимфатических сосудов очень мал;
- недостаточное количество лимфоотводящих путей;
- аномалии лимфатических сосудов (заращение, облитерация, удвоение);
- амниотические перетяжки, которые приводят к формированию рубцов, сдавливающих сосуды;
- генетическая предрасположенность к недоразвитию лимфатической системы;
- врожденные опухолевидные образования лимфосистемы.
Вторичный лимфостаз обусловлен различными заболеваниями, которые приводят к застою лимфы и отеку нижних конечностей:
- повреждение лимфатических путей как следствие травмы нижних конечностей (переломы, вывихи, хирургическое вмешательство);
- формирование рубцов и повреждение лимфососудов в результате ожогов, радиационного облучения;
- недостаточность сердечно-сосудистой системы;
- хроническая венозная недостаточность (после перенесенного тромбофлебита);
- доброкачественные и злокачественные новообразования лимфатической системы;
- избыточный вес;
- воспалительные процессы кожи ног (рожа);
- паразитарные инфекции (например, внедрение филярий в лимфососуды нарушает лимфоток, что вызывает вухерериоз – слоновую болезнь);
- гипоальбуминемия (недостаточность белка);
- хирургические вмешательства в области грудной полости и клетки (в том числе и мастэктомия);
- патология почек;
- удаление лимфоузлов;
- длительный постельный режим или неподвижность ног.
Лимфостаз ног в своем развитии проходит три стадии, имеющие разные проявления:
Начальная фаза заболевания называется легким или обратимым отеком и называется лимфедемой. Отек/отеки ног при лимфостазе появляется в районе голеностопного сустава, у оснований пальцев и между костями плюсны с тыла стопы. Обычно подобное явление возникает к вечеру и/или после физической нагрузки. Кожа над отекшим местом бледная, легко собирается в складку при прощупывании. Разрастания соединительной ткани нет, а сам отек безболезненный и достаточно мягкий. После сна или отдыха нога/ноги быстро приходят в норму.
Данная стадия характеризуется необратимым отеком нижней конечности и носит название фибредемы. Фаза необратимого отека протекает медленно, до нескольких лет и проявляется разрастанием соединительной ткани. Отек «поднимается» вверх, становится достаточно плотным, а кожа над ним натягивается и утолщается, собрать ее в складку становится невозможным. Отек имеет постоянный характер, не исчезает в покое и сопровождается болевым синдромом или ощущением тяжести при физической нагрузке.
В эту стадию нижняя конечность начинает деформироваться, окружность ноги значительно увеличивается, а долгое стояние приводит к возникновению судорог в икроножных мышцах и суставах стопы. Кожные покровы приобретают синюшный оттенок, уплотняются (гиперкератоз), возможно появление бородавчатых выростов. Осложнениями данной стадии являются раны и язвы в местах постоянного трения кожи (контакт с одеждой, кожные складки), они воспаляются и постоянно сочатся лимфой. Разница диаметров здоровой и больной ноги может достигать 50 см.
Это заключительная и самая тяжелая фаза болезни. На данном этапе заболевание называется слоновой болезнью или элефантиазом (элефантизм). Характеризуется значительным разрастанием соединительной ткани под отеком, кожа становится очень плотной и грубой, «как у слона», натянута и отливает синевой. Пораженная конечность сильно увеличена в размерах, утрачиваются ее контуры, а в мягких тканях развивается фиброз и кистозные изменения. Нога становится похожей на слоновью и полностью утрачивает свои функции. К осложнениям третьей стадии относятся: развитие остеоартроза, контрактур, экземы, трофических незаживающих язв и рожистого воспаления.
Кроме местных проявлений лимфостаза нижних конечностей имеют место и общие симптомы:
- общая слабость;
- быстрая утомляемость;
- боли в голове;
- язык обложен белым налетом;
- утрата внимания и трудности с его концентрацией;
- прибавка веса, ожирение;
- боли в суставах.
После тщательного сбора анамнеза и жалоб, сосудистый хирург (ангиохирург, флеболог или лимфолог) проводит осмотр нижних конечностей и назначает дополнительные методы обследования:
Относится к рентгенологическим методам обследования. Заключается во введении промежуток (между 1 и 2 пальцами) стопы 1 – 2 кубика лимфотропного красителя, а потом между костями плюсны (1 и 2) производят поперечный надрез около 2 см, в котором видны окрашенные в синий цвет лимфососуды. В любой из видимых сосудов вводится рентгенконтрастное вещество, и делаются снимки.
Лимфография позволяет определить количество сосудов, их форму и проходимость, подключение коллатеральных сосудов и запасных, проницаемость стенки лимфососуда. Если имеет место равномерное заполнение сосуда контрастом с сохраненным диаметром его диаметром по всей длине, то говорят о сохранении проходимости и повреждении сократительного аппарата.
- При первичном лимфостазе отмечается недоразвитие сосудов
- При вторичном нарушенный ход сосудов, измененные формы, заполнение контрастом кожной сети и распространение вещества в подкожную клетчатку (экстравазация).
Это метод радиоизотопной диагностики (в подкожную клетчатку вводится изотопное вещество, откуда оно попадает в лимфосеть, затем специальной гамма-камерой производятся снимки). Метод позволяет проводить наблюдение состояние лимфатической системы в динамике и определить характер лимфотока: коллатеральный, магистральный или диффузный, а также полный лимфостаз, оценить проходимость сосудов, их извитость и состояние клапанов.
Или дуплексное сканирование сосудов – ультразвуковое исследование сосудов с применением эффекта Доплера (позволяет дифференцировать венозные и лимфатические отеки).
- УЗИ органов малого таза — выявление воспалительных заболеваний или опухолей, которые нарушают лимфоток.
- Биохимический и общий анализ крови — определение белков крови, печеночных ферментов, выявление признаков воспаления и прочее.
- Общий анализ мочи — для исключения патологии почек.
- Исследование сердца — назначаются УЗИ, ЭКГ сердца для выявления/исключения сердечной патологии.
При лимфостазе нижних конечностей в обязательном порядке проводится лечение. Причем, чем раньше оно начато, тем выше шансы на успех. Терапия заболевания представляет собой задачу сложную, которая совмещает множество методик (лечебное питание, массаж, прием лекарств и прочее) и направлена на улучшение лимфооттока из нижних конечностей.
Все консервативные методы лечения применяются только на 1 стадии заболевания (фаза лимфедемы), когда еще не начались структурные изменения кожи и соединительной ткани. Как лечить лимфостаз, зависит от причины, его вызвавшей. В первую очередь необходимо (по возможности) устранить этиологический фактор (например, при наличии опухоли малого таза, сдавливающие лимфососуды, показано ее удаление). Общие рекомендации для больных с данной патологией:
- категорически запрещается посещать баню, сауну или загорать (тепловое воздействие способствует расширению сосудов, в том числе и лимфатических, что ухудшает крово- и лимфоток в ногах);
- нельзя носить обувь на каблуках или со шнуровкой (каблук увеличивает нагрузку на ноги и ухудшает лимфоток, а шнуровка перетягивает мягкие ткани и сосуды, в них проходящие, что тоже негативно влияет на заболевание);
- избегать подъема тяжестей и статических нагрузок (длительное стояние или сидение);
- обрабатывать даже незначительные повреждения кожи (в том числе и укусы) растворами антисептиков;
- отказаться от ношения тесного нижнего белья и облегающей одежды (во-первых, способствует сдавливанию лимфососудов, а, во-вторых, трение кожи в местах контакта с одеждой провоцирует образование трофических нарушений);
- нельзя сидеть, особенно долго, положив ногу на ногу (кстати, излюбленная поза женщин), так как такое положение затрудняет лимфо — и кровоток в ногах и органах малого таза;
- запрещается ходить босиком вне дома (высока вероятность повреждения кожи стоп и образования долго незаживающей язвы);
- при приеме ванны использовать специальные масла (Бальнеум Плюс), а после водных процедур протирать кожу ног кремами и лосьонами без отдушек и консервантов, что не только очищает кожу, но и смягчает ее, а также восстанавливает защитный барьер;
- использовать пудру (тальк, детскую присыпку) при сильной потливости ног, что снижает потоотделения и риск развития трофических нарушений;
- своевременно и аккуратно стричь ногти на ногах;
- при проведении массажа исключить приемы разминания.
В первую очередь лечение заболевания должно начинаться с корректировки питания, особенно это актуально для больных с ожирением. Диета при лимфостазе направлена на ограничение потребления соли (хлорид натрия вызывает задержку жидкости в тканях и отеки) и острых блюд (вызывают жажду и повышают потребление жидкости).
Количество свободной жидкости должно быть не менее, но и не более 2 литров в день (чай и кофе заменить травяными чаями, компотами без сахара, морсами), исключить газированные напитки. Также следует ограничить простые углеводы (хлеб, выпечку, кондитерские изделия, конфеты и прочее), что способствует прибавке лишних килограммов, заменив их сложными (хлеб из муки грубого помола или отрубей, каши на воде или разведенном молоке: пшенная, ячневая, кукурузная).
Увеличить потребление овощей и фруктов (можно запекать, тушить, но не жарить), отдавать предпочтение салатам из свежих овощей, заправленных растительным маслом. Ограничить потребление животных жиров (около 10 гр. в день), так как насыщенные (животные) жиры в большом количестве затрудняют лимфоток. А растительных масел в питании должно быть не менее 20 гр. ежедневно. Кроме того, избыток животных жиров провоцирует развитие атеросклероза, что усугубляет течение лимфостаза.
Также в питании должно быть достаточное количество белков растительного и животного происхождения, что необходимо для образования антител и усиления иммунитета. Из животных жиров предпочтение отдавать кисломолочным продуктам, море- и субпродуктам. Источники растительного белка – гречка, бобовые культуры и орехи.
Компрессионная терапия заключается в сдавливании кожи и подкожной клетчатки больной ноги таким образом, чтобы сила давления нарастала от стопы к голени и бедру. Пациентку в течение дня рекомендуется по возможности держать пораженную ногу в приподнятом положении, а на ночь подкладывать под нее валик или подушку (создание угла 45%).
Компрессия осуществляется эластическим бинтованием нижней конечности и ношением эластичного чулка. Наложение эластичного бинта проводится утром, не вставая с постели, начиная с каждого пальца, затем переходя на стопу и далее на голень и бедро. На ночь ногу разбинтовывают (см. выбор компрессионного белья при варикозе).
Также применяется и метод пневмокомпрессии с помощью специальных аппаратов, который заключается в последовательном механическом сжатии ноги с определенным давлением. Для этого на больную ногу надевается специальный пневматический сапог, в который нагнетается воздух по направлению от стопы к бедру. На курс полагается 10 – 14 процедур. После каждого сеанса проводятся легкие гимнастические упражнения.
Кинезиотерапия – это проведение лимфодренажного массажа и выполнение упражнений лечебной физкультуры. Массаж при лимфостазе ног поддерживает лимфоток, «выгоняет» лимфу из отечных тканей, стимулирует фагоцитоз макрофагами, усиливает работу капиллярного лимфатического насоса. Также с помощью массажа разрушаются крупномолекулярные вещества, которые препятствуют нормальному лимфотоку.
Лимфодренажный массаж осуществляется специалистом и противопоказан при трофических нарушениях кожи больной ноги, тромбозе вен и при наличии опухолей и заболеваний внутренних органах. Допускается и проведение самомассажа (на начальных стадиях). В домашних условиях массаж рекомендовано проводить после принятия теплой ванны, и после нанесения на кожу ноги специального крема.
В первые 3 – 5 минут осуществляются круговые поглаживающие движения (важно помнить: массаж выполняется по ходу лимфотока, то есть от стопы вверх), затем осуществляются растирающие движения и надавливание и заканчивают сеанс похлопываниями. Продолжительность массажа составляет 15 минут. Рекомендованы курсы на 14 дней с 1 – 2-недельным перерывом. После завершения сеанса массажа следует совершить 10 легких прыжков на носках или 15 раз потянуться на носках.
Лечебная гимнастика (ЛФК) проводится дважды в день, по 5 – 10 минут и включает следующие упражнения (на твердой поверхности):
- в горизонтальном положении выполнять «велосипед» как больной, так и здоровой ногой;
- поднять больную ногу вверх (не сгибая) и выполнять ею круговые движения;
- в положении сидя сгибать и разгибать пальцы стоп;
- вращать ноги коленным, а затем голеностопным суставами;
- в положении сидя рисовать ступнями «восьмерки» и вращать поочередно одной и другой ступней.
ЛФК проводится обязательно в чулках или эластичных бинтах.
Кроме того, при лимфостазе показано плавание и «скандинавская» ходьба (с лыжными палками).
Медикаментозное лечение лимфостаза нижних конечностей включает широкий спектр лекарственных препаратов, которые нормализует крово- и лимфоток, снижают проницаемость стенок сосудов и повышают их эластичность:
- флеботропные средства (детралекс, троксевазин и гель троксерутин) – улучшают тканевую микроциркуляцию, повышают тонус вен, восстанавливают лимфоток;
- энзимные препараты (вобэнзим, флогэнзим) – стимулируют иммунитет, борются с отеками, оказывают противовоспалительное и фибринолитическое действие;
- бензопироны (кумарин) – снижают высокобелковые отеки, разжижают кровь, активизируют протеолиз за счет активации макрофагов; также назначаются и добезилат кальция, по действию схожий с бензопиронами;
- гомеопатическое средство – лимфомиазот, стимулирующий обмен веществ, улучшающий лимфоотток и усиливающий выведение токсинов из организма;
- ангиопротекторы (лекарства из вытяжки конского каштана) – нормализуют тонус лимфатических сосудов и вен, уменьшают проницаемость сосудистой стенки, что снижает интенсивность отеков (эскузан, венитан, аэсцин);
- диуретики – назначаются с осторожностью под контролем врача;
- антиагреганты (разжижают кровь) – трентал, курантил;
- антибиотики и противовоспалительные препараты при трофических нарушениях кожи (язвы, экземы, рожистое воспаление);
- антигистаминные средства – рекомендованы при рецидивах рожистого воспаления и подавляют тормозящее влияние гистамина на сократительную активность лимфососудов (см. все антигистаминные средства);
- солкосерил – снижает отечность тканей, оказывает регенеративное действие, повышает тонус сосудистой стенки (стимулирует образование коллагена в стенках сосудов);
- иммуномодуляторы (янтарная кислота, настойка элеутерококка, ликопид) – стимулируют иммунитет, укрепляют сосудистую стенку;
- витамины (аскорбиновая кислота, витамин Е, РР, Р) – укрепляют сосудистую стенку, снижают проницаемость сосудов, оказывают антиоксидантный эффект.
Из физиолечения при данном заболевании применяется:
- электростимуляция сократимости лимфососудов;
- лазеротерапия;
- магнитотерапия;
- амплипульстерапия;
- УФО аутокрови – реинфузия собственной крови после ее облучения ультрафиолетом.
Лечение народными средствами применяется как дополнительное к основной терапии лимфостаза и проводится после консультации с врачом:
- компрессы из березового дегтя и запеченного лука на больную ногу;
- компрессы с капустным соком или прикладывание капустных листьев к пораженной конечности;
- настой из листьев подорожника;
- настой чеснока и меда — 250 гр. измельченного чеснока, 350 гр. меда, настаивается 1 неделю, прием по 1 ст. ложке 3 р/день в течение 3 месяцев за час до еды;
- употребление свекольного сока;
- прием сока одуванчика и подорожника;
- отвар цветков бессмертника (2 части), подорожника и листьев одуванчика (по 1 части) заливают поллитром кипятка, 6 часов дают настояться, прием в течение месяца 4 р/день по 100 мл перед едой.
Но следует учитывать, что народная терапия эффективна только в начальной стадии заболевания.
В этой статье мы расскажем, что такое лимфостаз ног, и объясним, чем грозит лимфостаз нижних конечностей.
Лимфостазом нижних конечностей называют застой лимфы в мягких тканях ног. В зависимости от причины, из-за которой нарушился нормальный отток лимфы, различают первичный (врожденный) и вторичный (развившийся на фоне травм, варикозной болезни, сахарного диабета, инфекционных и онкологических заболеваний) лимфостаз.
На первой стадии заболевания из-за нарушения проходимости или целостности лимфатических сосудов в мышцах и подкожной клетчатке начинает застаиваться лимфатическая жидкость. Лимфа пропитывает мягкие ткани, и развиваются обширные отеки.
Поскольку лимфатическая жидкость содержит много белка, чужеродного для мягких тканей, на этот белок развивается иммунная реакция. Так как иммунная реакция повреждает клетки мышц и подкожной клетчатки, на месте повреждения разрастается соединительная ткань. В результате мягкий обратимый отек превращается в трудноизлечимый плотный отек.
На второй стадии заболевания в результате разрастания соединительной ткани мягкий отек превращается в плотный. Если процесс не остановить, развивается слоновая болезнь — необратимое увеличение ног в размерах. Слоновая болезнь заметно ухудшает качество жизни. Из-за осложнений лимфостаза пораженные необратимым отеком ноги быстро устают, в них часто возникают тянущие боли, и возникает риск развития сопутствующих болезней.
На третьей стадии заболевания в области нарушается кровоснабжение нижних конечностей. Из-за этого в области отека появляются красноватые участки кожи, на месте которых со временем развиваются трофические язвы. На третьем этапе лимфостаза часто присоединяются инфекционные осложнения, и возникает риск развития онкологических заболеваний.
Легче всего вылечить лимфостаз на первой стадии заболевания – то есть до уплотнения отека. Поскольку эффективность лечения напрямую зависит от стадии заболевания, важно обращаться к врачу-лимфологу как можно раньше. Терапия лимфостаза направлена на восстановление проходимости закупоренных лимфатических сосудов. С этой целью назначают лимфотропные препараты, лечебный массаж, физкультуру, физиотерапевтические процедуры и компрессионный трикотаж.
Для лечения лимфостаза российская компания «Интертекстиль корп.» выпускает компрессионное белье 2 класса компрессии (23-32 мм ртутного столба). Компрессионные чулки или колготки «Интекс» стимулируют отток лимфы от ног, уменьшая отек, и помогают восстановить нормальное кровообращение в ногах. Это предотвращает появление трофических язв.
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Сахарный диабет – это заболевание эндокринной системы, при котором нарушается усвоение глюкозы организмом, что приводит к тяжелым последствиям. Если у человека поставлены два диагноза одновременно: сахарный диабет и гипертония, то ему нужно с осторожностью отнестись к выбору медицинских препаратов и вести особый образ жизни.
При диабете в организме сформирована абсолютная или относительная нехватка инсулина, из-за чего формируется гипергликемия, нарушается обмен и усвоение углеводов, белков, жиров и минералов. Это хроническое заболевание, которое вызывается генетической предрасположенностью человека.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Первого типа. Поджелудочная железа не производит совсем или выдает в малом количестве гормон инсулин. Диагноз ставится в раннем возрасте. Это инсулинозависимый тип заболевания.
- Второго типа. Он развивается в зрелом возрасте у людей, ведущих малоактивный образ жизни и страдающих лишним весом. Поджелудочная железа не производит инсулин в необходимом количестве или выработанный инсулин не усваивается организмом. Для диабета второго типа высока вероятность наследования заболевания.
Возможны две причины, по которым увеличивается показатель уровня сахара в крови:
- От углеводов, поступающих с пищей в организм.
- Из глюкозы, попадающей в кровеносную систему из печени.
Если человек перестанет употреблять пищу, содержащую углеводы, сахар все равно будет попадать в кровоток из печени. При недостаточной выработке инсулина, концентрация сахара в кровотоке превысит допустимую величину.
Для того, кто живет с диабетом, высокий показатель артериального давления (АД) чреват тяжелыми последствиями. Повышенное давление увеличивает вероятность внезапного инсульта или инфаркта. Кроме того, может случиться почечная недостаточность, наступить слепота, развиться гангрена с дальнейшей ампутацией. При гипертонической болезни важно сразу же приводить АД в норму. Для человека с диабетом уровень давления 140/90 мм рт. ст. уже считается высоким и требует скорейшего снижения.
При заболевании диабетом 1 типа гипертония формируется не сразу, а с возрастом. Основная причина этого – поражение почек (диабетическая нефропатия). По этой причине гипертония прогрессирует у 80% диабетиков первого типа. Остальные 20% приходятся на пожилой возраст, лишний вес, нервное перенапряжение и стресс.
При диабете второго типа гипертония развивается по тем же причинам. С той лишь разницей, что на диабетическую нефропатию приходится до 20% случаев. Треть всех случаев приходится на первичную гипертонию (стресс, дефицит магния, атеросклероз) и около 40% на гипертонию, связанную с преклонным возрастом.
Диабетическая нефропатия или поражение почек – главная причина формирования гипертонии у диабетиков первого типа. Почки начинают плохо справляться с солями натрия в моче. Их концентрация растет, и организм накапливает объем жидкости, чтобы развести натрий. При увеличении объема жидкости растет объем крови в организме, что ведет к росту АД.
Казалось бы, гипертоническая болезнь и проблемы с почками вместе образуют безысходность. Организм старается восполнить плохую работу почек, что провоцирует рост давления. Рост АД приводит к повышению давления в фильтрующих элементах почек. Со временем они начинают отмирать, что ухудшает работу органа. Рано или поздно этот порочный круг завершается почечной недостаточностью. Начатое вовремя лечение гипертонии при диабете такого типа с высокой вероятностью исключит негативный исход.
У людей с диабетом второго типа источником повышения давления служит высокая концентрация инсулина в крови. С течением времени давление растет по причине атеросклероза и возможного заболевания почек. Часто у больных диабетом 2 типа гипертония развивалась до постановки диагноза. Ее удается обнаружить одновременно с диабетом.
Для больных диабетом 2 типа важно придерживаться диеты с низким содержанием углеводов. Это поможет справиться как с высоким давлением, так и с уровнем сахара в крови.
Для здорового человека норма АД составляет показатель до 139/89 мм рт. ст. Все, что выше – это гипертония. Для людей, больных диабетом, велика вероятность осложненных сердечно-сосудистых заболеваний. Поэтому их норма давления ниже показателя 140/90. Желательно, выйти на уровень 130/85. Но таблетки от гипертонии при диабете следует принимать с осторожностью. Недопустимы резкие скачки давления. Его следует снижать постепенно.
Лечение гипертонической болезни при сахарном диабете имеет первостепенное значение. Чем раньше оно будет начато, тем выше вероятность уйти от негативных последствий, возникающих в организме, от высокого АД. Решение о назначении медицинских препаратов и их дозировке должен принимать лечащий врач с учетом степени развития диабета и сопутствующих заболеваний.
Существуют основные группы препаратов при сахарном диабете и гипертонии:
- диуретики или мочегонные;
- блокаторы кальция;
- β-блокаторы;
- ингибиторы АПФ и блокаторы рецепторов ангиотензина II.
Гипертония при диабете зачастую связана с повышенным объемом жидкости, а именно циркулирующей крови в кровеносной системе. К тому же в организме задерживаются соли, которые препятствуют выходу жидкости. Мочегонные препараты помогают выводить лишнюю жидкость, тем самым снижая показатель АД. Часто врачи прописывают диуретики параллельно с другими препаратами, направленными на лечение гипертонии.
Врачи до сих пор не пришли к единому мнению по поводу использования бета-блокаторов во время лечения повышенного давления у людей с диабетом. С одной стороны, эти препараты хорошо снижают уровень АД, с другой – имеют множество противопоказаний, к которым также относится и диабет.
Если лечащий врач принял решение о назначении бета-блокатора, то у больного, помимо диабета, скорее всего, диагностировано одно из следующих заболеваний:
- сердечная недостаточность;
- ишемия;
- острая форма послеинфарктного периода.
Вероятность осложнения от применения бета-блокаторов должна быть ниже, чем вероятность тяжелого исхода от сопутствующих заболеваний.
Такие препараты являются довольно действенными и регулярно назначаются терапевтами с целью уменьшения давления у диабетиков. С особой осторожностью блокаторы кальциевых каналов следует принимать пациентам с диагностированным ишемическим заболеванием сердца. Особенно если в текущем периоде наблюдается острый инфаркт миокарда, нестабильная стенокардия или сердечная недостаточность.
Препараты от гипертонии при сахарном диабете, относящиеся к этому классу, назначаются всегда, когда есть вероятность осложнения заболеваний для почек. Если у больного диагностирована диабетическая нефропатия или сердечная недостаточность, то ингибиторы АПФ определяются ключевыми препаратами в программе лечения. Блокаторы рецепторов ангиотензина II – это более современная, чем ингибиторы АПФ, группа препаратов. Они назначаются как альтернатива ингибиторам АПФ.
Каждая группа лекарств направлена на подавление конкретных проблем в организме, что в конечном счете приведет к снижению повышенного давления. Если диагностирована гипертония при диабете, то возможно развитие множества попутных заболеваний, способствующих росту давления.
В этом случае, препарат одной группы не сможет помочь. Лечащий врач рассматривает все заболевания в комплексе, а затем принимает решение о назначении лекарств.
Не стоит игнорировать назначения врача, так как риск возможных осложнений от гипертонии при диабете увеличивается многократно. В то же время выбирать препараты самостоятельно, без сдачи всех необходимых анализов и комплексного обследования, нельзя и просто смертельно опасно.
Ключевую роль в лечении гипертонии и диабета играет рацион больного. Есть ряд продуктов, употребление которых категорически запрещено. В то же время некоторые виды пищи и напитков благоприятно сказываются на организме больного. Меню при гипертонии и диабете должно быть с минимальным содержанием углеводов. Это не только поможет уменьшить уровень сахара в крови, но и понизит АД.
Существует ряд трав, отвар из которых поможет кратковременно помочь при гипертонии у диабетика. Но не стоит отказываться от традиционных методов лечения. Врач должен следить за состоянием анализов и общего самочувствия больного, иначе в организме могут начаться необратимые процессы.
Гипертония и сахар являются достаточно распространенной проблемой современности. При правильно подобранном лечении больной может вести полноценную жизнь. Важно соблюдать диету и все рекомендации лечащего врача.
Такие заболевания, как гипертония и диабет, могут прогрессировать совместно. Нарушения в обменных процессах провоцируют неконтролируемые изменения АД. Это в 3—5 раз увеличивает вероятность развития инфаркта либо инсульта. Кроме того, растет риск появления серьезных патологий выделительной системы, гангрены, нарушений зрения и т. д.
Эффективное лечение гипертонии при диабете должно быть комплексным и учитывать целый ряд факторов. Об этих факторах, стратегии лечения и действенных профилактических мерах расскажем ниже.
Довольно часто при сахарном диабете развивается гипертония. В перечень причин специалисты включают:
- нефропатию, развивающуюся на фоне диабета;
- увеличение объема крови (возникает при нарушении процессов выведения натрия);
- повышенную реактивность кровеносных сосудов, приводящую к спазмам;
- нарушение проходимости сосудов, связанных с почками;
- увеличение массы тела.

Гипертония и сахарный диабет могут быть связаны и опосредованно – например, через различные эндокринные патологии, которые возникают при нарушении работы почек. Вот почему так важно диагностировать причину заболевания, и не просто купировать рост АД, а устранять факторы, провоцирующие развитие заболевания.
Если у пациента диагностирован диабет первого типа, то именно диабетическая нефропатия рассматривается в качестве основного провоцирующего фактора. Эта патология представляет собой нарушение функционирования почек, которое протекает в несколько этапов:
- Нарушение кровобращения в артериях.
- Появление белковых молекул в моче (протеинурия).
- Почечная недостаточность.
Клиническая картина гипертонии при сахарном диабете проявляется в следующем:
- проблемы в работе почек снижают эффективность выведения натрия;
- для выравнивания концентрации ионов натрия приостанавливается выведение жидкости, что становится причиной увеличения объема крови;
- увеличение объема циркулирующей крови провоцирует рост АД;
- присутствие в крови глюкозы усугубляет ситуацию, поскольку для снижения ее концентрации объем крови дополнительно повышается.

Опасным в этой ситуации будет и то, что рост АД провоцирует ухудшение работы почек. Из-за повышения давления нарушается работа фильтрующих элементов, и почки функционируют все хуже, а для компенсации этого ухудшения организм снова поднимает уровень АД.
При диабете второго типа развитие патологии идет по другой схеме:
- На первом этапе ключевую роль играет резистентность тканей к инсулину. Для компенсации резистентности количество инсулина в крови возрастает, при этом возрастает и объем крови – это приводит к первичному росту АД.
- В итоге у пациента типа развивается гиперинсулинизм – повышение содержания инсулина в крови. Со временем поджелудочная железа перестает вырабатывать нужное количество инсулина – просто не справляется. Результатом становится сахарный диабет 2 типа.
- При отсутствии адекватного лечения сахарного диабета 2 типа на фоне метаболического синдрома продолжает развиваться гипертония.
- Основными факторами, повышающими давление, считают сужение просвета сосудов, вызванное атеросклерозом, и ожирение в абдоминальной области.

Если гипертония развивается в результате сахарного диабета, то для этого заболевания характерными будут такие симптомы:
- Нарушение суточного ритма колебаний АД (в норме давление ночью снижается примерно на 15—20%, при патологии этого не происходит).
- Снижается эффективность регулировки тонуса сосудов (сужение или расширение просвета происходит с очень большой задержкой).
- Возникает повышенная чувствительность к соли (даже небольшое количество хлорида натрия может спровоцировать скачок АД).
- Развивается ортостатическая гипотония (давление резко падает при изменении положения тела из горизонтального в вертикальное). Это явление сопровождается обмороками и головокружениями.
При этом не стоит забывать и о самом давлении: оно повышается до опасных уровней, и это повышение сопровождается рядом неприятных симптомов. Из-за гипертонии диабетики страдают от головных болей, головокружения, снижения работоспособности, повышенной утомляемости и т. д. Гипертония также повышает риск появления серьезных проблем с сердечно-сосудистой системой (инфаркт, инсульт, поражение сосудов в органах зрения, гангрена).
Терапия в описанной ситуации будет эффективной только при комплексном подходе. Пациентам назначают несколько медикаментов из разных групп, что позволяет влиять на несколько провоцирующих факторов одновременно.
Выбирая, чем лечить гипертонию при сахарном диабете, врачи применяют схемы, включающие:
- диуретики;
- собственно антигипертензинвные препараты.

Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Мочегонные препараты обеспечивают эффект по ряду причин:
- прием диуретиков стимулирует работу выделительной системы;
- активное выведение жидкости из организма способствует уменьшению объема крови (как следствие – уменьшается уровень АД);
- применение диуретиков при сахарном диабете 2 типа позволяет снизить риск инфаркта/инсульта примерно на 20—25%.
Диуретические препараты для лечения гипертонии при сахарном диабете выбирают по следующей схеме:
- тиазидные мочегонные средства («Гидрохлортиазид» и аналоги), а также тиазидоподобные препараты не применяются, если они могут спровоцировать почечную недостаточность.
- при серьезных патологиях выделительной системы или отеках применяют диуретики петлевой группы («Фуросемид», «Торасемид»);
- мочегонные препараты осмотического ряда в данной ситуации не используются.
Важно! Любые мочегонные таблетки при гипертонии при сахарном диабете нужно комбинировать с лекарствами, купирующими гипертензию. В противном случае гипотонический эффект будет минимальным.
Комплекс препаратов для лечения гипертензии при сахарном диабете должен включать медикаменты, способствующие понижению давления. Их основные группы:
- Бета-блокаторы. Пациентам-диабетикам следует применять селективные препараты: помимо снижения АД они также повышают восприимчивость клеток к инсулину. Примером селективного бета-блокатора может служить «Небиволол».

Важно! К неселективным бета-блокаторам, применение которых допускается при диабете, относится «Карведилол». Он не оказывает негативного влияния на обмен углеводов и не стимулирует гиперинсулинизм.
- Альфа-адреноблокаторы («Празозин» и аналоги). Используются при длительном лечении гипертонии и гипертензии. Нормализуют обмен веществ (отмечается снижение уровня сахара, уменьшение резистентности к инсулину), потому эти таблетки от гипертонии при сахарном диабете назначают довольно часто. К противопоказаниям относятся невропатия и серьезные патологии сердечно-сосудистой системы.
- Ингибиторы АПФ. Снижают инсулиновую резистентность, предотвращая развитие диабета 2-го типа (при применении этих препаратов купируется гипертония, и сахар не повышается). Противопоказаниями к их применению будут стеноз артерий в почках и гиперкалиемия. Также нежелательно применять ингибиторы АПФ беременным и кормящим женщинам.
- Антагонисты рецепторов ангиотензина. Действуют аналогично препаратам предыдущей группы, но при этом не вызывают сухой кашель (может возникать примерно у 20—25% пациентов). Отличаются лучшей переносимостью в целом, но стоят дороже.
- Блокаторы кальциевых каналов. В небольших дозировках не влияют на обменные процессы, потому не стимулируют развитие диабета 2 типа. Но применение дигидропиридинов короткого действия может стать причиной серьезных патологий сердечно-сосудистой системы. Больным с ишемической болезнью назначают дигидропиридины длительного действия. При необходимости купирования симптомов диабетической нефропатии желательно использовать «Дилтиазем» или «Верапамил».

Разные пути избавления от гипертонии при диабете предполагают использование различных препаратов. Многие лекарства, эффективно снижающие АД, имеют серьезные противопоказания – потому назначать их должен исключительно врач.
В лечении гипертонии и сахарного диабета важную роль играет образ жизни пациента, в частности – режим его питания. Вот несколько наиболее важных рекомендаций:
- Уменьшить потребление поваренной соли (4—5 г/сут. – физиологическая норма для человека). Также желательно исключить соленья и копчености, колбасы, сосиски и аналогичные продукты – соли в них тоже очень много.
- Ограничить объем потребляемого белка (не более 200 г мяса в сутки в пересчете на сырой продукт). Рекомендуется есть нежирную говядину, курицу, индейку или кролика в отварном виде – так в бульон переходят многие вещества, которые могут навредить диабетику.
- Казеин – белок, содержащийся в молоке и молокопродуктах – достаточно полезен. В рацион стоит включить нежирные творог, сметану и кефир. Сливки допускаются в небольших количествах, от соленого или жирного сыра лучше отказаться.
- Сахар при гипертонии, развивающейся на фоне диабета, опасен. Необходимо исключить из рациона практически все сладкие блюда, тогда риск неконтролируемого повышения АД снизится.
- Количество потребляемых жиров тоже нужно уменьшить. Также желательно отказаться от любых блюд с уксусом, острыми приправами и от алкоголя.
- Поскольку при диабете есть риск развития почечной недостаточности, не стоит перегружать выделительную систему. В сутки желательно употреблять не боле 1000—1200 мл свободной жидкости (питье, жидкие блюда). Предпочтительны свежевыжатые соки, отвары из сухофруктов и травяные чаи.
- Рацион нужно разнообразить за счет включения свежих овощей и фруктов (желательно – без термообработки). Это позволит компенсировать недостаток витаминов и минеральных веществ.

Правильное питание при диабете второго типа с гипертонией подразумевает не только изменение рациона, но и корректировку самого процесса приема пищи:
- Основная задача – избежать резкого повышения уровня сахара после еды, тем самым убирая предпосылки для роста АД.
- Оптимальная схема питания предполагает употребление пищи небольшими порциями 5—6 раз в день. Так можно эффективно бороться с чувством голода, и при этом не переедать.
- В идеале каждая следующая порция должна быть меньше по объему, чем предыдущая.
- При отсутствии проблем с лишним весом калорийность можно не ограничивать (в разумных пределах).
Важно! Питание должно быть регулярным, пропускать приемы пищи нежелательно.
Соблюдение этих рекомендаций позволит избежать неприятных симптомов диабета, и не создаст предпосылок для неконтролируемого повышения АД при развивающейся у пациента гипертонии.
Лечение гипертонии у больных сахарным диабетом будет эффективным только при соблюдении ряда правил. К таким правилам относится комплексный характер терапии, подбор соответствующих препаратов с учетом противопоказаний и соблюдение рекомендации в отношении диеты. Но в любом случае самолечение недопустимо: высокое давление на фоне диабета может привести к печальным последствиям, так что действовать нужно, строго соблюдая врачебные рекомендации.
“Инсулин — лекарство для умных, а не для дураков,
будь то врачи или пациенты”
(Э.П. Джослин)
Людмила Быкова » 19 июл 2008, 11:19
Dr.Anna » 19 июл 2008, 21:26
Людмила Быкова
давайте разберемся — на УЗИ невозможно обнаружить лимфостаз. Есть ультразвуковые методы исследования кровеносных сосудов (артерий и вен), но не лимфатических. По УЗДГ (или УЗДС) можно исключить только венозные причины отеков. Напишите, пожалуйста, как дословно звучит заключение.
Во-вторых — как были исключены сердечная недостаточность и поражение почек? Есть ли результаты общего анализа мочи (интересует белок), биохимии (креатинин, мочевина, общий белок), УЗИ сердца (фракция выброса)?
В-третьих, лимфостаз, если это действительно он, не имеет отношения к диабету. А имеет — к выраженному избытку веса.
И самое главное — диабет декомпенсирован и имеются очень серьезные осложнения. В чем состоит Ваша диета? Какой у Вас рост? Как часто меряете сахар и как вводите инсулин?
Людмила Быкова » 20 июл 2008, 12:07
Dr.Anna
Большое спасибо Вам за проявленное внимание. Отвечаю на Ваши воросы.
Я делала 27.12.2007 Дуплексное сканирование артерий нижний конечностей. Заключение: облитерирующий атеросклероз артерий нижних конечностей: стеноз проксимальных отделов левых берцовых артерий (бляшки, стенозирующие просвет до 60%), гемодинамически незначимые бляшки магистральных артерий. Повышение тонуса стенок правой заднеберцовой и левых берцовых артерий.
УЗИ вен нижних конечностей 10.07.2008 заключение: умеренные расширения подкожних вен ниж кон. Несостоятельности клапанов глубоких вен не выявлено. В обеих голенях антерогенные трубчатые структуры диам справа до 2 мм,слева до 1 мм, ориентированные по вертикали и горизонтали, некомпенсируемые датчиком, сообщающиеся между собой, по Доплеру кровоток не определяется. Лимфостаз обеих голеней.
Общий анализ мочи – сахара нет, белка нет, РН – 5,5, эритроциты и лейкоциты – нет. В суточном анализе мочи сахар – 1,5%, Биохимия крови: холестерин – 5,4, фибриноген – 8,75, белок СРБ – отрицательный, общий билирубин – 10, прямой – 2, непрямой – 8, мочевина – 5,6, креатенин – 81 мкмоль/л
Микропротеин в моче – 27 мг/л , креатенин, — 3,8 ммоль/сут
УЗИ 10.07.2008 органов брюшной полости– гепатомегалия, жировая инфильтрация печени, косвенные признаки внутрипеченочного холестата, состояние послехолецистэктомии,. Структурные изменения поджелудочной железы, умеренное расширение чашечно-лоханочных комплексов обеих почек. Мелкий конкремент правой почки. Птоз правой почки 2-й степени.
Эхограмма сердца – доплероэхокардиография: сократимость миокарда левого желудочка снижена, фракция выброса 51%, фракция сократимости 26%. Нарушение диастолической функции левого желудочка 1 типа. Кардиосклероз с умеренным снижением общей сократимости левого желудочка, признаки атеросклероза аорты. Нарушения диастолической функции по гипертрофическому типу левого желудочка.
Диета: ограничена жирная пища, углеводы; соленая, копченая, острая пища практически исключена. Всего употребляю 8-10ХЕ в день (утро – 2, перекус – 1, обед – 3, перекус – 1, ужин – 2, на ночь – 1 (стакан кефира))
Рост 164 см
Контроль сахара – ежедневно: 2 раза в сутки (натощак и на ночь) и 2-3 раза в неделю – 4 раза в сутки
Инсулин – Протафан утро 18, на ночь – 30 ед
Актропит – по 8 ед перед основной едой 3 р в день
Dr.Anna » 21 июл 2008, 13:41
Людмила, как и у многих людей с большим стажем СД2, у Вас целый ряд серьезных проблем, требующих постоянного внимания. И лимфостаз (к которому, скорее всего, добавляется некоторый сердечный и венозный компоненты) — не самая большая из этих проблем. В любом случае, снижение веса (это возможно, если поставить себе такую цель) поможет решить проблему с отеками.
На что обязательно нужно обратить внимание — это компенсация диабета, поддержание нормального уровня АД (какое оно?) и холестерина, уход за стопами и лечение сосудистых поражений (артерии ног, почки). Что Вы принимаете постоянно? Где Вы побежите? Сразу обо всем я не напишу, начну с диабета.
Здесь два принципиальных момента:
1. Снижение массы тела. В Вашем случае в основном за счет изменения питания. Правила просты, а соблюдать их сложно: чтобы похудеть, изо дня в день Вы должны тратить больше калорий, чем получаете их с пищей. Поэтому важно приблизительно оценить ваш калораж и понять, что нужно изменить в питании. Попробуйте вести дневник питания и написать дня за три — что, когда и примерно сколько Вы съели.
Желательно так же рассмотреть вопрос о назначении препаратов, которые помогают снижать вес. Компенсации диабета они тоже немного помогают.
2. Адекватная инсулинотерапия. Вы используете жесткую схему инсулинотерапии — т.е. доза инсулина не изменяете в зависимости от показателей сахара и еды. Эта схема имеет свои плюсы, но минусов у нее больше. Я понимаю, что Вам трудно было бы ежедневно измерять СК перед и после каждой еды, есть по-разному и каждый раз менять дозу. Но результат мы имеем неудовлетворительный —
При таком уровне СК осложнения будут прогрессировать.
Поэтому явно эта схема нуждается в коррекции — скорее всего, и в коррекции доз, и в коррекции распределения ХЕ.
Если Вы хотите заниматься этим, то придется подключить кого-то из родственников и представить подробный дневник хотя бы за пару дней — наверное, это легче сделать в выходные.
Нужна информация по ситуации ночью (СК перед сном, около 2 ч ночи, в предутренние часы (4-5 утра) и натощак.
Потом нужно будет разбираться с едой — какой СК в момент инъекции, какой после еды, какой перед перекусом и т.д.
Инсулинотерапия только тогда бывает успешной, когда мы вводим адекватное количество инсулина — адекватное потребности организма в данный момент. К сожалению, это требует и финансовых затрат, и работы самого пациента.