Одышка является симптомом, сопутствующим многим болезням. Ее основные причины – это заболевания сердца, легких, бронхов и анемии. Но также нехватка воздуха и чувство удушья могут появиться при диабете и интенсивных физических нагрузках.
Зачастую к возникновению подобного симптома у диабетиков приводит не само заболевание, а осложнения, резвившиеся на его фоне. Так, нередко при хронической гипергликемии человек страдает от ожирения, сердечной недостаточности и нефропатии и все эти патологии практически всегда сопровождаются одышкой.
Симптоматика одышки – дефицит воздуха и появление чувства удушья. При этом дыхание учащается, становится шумным, а его глубина изменяется. Но почему возникает подобное состояние и как его предотвратить?

Самой убедительной является теория, базирующаяся на представлении о восприятии и последующем анализе мозгом импульсов, которые поступают в орган при неправильном растяжении и напряжении дыхательных мышц. При этом уровень раздражения нервных окончаний, контролирующих мышечное напряжение и подающих сигнал в мозг, не соответствует длине мускулов.
Это и приводит к тому, что вдох, в сравнении с напряженными дыхательными мышцами, слишком мал. В то же время импульсы, идущие от нервных окончаний легких либо дыхательных тканей при участии блуждающего нерва, поступают в ЦНС, образуя осознанное либо подсознательное ощущение дискомфортного дыхания, другими словами, одышки.
Это общее представление о том, как формируется диспноэ при диабете и других нарушениях в работе организма. Как правило, этот механизм образования одышки свойственен для физических нагрузок, ведь в этом случае важное значение имеет и завышенная концентрация в кровяном потоке углекислого газа.
Но в основном принципы и механизмы появления затрудненного дыхания при различных обстоятельствах сходны.
При этом чем сильнее будут раздражители и сбои в дыхательной функции, тем тяжелее будет одышка.
Степени тяжести одышки при диабете также могут отличаться. При нулевом уровне дыхание не затрудняется, исключением является только повышенная физическая активность. При легкой степени диспноэ появляется при ходьбе либо подъеме вверх.
При средней тяжести сбои в глубине и частоте дыхания возникают уже даже при медленной ходьбе. В случае тяжелой формы во время ходьбы больной останавливается каждые 100 метров, чтобы отдышаться. При крайне тяжелой степени проблемы с дыханием появляются уже после незначительной физической активности, и иногда даже, когда человек находится в состоянии покоя.
Причины появления диабетической одышки зачастую связаны с поражением сосудистой системы, из-за чего все органы постоянно испытывают дефицит кислорода. К тому же на фоне длительного течения заболевания у многих пациентов развивается нефропатия, усиливающая анемию и гипоксию. Кроме того, проблемы с дыханием могут возникнуть при кетоацидозе, когда зачисляется кровь, в которой из-за завышенной концентрации глюкозы в крови образуются кетоны.
При диабете 2 типа большинство больных имеют лишний вес. А как известно ожирение затрудняет работу легких, сердца и дыхательных органов, поэтому в ткани и органы не поступает достаточное количество кислорода и крови.
Также хроническая гипергликемия негативно отражается на работе сердца. В итоге у диабетиков с сердечной недостаточностью одышка возникаем при физической активности или ходьбе.
При прогрессировании заболевания проблемы с дыханием начинают беспокоить больного даже когда он остается в состоянии покоя, например, во время сна.

Итак, до приезда скорой необходимо проветрить помещение, где находится больной. Если какая- либо одежда затрудняет дыхание, то ее нужно расстегнуть либо снять.
Также необходимо измерить концентрацию сахара в крови, используя глюкометр. Если показатель гликемии будет слишком высоким, тогда возможно введение инсулина. Однако в таком случае необходима врачебная консультация.
Если помимо диабета у больного имеются сердечные заболевания, тогда ему надо измерить давление. При этом пациента следует усадить на стул или кровать, но класть на постель его не стоит, ведь это лишь ухудшит его состояние. Причем ноги должны быть опущены вниз, что обеспечит отток лишней жидкости от сердца.
Если показатели артериального давления завышены, тогда можно принять противогипертонические лекарства. Это могут быть такие препараты как Коринфар либо Капотен.
Если одышка при сахарном диабете приобрела хронический характер, то избавиться от нее без компенсации основного заболевания невозможно. Поэтому необходимо стабилизировать уровень сахара в крови и придерживаться диеты, подразумевающую отказ от быстроуглеводной пищи.
Кроме того, важно вовремя и в правильной дозировке принимать сахароснижающие средства либо вводить инсулин. Еще нужно отказаться от любых вредных привычек, особенно от табакокурения.
К тому же следует придерживаться некоторых общих рекомендаций:
- Каждый день гулять на свежем воздухе около 30 минут.
- Если позволяет состояние здоровья, заниматься дыхательной гимнастикой.
- Принимать пищу часто и небольшими порциями.
- При наличии астмы и сахарного диабета нужно минимизировать контакты с вещами, провоцирующими приступ удушья.
- Регулярно измерять уровень глюкозы и артериального давления.
- Ограничить потребление соли и употреблять воду в умеренном количестве. Особенно это правило касается людей, страдающих от диабетической нефропатии и сердечно-сосудистых нарушений.
- Контролировать свой вес. Резкая прибавка в весе на 1.5-2 кг за пару дней свидетельствует о задержке жидкости в организме, что является предвестником диспноэ.
Помимо всего прочего, при одышке помогают не только лекарственные, но и народные средства. Так, для нормализации дыхания используют мед, козье молоко, корень хрена, укроп, дикую сирень, репу и даже метелки камыша.
Одышка чаще всего возникает у астматиков. Об особенностях бронхиальной астмы при диабете расскажет видео в этой статье.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

Для сердечной недостаточности характерна одышка во время ходьбы и физических нагрузок. Если заболевание прогрессирует дальше, то может возникать постоянная одышка, которая сохраняется и в покое, в том числе во сне.
Другими характерными симптомами сердечной недостаточности являются:
- сочетание одышки с отеками на ногах, которые появляются преимущественно к вечеру;
- периодические боли в сердце, ощущение усиленного сердцебиения и перебоев;
- синюшный оттенок кожи стоп, пальцев рук и ног, кончика носа и мочек ушей;
- повышенное или сниженное артериальное давление;
- общая слабость, недомогание, повышенная утомляемость;
- частые головокружения, иногда обмороки;
- нередко больных беспокоит сухой кашель, который возникает в виде приступов (так называемый сердечный кашель).
Проблемой одышки при сердечной недостаточности занимаются терапевты и кардиологи. Могут быть назначены такие исследования, как общий и биохимический анализы крови, ЭКГ, УЗИ сердца, рентген и компьютерная томография грудной клетки.
Лечение одышки при сердечной недостаточности определяется характером заболевания, которым она была вызвана. Для усиления сердечной деятельности врач может назначить сердечные гликозиды.
Подробнее о сердечной недостаточности
При гипертонической болезни повышение кровяного давления неминуемо приводит к перегрузке сердца, что нарушает его насосную функцию, приводя к возникновению одышки и иных симптомов. Со временем, если отсутствует лечение, это ведет к сердечной недостаточности.
Вместе с одышкой и повышенным артериальным давлением, возникают и иные характерные проявления гипертонической болезни:
- головные боли и головокружение;
- покраснение кожи лица, ощущение приливов;
- нарушение общего самочувствия: пациент с артериальной гипертонией быстрее устает, он плохо переносит физические нагрузки и любые стрессы;
- шум в ушах;
- «мушки перед глазами» — мелькание небольших пятен света;
- периодические боли в области сердца.
Сильная одышка при повышенном кровяном давлении возникает в виде приступа во время гипертонического криза – резкого повышения уровня артериального давления. При этом все симптомы заболевания также усиливаются.
Диагностикой и лечением одышки, возникновение которой связано с артериальной гипертонией, занимается терапевт и кардиолог. Назначают постоянный контроль артериального давления, биохимические анализы крови, ЭКГ, УЗИ сердца, рентгенографию грудной клетки. Лечение состоит в постоянном приеме медикаментозных препаратов, которые позволяют удерживать уровень артериального давления на стабильном уровне.
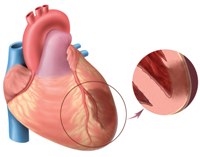
Другие симптомы инфаркта миокарда очень характерны, и позволяют распознать этот состояние достаточно легко:
1. Одышка сочетается с болью в сердце, которая возникает за грудиной. Она очень сильная, имеют колющий и жгучий характер. Сначала пациенту может показаться, что у него просто приступ стенокардии. Но болевые ощущения не проходят после приема нитроглицерина в течение более чем 5 минут.
2. Бледность, холодный липкий пот.
3. Ощущение перебоев в работе сердца.
4. Сильное чувство страха — больному кажется, что он вот-вот умрет.
5. Резкое падение артериального давления в результате выраженного нарушения насосной функции сердца.
При одышке и других симптомах, связанных с инфарктом миокарда, пациенту требуется экстренная помощь. Нужно сразу же вызвать бригаду «Скорой помощи», которая вколит пациенту сильное обезболивающее и транспортирует в стационар больницы.
Подробнее об инфаркте миокарда
Пароксизмальная тахикардия – это состояние, при котором нарушается нормальный ритм сердца, и оно начинает сокращаться значительно чаще, чем должно. При этом не обеспечивая достаточной силы сокращений и нормального кровоснабжения органов и тканей. Пациент отмечает одышку и усиленное сердцебиение, выраженность которых зависит от того, как долго продолжается тахикардия, и насколько сильно при этом нарушен кровоток.
Например, если сердцебиение не превышает 180 ударов в минуту, то пациент может совершенно нормально переносить тахикардию до 2 недель, при этом жалуясь только лишь на ощущение усиленного сердцебиения. При более высокой частоте возникают жалобы на одышку.
Если нарушение дыхания вызвано тахикардией, то это нарушение сердечного ритма легко выявляется после проведения электрокардиографии. В дальнейшем врач должен выявить заболевание, которое первоначально привело к этому состоянию. Назначаются антиаритмические и другие медикаментозные препараты.
Острая одышка, тахикардия, падение артериального давления, состояние удушья:
тромбоэмболия легочной артерии
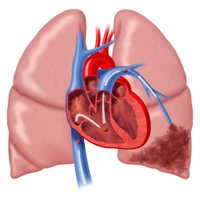
- падение артериального давления;
- больной становится бледным, появляется холодный липкий пот;
- отмечается резкое ухудшение общего состояния, которое может доходить вплоть до потери сознания;
- синюшность кожи.
Состояние одышки переходит в удушье. В дальнейшем у пациента с тромбоэмболией легочной артерии развивается сердечная недостаточность, отеки, увеличение размеров печени и селезенки, асцит (скопление жидкости в полости живота).
При появлении первых признаков начинающейся тромбоэмболии легочной артерии пациенту нужна экстренная медицинская помощь. Следует немедленно вызвать врача.
Подробнее о тромбоэмболии лёгочной артерии
Отек легких – острое патологическое состояние, которое развивается при нарушении функции левого желудочка. Сначала пациент ощущает сильную одышку, которая переходит в удушье. Его дыхание становится громким, клокочущим. На расстоянии из легких слышны хрипы. Появляется влажный кашель, во время которого из легких отходит прозрачная или водянистая слизь. Больной синеет, развивается удушье.
При одышке, связанной с отеком легкого, необходима экстренная медицинская помощь.
Одышка является характерным симптомом при бронхите – воспалительном инфекционном поражении бронхов. Воспаление может локализоваться и в крупном бронхе, и в более мелких, и в бронхиолах, которые непосредственно переходят в легочную ткань (при этом заболевание называют бронхиолитом).
Одышка встречается при остром и хроническом обструктивном бронхите. Течение и симптоматика этих форм заболевания отличаются:
1. Острый бронхит имеет все признаки острого инфекционного заболевания. У пациента повышается температура тела, возникает насморк, боль в горле, сухой или влажный кашель, нарушение общего состояния. Лечение одышки при бронхите предполагает назначение противовирусных и антибактериальных препаратов, отхаркивающих, бронхолитических средств (расширяющих просвет бронхов).
2. Хронический бронхит может приводить к постоянной одышке, или ее эпизодам в виде обострений. Это заболевание далеко не всегда вызвано инфекциями: к нему приводит длительно раздражение бронхиального дерева различными аллергенами и вредными химическими веществами, табачным дымом. Лечение хронического бронхита обычно длительное.
При обструктивном бронхите чаще всего отмечается затруднение выдоха (экспираторная одышка). Это вызвано тремя группами причин, с которыми и пытается бороться врач во время лечения:
Постоянная одышка при ХОБЛ возникает из-за сужения просвета дыхательных путей, которое вызвано действием на них раздражающих вредных веществ. Чаще всего заболевание встречается у заядлых курильщиков и людей, которые заняты на вредном производстве.
При хронических обструктивных болезнях легких характерны следующие особенности:
- Процесс сужения бронхов является практически необратимым: его можно приостановить и компенсировать при помощи лекарственных средств, но невозможно повернуть вспять.
- Сужение дыхательных путей и, как следствие, одышка, постоянно нарастают.
- Одышка преимущественно носит экспираторный характер: поражены мелкие бронхи и бронхиолы. Поэтому пациент легко вдыхает воздух, но выдыхает его с трудом.
- Одышка у таких пациентов сочетается с влажным кашлем, во время которого отходит мокрота.
Если одышка носит хронический характер, и имеется подозрение на ХОБЛ, то терапевт или пульмонолог назначают пациенту обследование, в которое входит спирография (оценка дыхательной функции легких), рентгенография грудной клетки в прямой и боковой проекциях, исследование мокроты.
Лечение одышки при ХОБЛ является сложным и длительным мероприятием. Заболевание часто приводит к инвалидизации пациента, и потере им трудоспособности.
Подробнее о ХОБЛ
Пневмония – это инфекционное заболевание, при котором развивается воспалительный процесс в легочной ткани. Возникает одышка и другие симптомы, степень выраженности которых зависит от возбудителя, обширности поражения, вовлечения в процесс одного или обоих легких.
Одышка при пневмонии сочетается с другими признаками:
1. Обычно заболевание начинается с резкого повышения температуры. Оно похоже на тяжелую респираторную вирусную инфекцию. Пациент чувствует ухудшение общего состояния.
2. Отмечается сильный кашель, который приводит к выделению большого количества гноя.
3. Одышка при пневмонии отмечается с самого начала заболевания, носит смешанный характер, то есть у пациента отмечается затруднение вдоха и выдоха.
4. Бледность, иногда синевато-серый оттенок кожи.
5. Боли в грудной клетке, особенно в том месте, где расположен патологический очаг.
6. При тяжелом течении пневмония нередко осложняется сердечной недостаточностью, которая приводит к усилению одышки и появлению других характерных симптомов.
При появлении сильной одышки, кашля и других симптомов пневмонии, нужно как можно быстрее обратиться к врачу. Если лечение не начато в первые 8 часов, то прогноз для пациента сильно ухудшается, вплоть до возможности летального исхода. Основной метод диагностики при одышке, вызванной пневмонией – рентгенография грудной клетки. Назначаются антибактериальные и другие лекарственные средства.
Диагностика причин одышки при злокачественных опухолях на ранних стадиях достаточно сложна. Наиболее информативными методами являются рентгенография, компьютерная томография, исследование в крови онкомаркеров (особые вещества, которые образуются в организме при наличии опухоли), цитологическое исследование мокроты, бронхоскопия.
Лечение может предусматривать хирургическое вмешательство, применение цитостатиков, лучевую терапию и другие, более современные методы.

Все анемии объединяет одно: в результате того, что снижается уровень гемоглобина в кровотоке, к органам и тканям, в том числе и к головному мозгу поступает меньше кислорода. Организм пытается как-то компенсировать это состояние, в результате увеличивается глубина и частота вдохов. Легкие пытаются как бы «накачать» в кровь больше кислорода.
Одышка при анемии сочетается со следующими симптомами:
1. Пациент буквально чувствует упадок сил, постоянную слабость, он плохо переносит повышенные физические нагрузки. Эти симптомы возникают намного раньше до того, как появляется одышка.
2. Бледность кожи – характерный признак, так как именно содержащийся в крови гемоглобин придает ей розовую окраску.
3. Головные боли и головокружения, нарушение памяти, внимания, концентрации – эти симптомы связаны с кислородным голоданием головного мозга.
4. Нарушаются и такие жизненные функции, как сон, половое влечение, аппетит.
5. При тяжелой степени анемии со временем развивается сердечная недостаточность, которая приводит к усугублению одышки и других симптомов.
6. Некоторые отдельные виды анемий имеют и собственную симптоматику. Например, при B12-дефицитной анемии нарушается чувствительность кожи. При анемии, связанной с поражениями печени, кроме бледности кожи имеет место еще и желтуха.
Самый надежный вид исследований, который позволяет выявить анемию – это общий анализ крови. План лечения строится гематологом, в зависимости от причин заболевания.
Подробнее об анемиях
Одышка после еды – довольно распространенная жалоба. Однако сама по себе она не позволяет заподозрить какое-либо конкретное заболевание. Механизм ее развития выглядит следующим образом.
После приема пищи начинает активную работу пищеварительная система. Слизистая оболочка желудка, поджелудочная железа и кишечник начинают выделять многочисленные пищеварительные ферменты. Нужна энергия для того, чтобы протолкнуть пищу по пищеварительному тракту. Затем переработанные ферментами белки, жиры и углеводы всасываются в кровоток. В связи со всеми этими процессами необходим приток к органам пищеварительной системы большого количества крови.
Кровоток в организме человека перераспределяется. Кишечник получает больше кислорода, остальные органы – меньше. Если организм работает нормально, то при этом не отмечается никаких нарушений. Если же имеются какие-то заболевания и отклонения, то во внутренних органах развивается кислородное голодание, а легкие, стремясь устранить его, начинают работать в усиленном темпе. Появляется одышка.
Если у вас возникает одышка после еды, то нужно явиться на прием к терапевту для того, чтобы пройти обследование, и разобраться в ее причинах.
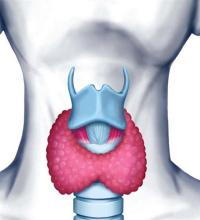
Одышка при данном заболевании обусловлена двумя причинами. Во-первых, в организме усиливаются все обменные процессы, поэтому он испытывает потребность в повышенном количестве кислорода. В то же время увеличивается частота сердечных сокращений, вплоть до мерцательной аритмии. При этом состоянии сердце не способно нормально прокачивать кровь через ткани и органы, они не получают необходимое количество кислорода.
Подробнее о тиреотоксикозе
Это состояние, когда у новорожденного ребенка нарушается легочный кровоток, у него возникает отек легких. Чаще всего дистресс-синдром развивается у детей, рожденных женщинами с сахарным диабетом, кровотечениями, заболеваниями сердца и сосудов. При этом у ребенка возникают следующие симптомы:
1. Сильная одышка. При этом дыхание становится очень частым, а кожа малыша приобретает синюшный оттенок.
2. Кожа становится бледной.
3. Подвижность грудной клетки затруднена.
При респираторном дистресс-синдроме новорожденного требуется немедленная медицинская помощь.

- для растущего эмбриона и плода требуется больше кислорода;
- увеличивается общий объем циркулирующей в организме крови;
- увеличивающийся в размерах плод начинает поддавливать снизу диафрагму, сердце и легкие, что затрудняет дыхательные движения и сердечные сокращения;
- при неполноценном питании беременной женщины развивается анемия.
В результате, во время беременности появляется постоянная небольшая одышка. Если в норме частота дыхания человека составляет 16 – 20 в минуту, то у беременных женщин – 22 – 24 в минуту. Одышка усиливается во время физических нагрузок, стрессов, переживаний. Чем на более позднем сроке находится беременность, тем более выражено расстройство дыхания.
Если одышка во время беременности выражена сильно и беспокоит часто, то обязательно нужно посетить врача женской консультации.
Чтобы понять, как лечить одышку, в первую очередь нужно понимать, чем вызван этот симптом. Необходимо выяснить, какое заболевание привело к его возникновению. Без этого невозможно качественное лечение, а неправильные действия — напротив, могут навредить больному. Поэтому лекарства от одышки должен назначать строго терапевт, кардиолог, пульмонолог или инфекционист.
Также не стоит применять самостоятельно, без ведома врача, всяческие народные средства от одышки. В лучшем случае они окажутся неэффективны, или принесут минимальный эффект.
Если человек заметил у себя этот симптом, то он должен как можно скорее посетить врача для назначения терапии.
Тревожный симптом: одышка при сахарном диабете и перечень заболеваний легких, на которые она может указывать
Наиболее частыми причинами смерти больных сахарным диабетом являются инсульты, почечная, либо сердечная недостаточность, а также проблемы с дыхательными путями. Это доказано статистикой.
Касательно последнего случая, происходит это потому, что ткань лёгких крайне тонкая и имеет множество мелких капилляров.
А когда они разрушаются, образуются такие участки, к которым доступ активных клеток иммунной системы и кислорода затрудняется. Вследствие этого в таких местах может возникнуть какое-либо воспаление или онкологические клетки, с которыми организм справиться не сможет из-за отсутствия доступа. Диабет и заболевание лёгких — смертельно опасное сочетание.
Диабет напрямую не оказывает негативного влияния на дыхательные пути. Но его наличие так или иначе дестабилизирует функции всех органов. Из-за заболевания происходит разрушение капиллярных сетей, в результате чего повреждённые части лёгких неспособны получать достаточно питания, что приводит к ухудшению состояния и функции внешнего дыхания.

- начинается развитие гипоксии;
- происходят нарушения дыхательного ритма;
- понижается жизненная ёмкость лёгких.
При возникновении диабета у пациентов зачастую наблюдается ослабление иммунной системы, что отражается на длительности протекания заболеваний.
По причине воспаления лёгких происходит значительное увеличение уровня сахара в крови, что является обострением диабета. При обнаружении данного состояния приходится одновременно лечить два диагноза.
Пневмония у людей, которые страдают сахарным диабетом, возникает по причине инфицирования дыхательной системы.
Передача возбудителя происходит воздушно-капельным способом. Из-за повышенного уровня глюкозы в крови человека создаются благоприятные условия для проникновения в организм различных инфекций.
Особенностью протекания воспаления лёгких при диабете является гипотония, а также изменение психического состояния человека. У других пациентов все симптомы заболевания похожи на признаки обыкновенной респираторной инфекции.
У диабетиков с гипергликемией может возникнуть отёк лёгких. Данный процесс происходит из-за того, что капилляры органа становятся наиболее проницаемыми, также значительно ослабевает иммунная система, и искажается функция макрофагов и нейтрофилов.
При обнаружении пневмонии у больных диабетом могут наблюдаться следующие симптомы заболевания:
- повышенная температура тела до 38 градусов, при этом может наблюдаться лихорадка (примечательным является то, что у пациентов пожилого возраста в основном отсутствует повышение температуры тела, а связано это с тем, что их организм сильно ослаблен);
- сухой кашель, постепенно переходящий во влажный (при сильном кашле в области поражённого лёгкого могут возникать болевые ощущения);
- озноб;
- сильные головные боли;
- одышка;
- полное отсутствие аппетита;
- частые головокружения;
- дискомфорт в мышцах;
- повышенная утомляемость.
Чаще всего у диабетиков происходит поражение нижних отделов лёгких, и диабетический кашель при таких воспалительных процессах может не проходить более 60 дней.
Наиболее эффективной профилактикой пневмонии является вакцинация:
- детям малого возраста (до исполнения 2 лет);
- пациентам с такими хроническими заболеваниями как: сахарный диабет и астма;
- пациентам с серьёзно повреждённым иммунитетом при таких заболеваниях как: ВИЧ-инфекция, раковые болезни, а также прохождение химиотерапии;
- взрослым, возрастная категория которых превышает 65 лет.
Применяющаяся вакцина является безопасным средством, потому что в её составе не содержится живых бактерий. Нет никакой вероятности заболеть воспалением лёгких после иммунизации.
Зачастую туберкулёз становится одним из самых тягчайших осложнений диабета. Известно, что таких пациентов поражает болезнь намного чаще, чем остальных, и в основном страдают мужчины в возрасте от 20 до 40 лет.
Тяжёлое протекание туберкулёза возникает у диабетиков вследствие нарушения метаболизма и падения иммунной системы. Два рассматриваемых заболевания взаимно влияют друг на друга. Так, при сложном течении сахарного диабета и туберкулёз будет очень тяжёлым. А он, в свою очередь, способствует развитию различных диабетических осложнений.
Очень часто туберкулёз позволяет определить наличие диабета, его тяжёлое влияние на организм обостряет диабетические симптомы. Обнаруживают его, как правило, при случайном исследовании крови на сахар.

- резкое падение веса;
- обострение симптомов диабета;
- постоянная слабость;
- отсутствие либо понижение аппетита.
В медицине существует достаточно большое количество различных теорий насчёт возникновения туберкулёза у больных сахарным диабетом.
Однако нет определённой причины, потому что влиять на появление и развитие болезни могут различные факторы:
- истощение организма, которое было вызвано диабетом;
- продолжительная декомпенсация обменных процессов;
- угнетение фагоцитоза с резким ослаблением иммунобиологических свойств организма;
- недостаток витаминов;
- различные расстройства функций организма и его систем.
Диабетики с активным туберкулёзом пребывают на лечении в противотуберкулёзных диспансерах.
Перед тем как назначить необходимую терапию, фтизиатру потребуется собрать немало информации о состоянии организма больного: особенности эндокринного заболевания, дозировка, а также период времени приёма антидиабетических препаратов, наличие различных диабетических осложнений, функции печени и почек.

Возникают они, когда на их поверхности образуется налёт, состоящий из продуктов распада свертываемости крови (фибрин), либо вследствие скопления жидкости в плевральной плоскости разного характера.
Известно, что данное состояние достаточно часто развивается при диабете. Плеврит у диабетиков чаще всего возникает вторично и представляет собой осложнённое заболевание лёгких.
В медицине существуют такие виды диагноза:
- серозный.
- гнилостный.
- серозно-геморрагический.
- гнойный.
- хронический.
Как правило, данное заболевание развивается вследствие осложнений лёгочной болезни. У диабетиков его протекание очень тяжёлое и быстро прогрессирующее.
Наличие плеврита отмечается следующими симптомами:
- резкое ухудшение общего состояния;
- повышенная температура тела;
- боли в груди, а также в области, поражённой заболеванием;
- повышенное потоотделение;
- нарастающая одышка.
Лечение негнойной формы плеврита при сахарном диабете осуществляется в основном консервативными методами. Для этого чаще всего применяют антибактериальную терапию, санацию бронхиального дерева, детоксикацию. Такое лечение является достаточно эффективным и позволяет добиться ожидаемого результата.
Для лечения плеврита используют антибиотики
При хронической форме эмпиемы плевры наиболее часто применяют хирургическое лечение. В таком случае консервативная терапия не даст желаемого результата, это не может излечить больного от настолько тяжёлой формы заболевания.
Оперативное вмешательство проводится в специализированном медицинском отделении и, как правило, применяются следующие способы операций:
- открытый дренаж;
- декортикация;
- торакопластика.
Существует несколько способов профилактики заболеваний лёгких у пациентов, которые страдают сахарным диабетом:
- необходим постоянный контроль уровня сахара в крови. Регулярное поддерживание показателей приблизительно в 10 раз замедляет разрушение капилляров;
- специальное обследование при помощи ультразвукового исследования на предмет наличия тромбов на стенках сосудов. Закупорка капилляров происходит из-за отслоения кусочков тромбов либо загустевания крови. Для того чтобы понизить её вязкость, есть смысл применять специальные лекарственные средства на основе ацетилсалициловой кислоты. Однако без консультации с врачом применение препаратов не разрешено;
- постоянная (умеренная) физическая нагрузка и регулярные упражнения;
- длительные прогулки на свежем воздухе также являются хорошей профилактической мерой. Кроме этого стоит полностью отказаться от никотина, а также использовать в помещении очиститель воздуха.
О течении туберкулеза легких при диабете в видео:
Заболевания лёгких при сахарном диабете могут крайне негативно сказаться на состоянии пациента, в некоторых случаях возможен даже летальный исход. Поэтому очень важно использовать профилактические меры в целях предотвращения их появления. Особенно это касается диабетиков, ведь из-за их диагноза организм ослаблен и больше подвержен проникновению инфекций.
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше. Не является лекарственным средством. —>
Развитие 1 типа диабета начинается с момента снижения секреции инсулина. Постепенно гормона становится недостаточно для нормального метаболизма глюкозы.
- повышение уровня глюкозы в плазме крови;
- снижение запасов энергетических субстратов внутри клеток;
- усиление липолиза;
- усиление распада белков;
- глюкозурию (выделение глюкозы с мочой);
- осмотический диурез;
- дегидратацию (обезвоживание);
- кетоз;
- кетонурию (выделение ацетона с мочой);
- ацидоз (снижение кислотно-щелочного баланса).
Гипергликемия связана с недостаточным уровнем инсулина. Без этого гормона ткани не способны усваивать глюкозу.
Глюкоза остается в крови и покидает организм с мочой. В клетках формируется энергетический дефицит.
Ткани начинают расходовать запасные субстраты. Активно распадаются липиды.
Утилизация жиров сопровождается повышенной выработкой кетоновых тел. / Эти вещества накапливаются в плазме крови и снижают ее pH.
Выраженное смещение кислотно-щелочного равновесия провоцирует диабетическую кетоацидтическую кому.
Таблица 1 — Основные дифференциально-диагностические признаки сахарного диабета 1-го и 2-го типа.
У взрослых мужчин начало сахарного диабета 1 типа гораздо более мягкое, чем у мальчиков и юношей.
- сухость во рту;
- жажда;
- сухость и зуд кожи;
- учащенное мочеиспускание;
- учащенное мочеиспускание в ночные часы;
- ночной энурез (у детей);
- снижение местного и общего иммунитета;
- длительное заживление ран;
- хронические кожные инфекции;
- запах ацетона в выдыхаемом воздухе;
- резкое снижение веса.
Если мужчина заболевает после 20-25 лет, то в первые годы болезни у него наблюдается относительно низкая потребность в инсулине. Некоторое время больной может обходиться вообще без инъекций.
У этой группы пациентов редко бывает кетоацидоз. Сахарный диабет находят чаще всего случайно.
Обследование выявляет умеренную гипергликемию. Но через некоторое время симптомы заболевания постепенно усиливаются, повышается потребность в инсулине.
Мягкое начало заболевания во взрослом возрасте отражает медленное течение аутоиммунного воспаления у взрослых. У детей все процессы происходят значительно быстрее. Примерно в 50-70% случаев диабет обнаруживают уже на стадии кетоацидоза. Особенно опасно заболевание у детей до 4 лет. Дебют в 30% случаев сразу же осложняется комой и может привести к гибели ребенка.
Продолжительность жизни при диабете сокращается по причине постоянно завышенного уровня глюкозы в крови. Это состояние называют гипергликемией, которая оказывает непосредственное воздействие на формирование атеросклеротических бляшек. Последние сужают либо перекрывают просвет сосудов, что приводит к ишемии сердечной мышцы.
Большинство врачей убеждены, что переизбыток сахара провоцирует дисфункцию эндотелия – области скопления липидов. В следствие этого стенки сосудов становятся более проницаемыми и образуются бляшки.
Еще гипергликемия способствует активизации оксилительного стресса и формированию свободных радикалов, которые также оказывают отрицательное воздействие на эндотелии.
При диабете происходит поражение парасимпатических нервов, из-за чего учащается сердцебиение. При прогрессировании заболевания патологический процесс затрагивает симпатические отделы вегетативной НС.
Когда отсутствует чувствительность у нервных волоком, то это способствует появлению не только тахикардии, но и развитию ИБС с атипичным течением. При ишемической болезни боль может практически не ощущаться, поэтому у некоторых диабетиков даже инфаркт протекает без особого дискомфорта.
Основные причины одышки можно разделить на 4 группы:
- Дыхательная недостаточность, обусловленная:
- нарушением бронхиальной проходимости;
- диффузными заболеваниями ткани (паренхимы) легких;
- болезнями сосудов легких;
- заболеваниями дыхательных мышц или грудной клетки.
- Сердечная недостаточность.
- Синдром гипервентиляции (при нейроциркуляторной дистонии и неврозах).
- Нарушения обмена веществ.
Можно выделить 4 основные причины развития диспноэ:
- сердечная недостаточность;
- дыхательная недостаточность;
- метаболические нарушения;
- синдром гипервентиляции.
Обратите внимание: дыхательная недостаточность может быть обусловлена проблемами со стороны легочных сосудов, диффузными поражениями легочной ткани, уменьшением проходимости бронхов, а также патологиями дыхательной мускулатуры.
Синдром гипервентиляции проявляется при некоторых разновидностях неврозов и на фоне нейроциркуляторной дистонии.
На долю 1 типа приходится около 5% всех случаев сахарного диабета. Большинство заболевших — люди до 30 лет. Пики заболеваемости приходятся на возраст 7 и 14 лет.
Эпидемиологические исследования, учитывающие региональные и национальные статистические данные, показывают широкие колебания распространенности сахарного диабета в разных странах. Заболеваемость сильно варьирует в зависимости от географической широты и национального состава населения.
Больше пациентов в северных и западных странах. Иммуноопосредованные формы диабета чаще поражают представителей европеоидной расы. Сравнительно редко такой диабет выявляют у азиатов.
Больше всего случаев новых заболеваний ежегодно регистрируется в странах Скандинавии (Финляндия, Норвегия, Швеция), в Сардинии и в Израиле (у йеменских евреев). Среди детей в этих популяциях выявляют более 20 новых случаев диабета на каждые 100 000 человек.
В Финляндии заболеваемость самая высокая — до 58 на 100000. Значительно меньше болеют представители Новой Зеландии, Испании, Голландии и нашей страны (7-20 случаев на 100 000 детей).
Небольшой уровень наблюдается в Польше и Италии (исключая Сардинию). Меньше всего диабетом 1 типа заболевают жители Юго-Восточной Азии и Южной Америки.
В этих странах заболевает менее 3 детей из каждых 100000 в год.
В России распространенность сахарного диабета 1 типа различается в разных регионах. Больше пациентов проживает в регионах, где к коренным этническим группам относятся финно-угорские народы (Мордовия, Карелия, Марий Эл, Удмуртия, Коми и т.
д.) Наибольшая заболеваемость зарегистрирована в Северо-Западном Федеральном округе. Максимальные показатели отмечены в Архангельской и Псковской областях.
Меньше всего болеют коренные жители Ненецкого автономного округа. В последние десятилетия у них вообще не зарегистрировано ни одного случая сахарного диабета (у детей и взрослых).
Вероятно, широкая амплитуда заболеваемости зависит от генетических различий разных этносов. Медицинские исследования демонстрируют, что в Европе уровень заболеваемости снижается с севера на юг и на восток.
Ученые описывают это явление как широтный градиент. Но при этом не доказана связь с климатическими особенностями регионов.
Поэтому широтный градиент объясняют генетическими различиями популяций. Вероятно, разная заболеваемость отражает историческую миграцию народов Древнего мира в северо-западном направлении (со Среднего Востока через Восточную Европу).
Вероятно, на заболеваемость негативно влияют:
- урбанизация (увеличение доли городского населения);
- индустриализация (рост промышленности);
- модификация образа жизни (уменьшение физических нагрузок);
- изменение рациона (увеличение калорийности пищи, изменение состава);
- ухудшение экологии.
Определенную роль в эпидемиологии сахарного диабета играет и перемещение инфекционных заболеваний (вслед за миграционными потоками). Также обсуждается влияние прививок и искусственного вскармливания младенцев.
Сахарный диабет 1 типа более распространен среди мужчин. Мальчики, юноши и взрослые представители сильного пола заболевают чаще, чем девочки, девушки и женщины. В группах пациентов европейского происхождения, соотношение мужчин и женщин примерно равно 1.5:1.
Этиология аутоиммунных форм диабета изучена не полностью. Считается, что наиболее значимым фактором является генетическая предрасположенность.
Известно, что заболевание ассоциируется с генами HLA (главного комплекса гистосовместимости). Аллели HLA-DR/DQ могут иметь предрасполагающее к болезни значение или, наоборот, — защитное.
У подавляющего числа больных (около 90 %) выявляется генотип HLA-DR3, HLA-DR4.
Генетическая предрасположенность еще не обозначает, что у пациента обязательно манифестирует сахарный диабет 1 типа. Для развития заболевания необходимо влияние и других (внешних) факторов. Негативную роль может сыграть, например, вирусная инфекция.
В настоящее время в большинстве случаев удается выявить иммунологическую причину сахарного диабета 1 типа. Реже у пациентов есть все симптомы абсолютного дефицита инсулина, но не найдено аутоантител.
По этому признаку диабет 1 типа классифицируют на:
Причина первого из них — деструкция бета-клеток поджелудочной железы. Разрушение эндокринных клеток происходит из-за клеточно-опосредованной аутоиммунной реакции. Такая агрессия собственных защитных сил организма проявляется циркуляцией в крови аутоантител к разным структурам.
- к инсулину;
- к глутаматдекарбоксилазе;
- к поверхностным антигенам бета-клеток;
- к тирозинофосфатазе.
С годами аутоантитела могут прекращать выявляться в крови. Это связано с затуханием иммунологического воспаления. Агрессия защитных сил уменьшается не из-за прекращения заболевания, а из-за гибели практически всех клеток-мишеней (островковых бета-клеток).
Самым распространенным типом нарушения сердечного ритма является синусовая тахикардия, при которой частота ударов выше 70. Особенность такого состояние в том, что при его протекании ритм сердца остается неизменным, а меняется лишь количество сокращений.
Заболевание развивается в синусовом узле, где зарождается импульс в условиях нормальной передачи возбуждения. Узел находится в правой части сердца, вначале возбуждение охватывает именно эту часть органа, а затем по проводящим путям импульс передается в левое предсердие.
Если функционирование синусово-предсердного комплекса нарушается, то это оказывает неблагоприятное воздействие на импульсную проводимость от узла к желудочкам.
На ЭКГ синусовая тахикардия проявляется следующими признаками:
- ЧСС больше 90 ударов за 60 секунд;
- отсутствие отклонений в синусовом ритме;
- увеличение интервала PQ и амплитуды Р;
- положительный зубец Р.
Если пациента беспокоит затруднения при вдохе, такая одышка называется инспираторной. Она появляется при сужении просвета трахеи и крупных бронхов (например, у больных с бронхиальной астмой или как следствие сдавления бронха извне – при пневмотораксе, плеврите и т. д.).
Диспноэ бывает острым, подострым и хроническим. При одышке человек чувствует стеснение в груди. Объективно у него возрастает глубина вдоха, а частота дыхательных движений (ЧДД) увеличивается до 18 и более в минуту.
Еще об этой болезни читайте в рубрике. ДИАБЕТ
Сахарный диабет — это хроническая болезнь эндокринной системы, она развивается, когда поджелудочная железа не вырабатывает достаточно инсулина (1 тип диабета) или когда организм не может эффективно использовать вырабатываемый им инсулин (2 тип диабета).
Инсулин — это гормон, регулирующий уровень содержания сахара в крови. В результате неконтролируемого диабета происходит стойкое повышение содержания сахара в крови.
При этой болезни нарушаются все виды обмена веществ, что со временем приводит к серьезному повреждению многих систем организма
Сахарный диабет коварен тем, что может «маскироваться» под многие другие заболевания и выявляется, когда больной приходит лечить уже какие-то осложнения.
Диабет делится на два основных типа: 1 типа и 2 типа.
Сахарный диабет 1 типа характеризуется недостаточной выработка инсулина, необходимо ежедневное введение инсулина. Он может появиться в любом возрасте, независимо от наследственности. Этот тип называют инсулинозависимый, ранее его называли еще юношеский или детский.
Причины сахарного диабета 1 типа.
Частота дыхания у детей разного возраста различна. Следует заподозрить одышку, если:
- у ребенка 0–6 месяцев число дыхательных движений (ЧДД) более 60 в минуту;
- у ребенка 6–12 месяцев ЧДД свыше 50 в минуту;
- у ребенка старше 1 года ЧДД свыше 40 в минуту;
- у ребенка старше 5 лет ЧДД свыше 25 в минуту;
- у ребенка 10–14 лет ЧДД свыше 20 в минуту.
Считать дыхательные движения правильнее проводить во время, когда ребенок спит. Теплую руку следует свободно положить на грудь ребенка и посчитать количество движений грудной клетки за 1 минуту.
Во время эмоционального возбуждения, при физической нагрузке, плаче, кормлении частота дыханий всегда выше, однако если ЧДД при этом значительно превышает норму и медленно восстанавливается в покое, следует сообщить об этом педиатру.
У детей частота дыхания различна; она постепенно урежается по мере взросления.
Заподозрить патологическую одышку у ребенка можно, если частота вдохов в минуту превышает следующие показатели:
- 0-6 месяцев – 60;
- 6 месяцев – 1 год – 50;
- 1 год -5 лет – 40;
- 5-10 лет – 25;
- 10-14 лет – 20.
Определять ЧДД рекомендуется, пока ребенок спит. В этом случае погрешность измерений будет минимальной. Во время кормления, а также при физической активности или эмоциональном возбуждении частота дыханий малыша всегда возрастает, но это не является отклонением. Беспокоиться стоит, если частота вдохов не возвращается к нормальным цифрам в состоянии покоя в течение ближайших нескольких минут.
Если у ребенка имеется одышка, его нужно срочно показать участковому педиатру. Выраженная дыхательная недостаточность требует вызова бригады «скорой помощи», так как она является угрожающим жизни состоянием.
Плисов Владимир, медицинский обозреватель
В период беременности дыхательная и сердечно-сосудистая системы организма женщины испытывают повышенную нагрузку. Эта нагрузка обусловлена увеличенным объемом циркулирующей крови, сдавлением снизу диафрагмы увеличившейся в размерах маткой (вследствие чего органам грудной клетки становится тесновато и дыхательные движения и сердечные сокращения в некоторой степени затрудняются), потребностью в кислороде не только матери, но и растущего эмбриона.
Все эти физиологические изменения приводят к тому, что на протяжении беременности у многих женщин появляется одышка. Частота дыхания при этом не превышает 22–24 в минуту, оно учащается при физической нагрузке и стрессе.
С прогрессированием беременности одышка также прогрессирует. Кроме того, будущие мамы нередко страдают анемией, вследствие которой еще больше усиливается одышка.
В случае если частота дыхания превышает указанные выше цифры, одышка не проходит или существенно не уменьшается в покое, беременной следует обязательно проконсультироваться с врачом – акушером-гинекологом или терапевтом.
Во время беременности повышается общий объем циркулирующей крови. Дыхательная система женщины должна снабжать кислородом сразу два организма – будущей матери и развивающегося плода.
Поскольку матка значительно увеличивается в размерах, она давит на диафрагму, несколько уменьшая дыхательную экскурсию. Данные изменения становятся причиной одышки у многих беременных женщин.
Частота дыхания возрастает до 22-24 вдохов в минуту и дополнительно увеличивается при эмоциональной или физической нагрузке. Диспноэ может прогрессировать по мере роста плода; кроме того, оно усугубляется при анемии, которая нередко отмечается у будущих мам.
Если частота дыхания превышает приведенные выше значения, это является поводом проявить повышенную настороженность и проконсультироваться с врачом женской консультации, ведущим беременность.
Недостаточность продуцирования инсулина эндокринными клетками может вызывать характерные симптомы сахарного диабета первого типа:
- Сухость ротовой полости и сильную жажду.
- Частые мочеиспускания, особенно в ночной и утренний периоды.
- Высокий уровень потливости.
- Повышенную раздражительность, частые депрессии, смены настроения, истерики.
- Общую слабость организма, сопровождающуюся сильным голодом и снижением веса.
- У представительниц прекрасного пола — частые грибковые инфекции вагинального типа, тяжело поддающиеся терапии.
- Расстройства периферического зрения, расплывчатость в глазах.
При отсутствии должного лечения у пациента могут проявляться признаки кетоацидоза диабетического типа:
- Сильная тошнота и рвотные позывы.
- Обезвоживание организма.
- Явный запах ацетона из ротовой полости.
- Тяжесть дыхания.
- Спутанность сознания и его периодическая потеря.
При сахарном диабете 1 типа человек может иметь множество жалоб, которые зависят от возраста, рациона, эмоциональных нагрузок, условий жизни и других составляющих. При этом физический облик пациента, страдающего сахарным диабетом 1-го типа, зачастую нормальный либо слегка худощавый.
Первые признаки проявляются уже через несколько недель после нарушения работы поджелудочной железы, в то время как второй тип болезни может иметь скрытый характер и заявить о себе спустя несколько лет.
Ниже представлены основные признаки сахарного диабета, при появлении которых нужно срочно идти на приём к лечащему врачу. Пациент может испытывать:
- Сухость в ротовой полости и неутомимую жажду.
- Частые мочеиспускания.
- Повышенное отделение слюны.
- Слабость, сонливость и раздражительность.
- Постоянное чувство голода.
- Онемение или покалывание в ногах и руках.
- Отёчность конечностей.
- Стремительное повышение или снижение веса.
- Расстройства пищеварительной системы (тошнота и рвота).
- Одышка при небольших физических нагрузках.
- Сухость кожи, сыпь и зуд.
- Эректильная дисфункция.
- Нарушение менструального цикла.
- Длительное заживление ран.
- Абдоминальные боли.
- Снижение защитных сил организма.
Первоначальные признаки диабета – постоянная жажда и желание справить нужду связаны с неправильной работой почек. Поскольку сахар в крови увеличивается, нагрузка на этот орган также повышается.
Для того чтобы вывести из организма избыток сахара, почки начинают брать жидкость из тканей и клеток, вызывая появление таких симптомов, как жажда и частое мочеиспускание. Сонное состояние – это симптом, сигнализирующий о нарушении работы головного мозга.
При диабете 1 типа также могут наблюдаться опасные признаки, проявление которых требует незамедлительного оказания медицинской помощи. Это фруктовый запах в ротовой полости, обморок и спутанность сознания.
При обнаружении у себя хотя бы одного из вышеперечисленных признаков, нужно отправляться на диагностику.
Ведь не вовремя поставленный диагноз может привести к развитию тяжёлых последствий.
Если больного мучает слабость, раздражительность, ощущение усталости, тошнота, усиленная жажда и частые мочеиспускания – это первые симптомы сахарного диабета 1 типа.
Иногда пациенты стремительно теряют вес, или же наоборот набирают лишние килограммы.
- первичный (эссенциальный, генетический);
- вторичный (гипофизарный, тиреоидный, стероидный);
- диабет беременных.
Диабет может иметь легкую, среднюю или тяжелую степень заболевания. По характеру течения заболевание подразделяется на инсулинозависимый (юношеский) или инсулинонезависимый тип (диабет пожилых людей).
Вследствие повышенного содержания в крови глюкозы повреждаются сосуды глаз и почек. Поэтому люди, страдающие от сахарного диабета первого типа, теряют остроту зрения, часто становятся слепыми. Повреждаются почки, и развивается почечная недостаточность. Часто пациенты жалуются на боль или онемение в конечностях. Это связано с тем, что нарушается кровообращение и поражаются нервы.
Бронхиальная астма — хроническое заболевание, которое вызывает сужение путей дыхания при влиянии определенных раздражителей.
К симптомам астмы относятся:
- Частая одышка, затруднения при выдыхании
- Чувство постоянной заложенности в области груди
- Характерный кашель с небольшим выделением желтой и вязкой мокроты, который обостряется в ночное и утреннее время
- Приступы удушья
- Нехватка воздуха на улице
- Особенные свистящие звуки в груди, сопровождающий процесс дыхания.
Сахарный диабет — одна из болезней эндокринной системы, которая проявляется высоким количеством сахара в крови из-за неполноценной выработки поджелудочной железой инсулина. Такое заболевание вызывает нарушение полноценного обмена веществ и, как следствие, ухудшение работы внутренних органов и систем человека.
Симптомы сахарного диабета:
- Частые желание мочеиспускания
- Состояние обезвоженного организма
- Чувство жажды и сухости во рту
- Нервозное перевозбуждение и раздражительность
- Частые смены настроения
- Высокая утомляемость и слабость
- Ощущение онемения в конечностях
- Фурункулез
- Болевые ощущения в сердце
- Зуд на коже в различных местах, также на промежностях
- Скачки артериального давления
- Высыпания аллергического характера.
Анализ на содержание сахара в крови. Его проводят в лабораторных условиях в утреннее время натощак. У взрослого здорового человека уровень глюкозы составляет от 3,9 до 5,5 ммоль/л. Значения свыше 7 ммоль/л свидетельствуют о диабете 1 типа.
Тест на толерантность к глюкозе. Проводится путём забора венозной крови через 2 часа после того, как пациент выпьет подслащённую воду. Результат более 11,1 ммоль/л может говорить о заболевании сахарным диабетом 1 типа.
Анализ на гликированный гемоглобин (HbA1c) определяет среднее значение уровня сахара в крови на протяжении 2-3 месяцев.
Если обнаруживается гипергликемия (повышенное содержание сахара) врач должен определить у пациента тип болезни.
Для этого проводится анализ на уровень C-пептида и GAD-антител на голодный желудок либо после физических нагрузок.
Современная медицинская практика предлагает несколько методов определения сахарного диабета первого типа, основанных на анализе параметров углеводного обмена в крови.
Сдается утром, за 12 часов до теста необходимо отказаться от приёма пищи, алкоголя и физической активности, постараться избегать стрессов, приёма сторонних лекарств, проведения лечебных процедур. Достоверность текста существенно снижается у пациентов после операций, людей с проблемами ЖКТ, циррозом печени, гепатите, а также у рожениц и представительниц прекрасного пола в период менструации либо при наличии воспалительных процессов различной этиологии.
При показателях свыше 5,5 ммол/л врач может диагностировать пограничное состояние преддиабета. При параметрах свыше 7 ммоль/л и соблюдении условий теста де факто подтвержденный диабет.
Читать подробней про анализ крови на сахар.
Является дополнением классического анализа крови натощак — после его проведения пациенту перорально вводят 75 грамм раствора глюкозы. Каждые 30 минут на протяжении двух часов берутся пробы крови на сахар.
Выявленный пик концентрации глюкозы в крови является выходным значением теста. Если он находится в диапазоне 7,8–11 ммоль/л, то врач определяется нарушение толерантности к глюкозе.
При показателях свыше 11 ммоль/л — наличие СД.
Наиболее точный и достоверный на сегодня лабораторный метод определения диабета. Слабо зависит от внешних факторов (на результаты не влияет употребление пищи, время суток, наличие физнагрузок, приём лекарств, заболевания и эмоциональное состояние), показывает процент циркулирующего в плазме крови гемоглобина, который связывается с глюкозой.
Показатель выше 6,5 процентов — подтверждение наличия сахарного диабета Результаты в пределах 5,7–6,5 процентов — преддиабетическое состояние с нарушение толерантности к глюкозе.
Кроме всего прочего, при комплексной диагностике специалист должен удостовериться в наличии классических внешних симптомов СД у пациента (в частности, полидипсии и полиурии), исключить иные заболевания и состояния, вызывающие гипергликемию, а также уточнить нозологическую форму СД.
После проведения всех вышеозначенных мероприятий и констатации факта наличия СД у пациента, необходимо подтвердить тип заболевания. Проводится данное мероприятие путём измерения уровня С-пептидов в плазме крови — этот биомаркер характеризует продуцирующую функцию бета-клеток поджелудочной и при низком показателе указывает на 1 тип СД, соответственно аутоиммунную его природу.
Диагностировать заболевание может педиатр, терапевт, эндокринолог, врач общей практики и другие специалисты. Болезнь подтверждают данными анамнеза, общего осмотра, лабораторного обследования.
Обязательно необходимы анализы на гипергликемию:
- сахар крови натощак и после еды;
- сахар мочи;
- гликированный гемоглобин.
Диабет подтверждается при:
- гликемии натощак более 6,1 мМ/л, днем — более 11,1 мМ/л;
- качественном или количественном обнаружении глюкозурии;
- уровне гликированного гемоглобина более 6,5%.
Таблица 2 — Критерии диагностики СД и других нарушений углеводного обмена (ВОЗ, 1999).
Гипергликемия говорит только о наличие сахарного диабета. Верифицируют тип диабета с помощью специального дообследования.
Диагностика включает выявление:
- ацетонурии;
- кетонемии;
- ацидоза;
- низкого уровня эндогенного инсулина;
- аутоантител;
- генетической предрасположенности.
Для оценки уровня собственного инсулина используют показатель С-пептида. В целом С-пептид гораздо более стабильное вещество, чем гормон. Это соединение образуется в процессе синтеза инсулина. Чем больше собственного гормона бета-клеток, тем выше и уровень С-пептида.
Таким образом, для сахарного диабета 1 типа характерно:
- сахар натощак выше 6,1 мМ/л;
- сахар крови днем выше 11,1 мМ/л;
- гликированный гемоглобин более 6,5%;
- глюкозурия;
- кетонемия;
- кетонурия;
- pH крови менее физиологической нормы (менее 7,35);
- снижение С-пептида;
- низкий уровень инсулина крови;
- наличие специфических антител;
- генотип HLA-DR3, HLA-DR4.
Главной проблемой лечения бронхиальной астмы при сахарном диабете является использование ингаляционных препаратов, так как стимуляторы бета-рецепторов в бронхах и системные кортикостероиды повышают уровень сахара в крови.
Глюкокортикостероиды увеличивают расщепление гликогена и образование глюкозы в печени, бетамиметики снижают чувствительность к инсулину. Сальбутамол, кроме повышения глюкозы в крови, повышает риск осложнения, как диабетический кетоацидоз. Лечение Тербуталином повышает уровень сахара, стимулируя выработку глюкагона, который является антагонистом инсулина.
Пациенты, принимающие в виде ингаляций бета стимуляторы, меньше страдают от гипогликеми, чем те, кто использует стероидные препараты. У них легче поддерживать стабильный уровень сахара в крови.
Лечение и профилактика осложнений при астме и диабете строятся на таких принципах:
- Наблюдение у эндокринолога и пульмонолога, аллерголога.
- Правильное питание и профилактика ожирения.
- Поддержание физической активности.
- Строгий контроль за уровнем сахара в крови при использовании стероидов.
Для больных бронхиальной астмой необходим полный отказ от курения, так как этот фактор приводит к частым приступам удушья и вызывает нарушение кровообращения, спазм сосудов. При сахарном диабете, в условиях ангиопатии, курение повышает риск развития диабетической нейропатии, болезней сердца, разрушения клубочков почек и почечной недостаточности.
Для назначения глюкокортикостероидов в таблетках при совместном течении сахарного диабета и бронхиальной астмы должны быть строгие показания. К ним относятся частые и неконтролируемые приступы астмы, отсутствие эффекта от применения стероидов в ингаляциях.
Для больных, которым уже назначались препараты глюкокортикоидов в таблетках или требуется высокая доза гормонов показано назначение Преднизолона не больше, чем на десять дней. Расчет дозы проводится на килограмм массы тела- в сутки не больше, чем 1-2 мг на кг.
К сожалению, современная медицина ещё не знает, как можно полностью излечить сахарный диабет 1 типа. Эту разновидность заболевания называют инсулинозависимой, поскольку организм не вырабатывает этот гормон, его приходится вводить при помощи инъекций.
Главная задача пациента – привести уровень сахара в крови к нормальному значению. Для этого применяются инъекции инсулина. На сегодняшний день их довольно много, существует несколько видов:
- Быстродействующий инсулин. Работает через 15 минут после укола и действует 2–4 часа.
- Обычные инъекции. Работают через 30 минут после введения, оказывают действие около 3–6 часов.
- Инъекции средней продолжительности. Начинают действовать через 2-4 часа, оказывая действие около 18 часов.
- Инсулин с длительным действием. В течение нескольких часов попадает в кровь человека, работает на протяжении суток.
В основном пациенты при 1 типе сахарного диабета вводят 3-4 инъекции в сутки. Но в некоторых случаях врач может снизить дозировку до 2 инъекций в день.
В последнее время учёные в разных уголках мира бьются над проблемой этого заболевания, разрабатывая новые методы лечения. Врачи начали пересаживать клетки поджелудочной железы.
Результаты операций ошеломляют — 52% больных прекращают инсулинотерапию, 88% пациентов заявляют, что сахар в крови смог спасть до уровня нормы, и исчезают приступы гипогликемии. Это значит, что этот метод терапии весьма перспективный и в скором времени, возможно, будет распространён во всем мире.
Другой интересный метод терапии – это ДНК-вакцина. Она повышает уровень С-пептидов в крови человека, восстанавливая функцию бета-клеток.
Медицина не стоит на одном месте и постоянно ищет способы, как можно побороть сахарный диабет 1 типа. Возможно, в ближайшее время человечество сможет избавляться от патологии так же просто, как и от обычной простуды.
Сахарный диабет первого типа — серьезное аутоиммунное заболевание, с которым человеку приходится существовать всю жизнь. Народная медицина постулирует сотни рецептов, которые теоретически могут помочь бороться с недугом, однако, как показывает современная медицинская практика, все они только вредят комплексной терапии, системно изменяя параметры углеводного обмена и делая их непредсказуемыми.
Если вы дорожите здоровьем, проводите регулярные инъекции инсулина, придерживаетесь необходимой диеты и проводите иные мероприятия, направленные на сохранение естественно высокого уровня жизни, то мы строго не рекомендуем вам использовать рецепты народной медицины для своего лечения.
Основное лечение сахарного диабета 1 типа — заместительная гормональная терапия. Препараты инсулина стали впервые применятся около 100 лет назад.
Первые лекарственные средства имели животное происхождение. Долгое время активно использовался свиной и бычий инсулин.
В последние десятилетия эти препараты были практически полностью вытеснены более современными медикаментами. Сейчас эндокринологи во всем мире назначают генно-инженерные человеческие инсулины и аналоги гормона.
Для имитации базальной секреции применяют:
- инсулины средней продолжительности действия (работают 8-16 часов);
- пролонгированные инсулины (работают 18-26 часов).
Эти растворы вводятся 1-2 раза в день. Дозу препарата подбирает и корректирует врач.
Для имитации постпрандиальной секреции используют:
- инсулины короткой продолжительности действия (работают 6-8 часов);
- ультракороткие аналоги гормона (работают 2-4 часа).
Таблица 3 — Длительность действия наиболее употребимых препаратов человеческого инсулина (упрощенные рекомендации).
Дозы этих веществ зависят от уровня сахара крови, планируемой физической нагрузки и объема углеводов в рационе. Врач подбирает для пациента индивидуальные углеводные коэффициенты. Больной самостоятельно ежедневно корректирует дозу короткого инсулина, ориентируясь на рекомендации медиков.
- одноразовых шприцов;
- шприц-ручек;
- дозаторов инсулина (помп).
Обычно гормон вводят в подкожно-жировую клетчатку. Для этого используют иглы длиной 4-12 мм.
Если пациент находится в состоянии диабетической комы, то подкожное введение инсулина практически неэффективно. В такой ситуации гормон вводят в венозную кровь.
Читайте подробнее «Инсулин в лечение сахарного диабета».
Кроме инсулина, в лечении диабета 1 типа применяют:
- диету;
- дозированные физические нагрузки;
- самоконтроль.
Питание должно быть достаточным по калорийности, разнообразным и сбалансированным. Такая диета максимально приближена к физиологическому (нормальному) рациону.
Больному надо максимально уменьшить:
- потребление простых углеводов (фруктозы, сахарозы, глюкозы);
- потребление животных жиров.
Пациенты с этой болезнью должны ежедневно определять уровень глюкозы в крови с помощью элементарных приборов в домашних условиях. Врач может назначить при необходимости исследовать мочу на содержание сахара. Если уровень глюкозы повышен, то для лечения сахарного диабета 1 типа необходимы инъекции инсулина. Этот гормон гармонизирует обмен веществ и помогает организму утилизировать углеводы.
Многих диабетиков волнует вопрос, как лечить сердечную недостаточность с помощью операции. Радикальное лечение проводится, когда укрепление сердечно-сосудистой системы с помощью лекарственных средств не принесло желаемых результатов. Показаниями к хирургическим манипуляциям являются:
- изменения в кардиограмме;
- если постоянно болит загрудинная область;
- отеки;
- аритмия;
- подозрение на инфаркт;
- прогрессирующая стенокардия.
Оперативное вмешательство при сердечной недостаточности включает в себя баллонную вазодилатацию. С ее помощью ликвидируется зона сужения артерии, которая питает сердце. Во время процедуры в артерию вводят катетер, по нему к проблемной области подводится баллончик.
Нередко делается аортокоронарное стентирование, когда в артерию вводят сетчатую конструкцию, которая предупреждает формирование холестериновых бляшек. А при аортокоронарном шунтировании создают дополнительные условия для свободного кровотока, что существенно понижает риск рецидивов.
В случае диабетической кардиодистрофии показано оперативное лечение с вживлением кардиостимулятора. Это устройство фиксирует любые изменения в работе сердца и мгновенно корректирует их, что снижает вероятность появления аритмии.
Однако перед проведением этих операций важно не только нормализовать концентрацию глюкозы, но и скомпенсировать диабет. Так как даже незначительное вмешательство (например, вскрытие абсцесса, удаление ногтя), которое проводится при лечении здоровых людей в амбулаторных условиях, у диабетиков выполняется в хирургическом стационаре.
Причем перед значительным оперативным вмешательством пациентов с гипергликемией переводят на инсулин. В таком случае показано введение простого инсулина (3-5 доз). А в течении дня важно контролировать гликозурию и содержание сахара в крови.
Так как больное сердце и диабет являются совместимыми понятиями, людям с гликемией необходимо регулярно следить за функционированием сердечно-сосудистой системы. Не менее важно контролировать на сколько повысился сахар в крови, ведь при резкой гипергликемии может случится инфаркт, приводящий к смерти.
В видео в этой статье продолжена тема сердечных заболеваний при диабете.
Ингибиторы АПФ при сердечной недостаточности у диабетиков. Ряд международных исследований поддерживает применение ИАПФ при сердечной недостаточности.
По данным метаанализа 34 завершенных исследований пациентов с сердечной недостаточностью (фракция выброса 45 % и меньше) Garg et al. сделали вывод, что общая смертность и госпитализация в связи с СН была достоверно снижена при терапии ИАПФ (70). Было статистически значимое снижение общей смертности с относительным риском 0,65 (р






