Геморрагический и ишемический инсульт при сахарном диабете ― состояние, когда вследствие кровоизлияния или закупорки сосудов происходит отек головного мозга.
Заболевание, чаще всего, вызвано именно неправильной работой эндокринной системы. С.Д. является фактором риска ― инсульты случаются примерно в пять раз чаще и в более раннем возрасте по сравнению со здоровыми людьми.
Около 95% больных страдают СД второго типа, когда глюкоза вырабатывается организмом, но не усваивается тканями. Сопровождается следующими осложнениями (поражениями):
• нервная система;
• зрение;
• сосуды, в т.ч. варикоз нижних конечностей;
• почки.
1. Летальный исход.
2. Ухудшение функции выработки гормона инсулина.
3. Головокружения.
4. Пневмонии.
5. Гипертония.
6. Гипотония.
7. Речевые дефекты.
8. Невозможность понимать чужую формулировку мыслей.
9. Частичный или полный паралич.
10. Амнезия.
11. Глухота.
12. Тошнота.
13. Ухудшение зрения
14. Проблемы с мимической мускулатурой лица.
Прогноз при комбинации обоих заболеваний хуже, нежели при наличии одного из них.
Факторы, влияющие на успешность восстановления:
1. Длительность развития и лечения диабета, предшествующие удару.
2. Уровень сахара в крови.
3. Вид инфаркта мозга (ишемический или геморрагический).
4. Наличие или отсутствие атеросклероза.
5. Нестабильность АД (скачки, повышенное или пониженное давление).
6. Тяжесть нарушений, вызванных инсультом (проблемы с речью, паралич и т.д.)
Статистика смертности среди таких пациентов превышает среднестатистические данные на 20%, причем более пессимистические прогнозы делают представительницам женского пола.
Терапевтическая схема назначается индивидуально, и зависит от последствий болезней.
1. Инъекции инсулина.
2. Регуляторы глюкозы в организме прандиального типа, которые стимулируют выработку инсулина поджелудочной железой.
3. Ингибиторы фермента дипептидилпептидаза-4, нацеленные на разрушение гормонов ЖКТ (инкретинов).
4. Метформин ― используются для подавления выработки печенью глюкозы.
5. Ингибиторы, ускоряющие и увеличивающие количество выведенной из организма глюкозы. После приема дапаглифлозина или канаглифлозина этот моносахарид выводится с мочой.
6. Пиоглитазон ― положительно сказывается на усвоение клетками вводимого инсулина.
7. Вещества, замедляющие скорость выработки глюкозы, которые работают за счет замедления всасывания углеводов. К таким веществам относятся ингибиторы альфа-глюкозидазы.
8. Сульфонилмочевина ― назначается для активизации выработки собственного инсулина железой, а также с целью рационализировать использование организмом данного гормона.
Питание при инсульте и сахарном диабете
После перенесенного удара пациенты лечебно-профилактических учреждений часто задаются вопросом, что можно есть после инсульта при сахарном диабете.
Суточный рацион человека базируется на основных правилах ПП (правильного питания):
1. Регулярность употребления пищи.
2. Скрупулезное изучение составов пищевых продуктов, в частности на содержимое сахара.
3. Исключение потребления жареной еды, содержащей большое количество неполезных транс-жиров.
4. Употребление свежих фруктов, овощей. Также нужно делать упор на бобовые и цельнозлаковые продукты.
5. Вести подсчет употребляемых калорий ― при фиксировании чрезмерного потребления, необходимо регулировать размер порций на один прием пищи.
6. Не употреблять алкогольные напитки.
• крупы (каши) ― гречка, химически необработанный овес, пшеница, рис бурых сортов, булгур;
• овощи ― морковка, цветная капуста, тыква, брокколи, чеснок;
• мясо белых (курица, индейка) и красных (говядина) сортов;
• нежирная рыба.
Перечисленные продукты употребляют в тушеном, вареном виде или приготовленными на пару.
1. Сахар и др. сладости.
2. Соль.
3. Картофель.
4. Копчености.
5. Пряности.
6. Белый рис.
7. Манка.
8. Щавель.
9. Грибы.
10. Шпинат.
11. Фрукты с повышенным гликемическим индексом.
12. Полуготовые фабрикаты.
Буду откровенен, лично я мало знаком с такими заболеваниями как инсульт и сахарный диабет. У меня другая проблема — рассеянный склероз. Но при подготовке полезного контента для своего блога, я знакомлюсь и с другими «болячками».
Уверен, что не стоит пытаться перетерпеть инсульт, ожидать когда станет легче, нужна срочная врачебная помощь, а вообще инсульт, легче предупредить, чем потом бороться с его последствиями.
Повышает ли сахарный диабет риск инсульта? Каким образом? Как лечить таких пациентов? Каковы прогнозы? Как правильно организовать питание после инсульта при сахарном диабете?
Сахарный диабет – заболевание, при котором клетки организма перестают нормально усваивать глюкозу. Есть две основные формы заболевания. В 10% случаев встречается сахарный диабет I типа, при котором бета-клетки в поджелудочной железе не производят гормон, отвечающий за усвоение глюкозы – инсулин. Остальные 90% случаев приходятся на сахарный диабет II типа, при котором инсулин вырабатывается, но ткани становятся к нему менее чувствительными.
Многие люди имеют преддиабет – состояние, когда уровень сахара уже немного выше нормы, но не сильно. Нет ни симптомов, ни осложнений. У большинства таких пациентов в течение 10 лет развивается сахарный диабет II типа.
Инсульт при сахарном диабете 2 типа и 1 типа встречается чаще, чем у здоровых людей, развивается в более молодом возрасте.
Насколько сильно повышены риски? Есть ли конкретные цифры?
Сахарный диабет входит в лидирующую десятку факторов риска инсульта, наряду с курением, ожирением, нездоровым питанием, атеросклерозом. Поддерживая уровень сахара в крови на нормальных показателях, можно снизить риск инсульта на 3,9%.
По некоторым данным, сахарный диабет повышает риск инсульта вдвое, с ним связан каждый пятый случай инсульта.
Длительное повышение сахара крови приводит к поражению сосудов. Этот довольно сложный, не до конца изученный процесс. В зависимости от диаметра пораженных сосудов, выделяют две группы осложнений:
- Макрососудистые (в крупных сосудах). Стенка сосуда уплотняется, в ней откладывается кальций. На её внутренней поверхности растут холестериновые бляшки, со временем образуются тромбы. Поражение мозговых артерий приводит к транзиторным ишемическим атакам, инсультам; венечных артерий сердца – к стенокардии, инфарктам.
- Микрососудистые (в мелких сосудах). Эти состояния известны как диабетические ангиопатии. Чаще всего встречается ретинопатия (поражение сосудов сетчатки глаза), нефропатия (поражение сосудов почек), невропатия (поражение сосудов, питающих нервы).
Чаще всего при повышенном сахаре в крови развивается ишемический инсульт, при котором в результате перекрытия сосуда нарушается приток крови к определенной области головного мозга. Но может возникать и геморрагический (в результате кровоизлияния).
Некоторые факторы риска являются общими для сахарного диабета и инсульта. Если у вас имеются хотя бы два условия из списка ниже, ваши риски повышены:
- ожирение по типу «яблоко», когда основная масса подкожного жира сосредоточена в области талии;
- повышенный уровень глюкозы в крови (преддиабет);
- артериальная гипертензия;
- повышенный уровень холестерина.
Таким образом, два заболевания довольно сильно взаимосвязаны. Может возникать не только инсульт на фоне сахарного диабета, но и наоборот.
Существуют разные группы препаратов для лечения диабета II типа. Их эффективность у разных пациентов различается, поэтому лечение должен подбирать индивидуально врач.
- Бигуанид (метформин). Повышает чувствительность тканей к инсулину и подавляет производство глюкозы в печени.
- Тиазолидиндионы (пиоглитазон). Улучшают ответ клеток тела на инсулин.
- Сульфонилмочевина (гликлазид, глибенкламид, глипизид). Активирует выработку инсулина поджелудочной железой и помогает организму более рационально использовать гормон.
- Инкретины (экзенатид, лираглутид). Гормональные препараты, которые оптимизируют производство глюкозы в организме.
- Ингибиторы альфа-глюкозидазы (акарбоза). Замедляют переваривание и всасывание углеводов, в итоге после приема пищим уровень глюкозы в крови нарастает медленнее.
- Ингибиторы DPP-4 (вилдаглиптин, ситаглиптин, саксаглиптин). Блокируют фермент DPP-4, который разрушает инкретины, тем самым повышая их уровень в крови.
- Прандиальные регуляторы глюкозы (натеглинид, репаглинид). Заставляют поджелудочную железу вырабатывать больше инсулина.
- Ингибиторы SGLT2 (канаглифлозин, дапаглифлозин). Усиливают выведение глюкозы с мочой, снижая её уровень в крови.
Люди, которые страдают сахарным диабетом I типа, постоянно нуждаются в инъекциях инсулина. Со временем необходимость в них возникает и при II типе.
Правильное питание помогает снизить риск инсульта и других осложнений сахарного диабета, улучшить состояние пациента, если в сосудах мозга уже случилась катастрофа, и снизить вероятность повторных мозговых ударов.


- Питайтесь регулярно. Не пропускайте приемы пищи.
- Ешьте больше овощей и фруктов, цельных злаков, бобовых.
- Избегайте продуктов, которые содержат добавленные сахара: внимательно изучайте, что написано на упаковке.
- Перед тем как готовить рыбу или птицу, снимайте с неё кожу. Не стоит жарить мясо – лучше сварить. Так вы уменьшите потребление вредных транс-жиров.
- Ешьте рыбу 2 раза в неделю, только не жирную и не жареную.
- Постарайтесь уменьшить порции блюд. Важно ограничить количество калорий.
- Алкоголь – только изредка и в умеренных количествах. И только с разрешения врача.
Более подробные рекомендации по питанию предпочтительным продуктам при инсульте и сахарном диабете вам даст ваш лечащий врач, диетолог.
Если у диабетика случился мозговой удар или, напротив, после инсульта возник сахарный диабет, прогноз, конечно же, хуже, чем если бы эти имело место только одно из этих состояний. Насколько всё плохо, или шансы на восстановление всё же есть? Ответ на этот вопрос зависит от некоторых факторов:
- Уровень глюкозы в крови. Естественно, если он постоянно повышен – это плохо.
- Длительность течения сахарного диабета.
- Тип инсульта: ишемический или геморрагический.
- Нарушений функций, которое развилось после инсульта.
- Сопутствующие проблемы со здоровьем: атеросклероз, артериальная гипертензия и др.
Сахарный диабет повышает вероятность смерти от инсульта. По расчетам ученых, с ним связаны более 20% смертей от инсульта. Причем, у женщин эта связь сильнее, чем у мужчин.


- Придерживайтесь здорового рациона питания, то есть такого, в котором мало соли, жира и сахара.
- Ведите активный образ жизни. Физическая активность помогает контролировать уровень глюкозы и холестерина в крови, улучшить здоровье.
- Поддерживайте здоровый вес. Если вы страдаете избыточной массой или ожирением, посетите эндокринолога, диетолога. Врачи помогут вам сбросить вес.
- Откажитесь от курения. Возможно, это будет нелегко, но оно того стоит.
- Ограничьте по максимуму алкоголь. Лучше от него отказаться совсем. Если не получается – хотя бы придерживайтесь рекомендованных врачом норм и не выпивайте много за один раз.
И самый главный совет: соблюдайте рекомендации врача. Всё должно быть разумно, всего должно быть в меру. Сахарный диабет – не та патология, при которой стоит заниматься самолечением. Это чревато серьезными последствиями.
Инсульт мозга это состояние угрозы жизни, требующее немедленной госпитализации. Он особенно опасен для диабетиков. Сахарный диабет является одним из самых важных факторов риска инсульта. Ситуацию диабетика могут улучшить только многофакторные лечебно-профилактические действия.
Об инсульте мы говорим, когда симптомы нарушенной функции мозга длятся дольше суток. К ним относят резко наступающие проблемы с речью или зрением, потерю возможности двигать одной конечностью или половиной тела либо потерю чувствительности в этих местах.
Если такие симптомы появляются кратковременно, можно подозревать приступ ишемической атаки. Часто она является предвестником инсульта, который должен произойти в ближайшие недели или месяцы.
Инсульт – это острое состояние, при котором участок мозга перестает получать кровь из питающего его сосуда. Если такая ситуация длится более 4 минут, в участке с нарушенным кровообращением происходят необратимые изменения, и он погибает.
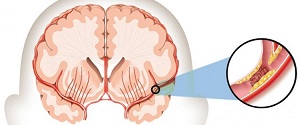
Важно!Инсульт бывает двух видов – геморрагический и ишемический. Геморрагический инсульт происходит в результате разрыва артерии, ишемический – в результате закупорки ее тромбом.
Теперь рассмотрим инсульт при диабете. Известно, что сахарный диабет вызывает нарушения в сосудах, как в мелких, так и в крупных. Дело в том, что у больных диабетом весьма часто развивается атеросклероз – такое поражение сосудов, при котором они теряют упругость, становятся жесткими, а их стенки покрываются наростами холестериновых бляшек.
Эти бляшки чаще всего и превращаются в тромбы, закупоривая собой сосуды. Часто они отрываются, и с током крови проникают в мозговые артерии, а попав в небольшую артерию, перекрывают ее, в результате мы получаем ишемический инсульт.
Отягощающим условием является нарушение водно-солевого обмена. Известно, что у диабетиков повышено выделение мочи, и если они не восполняют в достаточном количестве запасы воды в организме, то кровь сгущается, что становится дополнительным фактором повреждения, увеличивающем риск возникновения инсульта.
Думаю, теперь становится понятным тот факт, что больные диабетом страдают от инсульта в 2,5 раза чаще, чем другие люди. Кроме всего прочего, инсульт при диабете может протекать тяжелее по причине все тех же склерозированных (ставших жесткими) сосудов.
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
Обычно, при нарушении кровоснабжения жизненно важного органа, организм задействует, так сказать, обходные пути, и кровь по артериолам (маленьким артериям) начинает поступать в пораженный участок в обход поврежденного сосуда, восстанавливая питание.
Внимание!Но у людей, больных диабетом, мелкие сосуды также подвергнуты атеросклеротическому изменению, и ток крови по ним затруднен или совсем невозможен, поэтому восстановительный период после инсульта у них обычно длится гораздо дольше, и последствия для организма серьезнее, чем у тех, кто диабетом не страдает.
Что же делать? Если инсульт случился, необходимое лечение назначит врач. Но в ваших силах не допустить такое развитие событий, вовремя приняв меры профилактики. Необходимо соблюдать следующее: во-первых, диета при диабете должна стать постоянным образом жизни, во-вторых, нужно употреблять достаточное количество воды, не допуская сгущения крови, а в-третьих, необходима физическая активность, например, кардиотренировки.
Одной из несложных, но эффективных кардиотренировок является ежедневная ходьба в ускоренном темпе, на протяжении 20-30 минут. Этих мер вполне достаточно для того, чтобы противостоять инсульту, даже если у вас сахарный диабет.
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
В медицине применимы два пути борьбы с инсультом — это профилактика и симптоматическое лечение последствий болезни. Больных с инсультом необходимо срочно госпитализировать в неврологическое отделение, где имеются палаты интенсивной терапии. Однако следует помнить, что перевозке в больницу не подлежат больные в глубоком бессознательном состоянии с нарушением жизненно важных функций.
Лечение необходимо начинать как можно раньше с момента установления правильного диагноза и по возможности (при отсутствии противопоказаний для транспортировки пациента) в условиях специализированного неврологического отделения. Но в любом случае необходимо оказать больному первую помощь.
Так, учитывая, что возможно падение артериального давления, не нужно приподнимать пациента, поскольку это еще больше уменьшит кровоснабжение мозга. Надо перевернуть пациента набок, чтобы при возникновении рвоты, рвотные массы не попали в дыхательные пути, а свободно вытекали из ротовой полости.
Тем самым можно избежать развития т.н. аспирационной пневмонии, которая существенно утяжеляет течение инсульта. Если же рвота уже произошла, и рвотные массы попали в дыхательные пути, надо незамедлительно очистить ротовую полость от оставшихся рвотных масс.
Совет!Для этого может быть использована спринцовка с плотно надетой на наконечник резиновой трубкой. Из спринцовки удаляется воздух и свободный конец резиновой трубки осторожно (без усилия!) вводится ротовую полость, глотку. Затем пытаются отсосать остатки рвотных масс.
Следует заметить, что неотложное лечение инсульта весьма сложная и неоднозначная проблема, а применяемые в этот период лекарственные препараты и методы терапии по праву следует назвать обоюдоострым оружием. Их применение без учета показаний и противопоказаний может стать фатальным для пациента.
Поэтому именно в этот период заболевания важны высокие врачебный профессионализм и компетентность. Инсульт, даже при адекватно назначенном лечении может стать фатальным, если повреждаются структуры, обеспечивающие жизнедеятельность организма.
В некоторых случаях альтернативой лекарственной терапии является хирургическое лечение, которое в буквальном смысле может спасти жизнь пациента. Вот почему рука об руку с врачами неврологами работают нейрохирурги, готовые в любой момент прийти на помощь своим коллегам и пациенту. Далее необходимо восстановление после инсульта
Если удается сохранить жизнь пациенту в первые 3 – 7 дней заболевания, начинается плановое лечение инсульта, которое начинается в стационаре и продолжается в амбулаторных условиях. Среди приоритетных направлений этого этапа – профилактика и, в случае возникновения, лечение соматических осложнений.
Поэтому основные лечебные мероприятия должны включать:
- оптимальный уровень насыщения крови кислородом (кислородотерапия); лечение гипертонии, так чтобы артериальное давление поддерживалось на оптимальное уровне (для пациента не страдающего сахарным диабетом он составляет менее 140/85 мм рт. ст, тогда как при сахарном диабете он должен быть более низким – менее 130/80 мм рт. ст.); улучшение (восстановление) кровоснабжения и «защита» поврежденных, но еще жизнеспособных нейронов, располагающихся вокруг очага инфаркта в так называемой зоне “ишемической полутени” (нейрональная протекция) – весьма популярное, но и имеющее пока низкий доказательный уровень, направление, реализуемое в лечение ишемического инсульта; плановая антикоагулянтная терапия и лекарственное разжижение крови (также используют в лечении ишемического инсульта); если у пациента имеются нарушения сердечной деятельности в виде нарушений сердечного ритма (фибрилляция или трепетание предсердий), признаки сердечной недостаточности – проводится коррекция указанных состояний; при нарушении процесса глотания предпочтение должно быть отдано назогастральному (введение зонда в желудок через нос) зондовому питанию во избежание аспирационных пневмоний и обеспечения адекватного питания пациента; в связи с возможным снижением тонуса мочевого пузыря, контроль объема выводимой мочи и сопоставление его с объемом потребляемой и вводимой внутривенно жидкостью; уход за кожными покровами, пассивная гимнастика и массаж конечностей (профилактика тромбоэмболий легочной артерии, пролежней и ранних постинсультных нарушений подвижности в суставах, или контрактур); контроль за опорожнением кишечника и, в случае необходимости, очистительные клизмы или слабительные.
Наиболее эффективным методом лечения геморрагического инсульта является хирургическое удаление гематомы открытым или стереотаксическим методом. Врач-нейрохирург с учетом объема, локализации зоны геморрагического пропитывания мозга, а также степени ее воздействия на структуры мозга решает вопрос о целесообразности проведения операции, ее сроках и конкретной методике.
Ведущее значение для пациента с инсультом имеют реабилитационные мероприятия, реализация которых невозможна без активной помощи родственников пациента и/или среднего (младшего) медицинского работника, выполняющего роль сиделки. Они должны быть осведомлены об основных правилах ухода за инсультным пациентом.
Поскольку инсульт часто приводит к нарушению двигательной активности одно из направлений восстановительного лечения – активизация пациента. При этом постельный режим не должен препятствовать активизации.
Важно!Она должна начинаться сразу после стабилизации состояния пациента, поскольку в большинстве случаев, восстановление движений в парализованных конечностях происходит в основном в первые 3-6 месяцев после инсульта. Именно в этот период двигательная, и не только, реабилитация особенно эффективна. Более сложные (бытовые, трудовые и др.) навыки восстанавливаются в течение более продолжительного времени.
Для предотвращения развития спастической неподвижности (контрактуры) в одном или нескольких суставах парализованной (-ых) конечности (-ей), им следует придавать специальное положение не менее 2 часов в сутки. Так, руку, как правило, выпрямляют в локте и отводят в сторону на приставленный к кровати столик (стул) под углом в 90 градусов, при этом максимально разгибая пальцы.
В подмышечную впадину подкладывают матерчатый или ватный валик, а для фиксации руки в нее кладут мешочек с песком весом 0,5 кг. Парализованную ногу сгибают под углом 10-15 градусов в коленном суставе и для препятствия ее разгибания подкладывают валик в подколенную область. Стопу максимально сгибают и обеспечивают ее упор, например, в спинку кровати.
Указанные манипуляции нередко дополняются пассивной гимнастикой парализованных конечностей. Пассивную гимнастику, как правило, проводит инструктор лечебной физкультуры в присутствии родственника или сиделки, которые внимательно должны изучить последовательность и направленность пассивных движений в каждом суставе парализованной конечности.
В дальнейшем, при овладении техникой проведения, пассивная гимнастика может проводиться и лицами, осуществляющими уход за инсультным пациентом. Пассивные движения должны осуществляются в каждом суставе и в полном объеме без активной помощи больного. Темп, объем и число движений постепенно наращивают. Пассивная гимнастика нередко сочетается с дыхательной, так что разгибание сопровождается вдохом.
Решение о начале физической реабилитации принимается совместно лечащим врачом и инструктором лечебной физкультуры. Первым этапом активной реабилитации является присаживание пациента в кровати на 1 – 2 минуты под наблюдением медицинского персонала. Оцениваются его субъективные ощущения, пульс, артериальное давление.
В дальнейшем длительность пребывания пациента в сидячем положении увеличивается. Следующим этапом является принятие пациентом вертикального положения (стояние) при поддержке постороннего лица, а затем и самостоятельно (пациент держится за спинку кровати или другую устойчивую конструкцию здоровой рукой).
Внимание!Передвижения по палате (комнате) в начале осуществляются при помощи и под контролем инструктора лечебной физкультуры. Как правило, пациента водят со стороны пареза, закидывая ослабленную руку себе на плечо. На ночь в начале самостоятельной двигательной активности пациента все же безопаснее загораживать кровать, оставляя мочеприемник рядом на стуле или столике.
В дальнейшем пациент, вместо помощника, для передвижений по комнате, палате может пользоваться специальными приспособлениями, которые получили общее название «ходунки». Они изготавливаются из легких прочных металлических конструкций и являются весьма полезными в активной реабилитации пациента, перенесшего инсульт.
Кроме передвижений следует стимулировать пациента к бытовой адаптации: предлагать брать паретичной рукой предметы обихода, самостоятельно одеваться, застегивать пуговицы и т.п. В качестве дополнительного направленного на активизацию пациента метода используется массаж.
При кажущейся простоте массажа к нему следует относиться весьма осторожно, поскольку его неквалифицированное проведение может усилить спазм мышц конечностей, который в дальнейшем может стать причиной развития контрактуры. Так при массаже мышц сгибателей руки и разгибателей ноги желательно лишь лeгкое их поглаживание.
Имеются и другие нюансы проведения массажа инсультным больным, а потому эта манипуляция должна проводиться профессионалами, имеющими достаточный опыт его проведения именно данной категории больных. В тех случаях, когда спазм мышц парализованной конечности достаточно выражен дополнительно врачи назначают миорелаксанты, индивидуально подбирая конкретный препарат, дозу и режима приема.
Кроме описанных выше мероприятий по профилактике контрактур парализованных конечностей используются точечный массаж, иглорефлексотерапия, теплолечение (парафиновые и озокеритовые аппликации) или лечение холодом (криотерапия), различные водные процедуры (гидротерапия).
Совет!При снижении мышечного тонуса в парализованных конечностях также используется массаж (по специальной активирующей методике), электростимуляция нервно-мышечного аппарата, введение лекарств, стимулирующих сокращение мышц. Вопрос о их назначении, дозе и схеме введения решает врач.
Для профилактики, равно как и для лечения, «синдрома болевого плеча» кроме пассивной и активной гимнастики, массажа используют ношение фиксирующей повязки, электростимуляцию мышц указанной анатомической области. Проведение указанных мероприятий позволяет в большинстве случаев избежать развития контрактур.
Еще одним важным направлением восстановительного лечения пациента с инсультом, участие в котором родственников пациента, весьма важна, является психологическая реабилитация. Известно, у данной категории пациентов заостряются характерологические особенности личности: у части преобладает апатия, плаксивость, а части агрессия, грубость, раздражительность.
Резко снижается память, в первую очередь на текущие события. У многих пациентов имеются те или иные нарушения речи. Все эти аспекты следует учитывать в процессе общения с данной категорией пациентов.
С одной стороны следует избегать конфликтов, терпимо относясь к их капризам и прихотям, с другой – не потакать им, стимулировать и поощрять двигательную, речевую и другие виды активности. Для таких пациентов весьма полезно общение, в котором легче восстанавливаются утраченные ассоциации и навыки.
Среди возможных тем общения: беседы об окружающих пациента людях, обстановке, рассказы о людях, которые перенесли инсульт и хорошо восстановились после него. При этом следует активно вовлекать пациента в разговор, вместе с ним проговаривать слова и выражения и бурно приветствовать каждый, пусть даже «маленький успех».
Важно!Если пациент до болезни активно интересовался общественной жизнью – читать ему свежие газеты и журналы или давать слушать радиопередачи, после чего просить их пересказывать или обсуждать с ним прочитанное (услышанное).
Конечно же, реабилитация пациента с обусловленными инсультом речевыми нарушениями, может быть более эффективной в случае систематических его занятий с логопедом-афазиологом, специалистом владеющим методами восстановления речи, чтения и письма.
В первые несколько недель занятия с логопедом-афазиологом достаточно не продолжительны (не более 15 минут), поскольку нервная система пациента быстро истощается. В дальнейшем, специалист может обучить родственников методологии восстановления утраченных навыков и они могут активно участвовать в этом процессе, проводя часть занятий самостоятельно.
Нередко в этот период пациенту рекомендуют принимать препараты с ноотропным эффектом, которые по мнению некоторых специалистов облегчают восстановление речевой продукции. Увы, этот процесс может затягиваться на годы, равно как и восстановление навыков письма и чтения. Поэтому терпение, последовательность и упорство окружающих и пациента, позитивный настрой – непременные составляющие более полного восстановлению утраченных функций.
Важным аспектом реабилитации пациента является рациональное питание пациента. Питание должно быть частым, дробным с суточным калоражем пищи на уровне 2000-2500 ккал. Обязательно в пищевом рационе должна присутствовать растительная клетчатка (профилактика или коррекция запоров), жиры, особенно жаренные и копченые, мучные продукты из пшеничной муки высшего сорта, соль должны быть ограничены, а порой и вообще исключены.
Она основана на проведении мероприятий, направленных на устранение факторов риска у конкретного пациента. Одно из основных направлений – поддержание артериального давления на оптимальном для пациента уровне. Из лекарственных препаратов для данной категории пациентов наилучшим образом себя зарекомендовали ингибиторы АПФ и b-блокаторы.
Внимание!В тех случаях, когда инсульт был обусловлен сужением (окклюзией) со стенозом сонных и/или позвоночных артерий (атеросклероз или атерогенная тромбоэмболия) с сосудистым хирургом решается вопрос об оперативном лечении, которое бы обеспечило улучшение кровоснабжения мозга.
В заключение следует отметить, что в результате инсульта происходит гибель части, порой достаточно большой, клеток мозга (нейронов). Поэтому полное восстановление утраченных функций, даже с учетом огромных компенсаторных возможностей мозга, весьма проблематично.
Процесс реабилитации во многих случаях достаточно сложен и длителен. Он требует не только современных и эффективных лекарственных препаратов, но и настойчивости, последовательности действий медицинского персонала, самого пациента и его окружения. Поэтому основная задача медиков и социально значимых для пациента лиц – помочь ему овладеть методами реабилитации, создать у него позитивный настрой на выздоровление.
Сахарный диабет (СД) — одно из наиболее распространенных эндокринных заболеваний. По данным мировой статистики, в настоящее время сахарным диабетом страдает от 2 до 4% населения. Хотя СД не является основным фактором риска развития инсульта, он может серьезно осложнить течение и возможности реабилитации пациентов, перенесших инсульт. Некорректная терапия СД, особенно в остром периоде инсульта, может существенно повысить риск повторного инсульта или увеличить площадь ишемического очага.
Так, выявлено, что у людей старше 40 лет острые нарушения мозгового кровообращения возникают на фоне сахарного диабета в полтора-два раза чаще, чем у лиц, не страдающих этим заболеванием, а в возрасте до 40 лет — в три-четыре раза чаще, причем среди заболевших со значительным перевесом преобладают женщины.
При длительном (более 15—20 лет) течении сахарного диабета многократно повышается риск развития ишемического инсульта. Нередко, особенно у пожилых больных инсультом, сахарный диабет не диагностируется, хотя может встречаться у 50% пациентов.
Совет!У больных сахарным диабетом, по сравнению с лицами, не страдающими этим заболеванием, имеется ряд особенностей в клинике острых нарушений мозгового кровообращения. Инфаркт мозга у них чаще возникает днем, в период активности, нередко развивается на фоне повышенного АД. У пациентов с СД отмечается более тяжелое течение инсульта, более выражен отек головного мозга, выше смертность.
При кровоизлияниях в мозг отмечаются очень высокая смертность, выраженная декомпенсация диабетических нарушений – уровень сахара крови плохо поддается коррекции, в том числе инсулином; у половины больных наблюдаются длительные коматозные состояния.
Паренхиматозные кровоизлияния нередко развиваются постепенно; при субарахноидальном кровоизлиянии начало не острое, сопровождающееся нерезко выраженными менингеальными симптомами и умеренным психомоторным возбуждением.
Важно!При лечении больных с инсультом, страдающих сахарным диабетом, очень важна коррекция уровня сахара крови. Невозможно достичь хороших результатов в лечении больных с инсультом, особенно когда имеется декомпенсация заболевания -уровень сахара крови натощак превышает 10 ммоль/литр. Зачастую тактика врача сводится к назначению инсулина больным с сахарным диабетом при нахождении их в стационаре.
Летальность при инсульте у больных сахарным диабетом превышает 40% — это выше среднего показателя в основной группе населения, а при кровоизлияниях – более 70%.
Среди причин частых летальных исходов можно назвать:
- частую декомпенсацию диабетических обменных нарушений, невосприимчивость их к коррекции инсулином, диабетические сосудистые изменения, сопутствующие заболевания и осложнения СД (инфаркт миокарда, нефропатия, повышенная ранимость кожных покровов, трофические нарушения и др.), обширность очагов инфаркта мозга, трудности проведения рациональной терапии в связи с одновременным лечением по поводу инсульта и СД.
Инсульт при сахарном диабете – это одно из осложнений, которое возникает при пренебрежении правилами здорового образа жизни, диетами и рекомендациями врача. После приступа инсульта больной должен обязательно соблюдать специальную диету, поскольку следующий такой приступ вполне может закончиться летальным исходом.
Инсульт при сахарном диабете – это одно из осложнений заболевания. Как показывают многочисленные исследования опытных ученых из разных стран, инсульт чаще всего возникает именно у диабетиков. Инсульт и его последствия возникают внезапно, когда больной не в состоянии уже контролировать болезнь.
Это заболевание предусматривает соблюдение специальной диеты, прием различных медикаментов и занятия спортом, но очень часто пациенты, которые не относятся серьезно к своей патологии, нарушают эти правила, что и влечет за собой самые тяжелые последствия.
Сахарный диабет вызывает поражение кровеносных сосудов, именно с ними и связано появление инсульта. Последствия инсульта при сахарном диабете редко бывают оптимистичными. Лучше всего вообще не доводить до этого явления.
Даже не избыточная масса тела больше всего способствует приступу. Чаще всего люди, которые не бросают курение и злоупотребление алкоголем, попадают в группу риска. Кроме того, неправильное питание стоит на равных с этими факторами.
Симптомы инсульта могут быть такими:
- Сильная слабость; Онемение. Особенно опасно, если онемела одна сторона тела; Паралич – это самый опасный симптом; Полная потеря возможности нормально мыслить и разговаривать; Сильная головная боль, когда для этого нет никаких факторов; Туман перед глазами, невозможность видеть, причем это проявляется очень резко; Отсутствие глотательного рефлекса; Неспособность самостоятельно передвигаться и нарушение координации; Отсутствие сознание на короткое время.
Диета при инсульте и его лечение – это обязательные аспекты для того, чтобы не допустить ухудшения состояния здоровья.
Нужно выполнять следующие рекомендации:
- Постоянно пить больше чистой воды. Это обязательное условие, но ни в коем случае не употребляйте газировку. Холестерин – это опасное вещество. Оно может вызвать патологии в области мозга, что чревато неизлечимыми заболеваниями. Поэтому исключаем продукты с содержанием этого вещества по максимуму. Необходимо исключить употребление соли в любом виде. Ни как приправу, ни как составляющее любого блюда соль нельзя употреблять. Только если прошло достаточное количество времени после приступа, а состояние организма пошло на поправку, можно в рацион добавить немного этого продукта. Инсульт опасен нарушением нормального функционирования сердечно-сосудистой системы. Именно поэтому не забывайте в меню включать продукты, содержащие калий. Без витаминов не обходится даже здоровый человек. А диабетик, особенно перенесший инсульт, обязательно должен пополнять организм питательными веществами. Свежие овощи и фрукты – прекрасный источник витаминов. Под запретом любые продукты, которые содержат большое количество кофеина. Естественно, ни при каких обстоятельствах нельзя включать в рацион кофе. Жирные кислоты – вещества, которые нужны организму в ограниченных количествах. Рыба – это прекрасный источник Омега-3. Питание при инсульте может даваться человеку тяжело, поскольку, как уже говорилось выше, ему очень сложно глотать. Именно поэтому диета при инсульте и позволяет есть много жидких блюд. При сахарном диабете 2 типа инсульт особо опасен, поэтому рекомендуется даже напитки пить через специальную трубочку.
Рекомендации, которые затрагивают питание после инсульта, несложные, а диета, которую назначают врачи каждому пациенту индивидуально, известна под номером 10.
Инфаркт миокарда и сахарный диабет – это вполне совместимые понятия, хотя звучит это жутко. Каждый больной считает, что инфаркт при сахарном диабете может случиться с кем угодно, только не с ним, и продолжают пренебрегать указаниями доктора. На самом деле, это очень распространенный симптом.
Важно!Инфаркт миокарда при сахарном диабете возникает под влиянием избыточного количества холестерина в организме. Это связано с неправильным образом жизни. Помните, что после инфаркта при сахарном диабете очень мало шансов полностью восстановиться. Чаще всего приходится ограничивать себя очень строго, чтобы не допустить летального исхода. Гораздо проще не допустить возникновение приступа.
При сахарном диабете 2 типа инфаркт возникает гораздо чаще, чем при других формах. Это связано с тем, что такие больные чаще страдают проблемами с ожирением, неправильным и нерегулярным питанием, а также злоупотреблением курением и алкогольными напитками.
Очень важно знать, что приступ может возникнуть даже незаметно для самого пациента, в этом и состоит основное отличие инфаркта от инсульта. Диабетик может просто жить, злоупотребляя всеми рекомендациями врача, и радоваться отсутствию осложнений. А в это время в его организме будут успешно развиваться предпосылки к приступу.
Когда случится инфаркт, больной его может не заметить, и дальше жить, не ходя к доктору. А ведь приступ влечет за собой опаснейшие осложнения, которые вполне способны повлечь за собой летальный исход.
Но не всегда инфаркт при диабете незаметен. Очень часто он сопровождается слабостью и сильной головной болью, и это гораздо лучше для человека, ведь тогда ему вовремя поставят диагноз и дадут шанс на дальнейшую жизнь.
Причины возникновения инфаркта таковы:
- Наличие перенесенного инфаркта у родственника; Такая вредная привычка, как курение, не просто повышает риск возникновения приступа, она в два раза способна увеличить шансы инфаркта; Повышенное давление способствуют инфаркту, поэтому контролируйте этот показатель; Ожирение – это, в любом случае, самый плохой признак сахарного диабета, который значительно приближает как инсульт, так и инфаркт; Неправильное питание влечет за собой появление в организме избыточного количества холестерина, который, в свою очередь, способен вызвать инфаркт; Если вы употребляете большее количество жиров, чем вам рекомендовал доктор, вы также в группе риска.
Именно поэтому при сахарном диабете очень важно в точности соблюдать рекомендации врача, заниматься спортом и пить много воды. Любое отклонение от этих правил грозит инсультом или инфарктом, после которых вряд ли удастся вернуться к прежней жизни.
Питание при инфаркте также назначает доктор, поскольку оно отличается от обычного рациона пациента, болеющего диабетом, а также здорового человека.
Принципы питания после инфаркта:
- Насытите свое меню калием и магнием; Тяжелые продукты должны быть полностью исключены из рациона; Исключите полностью употребление соли. Ни в начале лечения, ни после улучшения состояния здоровья соль употреблять нельзя; Откажитесь от жареных продуктов. Существует масса более здоровых способов приготовления пищи; В отличие от обычного диабетического меню, после инфаркта запрещено пить жидкости больше, чем 1,2 л в день; Калорийность продуктов обязательно должна быть такая, чтобы вы сбросили лишний вес и больше его не набирали; Приветствуется употребление жидких блюд и нежирного филе птицы; Категорически запрещено пить кофе и крепкий чай; Все маринованное тоже нужно исключить из меню; Овощи, запеченные в духовке или вареные, под строжайшим запретом; Свежий хлеб противопоказан при инфаркте; Бобовые изделия и шоколад придется исключить.
Таким образом, меню, которое назначается после инфаркта или инсульта при сахарном диабете, намного более строгое, чем питание диабетиков, которые не допускают возникновения приступов. Поэтому отнеситесь серьезно к своему здоровью, не пренебрегайте рекомендациями доктора.
В настоящее время происходит стремительный рост заболеваемости сахарным диабетом (СД), преобладающую долю в который вносит «эпидемия» СД 2 типа. Заболеваемость СД 2 типа, на долю которого приходится до 95% всех случаев СД, стремительно и неуклонно растет во всех странах.
Внимание!Значение этой «эпидемии» драматично не только вкладом в заболеваемость, но и тесной патогенетической ассоциацией СД 2 типа с сердечно–сосудистой смертностью. Согласно последним данным, Россия занимает лидирующую позицию как по уровню смертности от инсультов, так и от сердечно–сосудистых заболеваний в целом. Инсульт является второй по частоте причиной смертности в нашей стране и наиболее частой причиной инвалидизации взрослого населения.
Относительный риск развития инсульта выше у лиц с СД 2 типа в 1,8–6 раз по сравнению с лицами без СД. В исследовании MRFIT риск смерти от инсульта среди пациентов с СД был в 2,8 раза выше по сравнению с пациентами без СД, при этом риск смерти от ишемического инсульта был выше в 3,8 раза, от субарахноидального кровоизлияния – в 1,1 раза и от внутримозгового кровоизлияния – в 1,5 раза.
Высокая частота ишемических инсультов при СД 2 типа во многом определяется его вкладом в развитие атеротромбоза, который рассматривается как один из основных механизмов развития ишемического инсульта. В то же время в подавляющем большинстве проспективных исследований не отмечено достоверных корреляционных связей между ведущим фактором риска атеросклероза – холестерином – и частотой развития инсульта.
До недавнего времени доминировало представление, что снижение уровня холестерина не имеет профилактического значения в отношении инсульта и даже может увеличить частоту геморрагического инсульта. Отсутствие связи между уровнем холестерина и риском инсульта подтвердилось и в исследовании POSCH, в котором снижение холестерина достигалось за счет хирургического вмешательства на тонком кишечнике.
Снижение уровня холестерина в этом исследовании привело к достоверному снижению сердечно–сосудистой смертности, но не уменьшило риск инсульта. В этой связи особый интерес привлекает современное представление о ведущей роли дисфункции эндотелия в развитии и прогрессировании атеросклероза при СД 2 типа.
Инсулинорезистентность и факторы сердечно–сосудистого риска встречаются значительно чаще при СД 2 типа, чем в общей выборке, что приводит к значительному повышению риска атеросклероза. Атерогенными факторами, связанными с инсулинорезистентностью, являются: дислипидемия (повышение ТГ, снижение ЛПВП), гиперинсулинемия, нарушение углеводного обмена, системная гипертензия.
Эти метаболические и гемодинамические нарушения воздействуют на важнейший барьерный орган – эндотелий, приводя к его дисфункции, дисбалансу между сосудорасширяющими, антитромботическими, противовоспалительными, антисклеротическими факторами и сосудосуживающими, пролиферативными, протромботическими и провоспалительными факторами в сторону преобладания последних.
Совет!Среди факторов риска инсулинорезистентность занимает особое место, является патогенетическим стержнем, объединяющим СД 2 типа, АГ, дислипидемию, нарушения гемостаза, провоспалительные нарушения и определяющим во многом высокий сосудистый риск, характерный для сочетания этих состояний.
Эти нарушения тесно взаимосвязаны, один процесс усугубляет другой, приводя к раннему развитию распространенного атеросклероза при СД 2 типа. Сведения о том, что атеросклероз является воспалительным заболеванием, и данные о том, что использование традиционных факторов риска позволяет оценить риск сердечно–сосудистых катастроф только в половине случаев, определили интерес к так называемым «новым» факторам риска.
Эти факторы тесно сопряжены с воспалением и дисфункцией эндотелия, дестабилизацией атеросклеротической бляшки и могут быть использованы (при накоплении убедительного количества доказательств) в качестве дополнительных маркеров при оценке как риска инсульта, так и эффективности лечебных стратегий, направленных на стабилизацию атеросклеротической бляшки и профилактику ишемического инсульта.
Наибольшие перспективы связывают с использованием маркеров воспаления (С–реактивный белок; молекулы адгезии ICAM–1, VCAM–1, E–селектин, Р–селектин; повышение количества лейкоцитов, провоспалительные цитокины), гомоцистеина, РАС, тканевого фактора, ИАП–1, тканевого активатора плазминогена, липопротеина(а).
Воспалительная концепция патогенеза атеротромбоза, а также бесспорные успехи целого ряда исследований по первичной и вторичной профилактике инсультов с использованием статинов позволили определить особое место этой группы гиполипидемических препаратов в профилактике инсультов у больных СД 2 типа.
За последнее десятилетие установлено, что статины обладают не только выраженным холестеринснижающим действием, но и оказывают дополнительные противовоспалительное и антитромботическое действия. Блокируя ГМК–КоА–редуктазу, статины модулируют продукцию ряда провоспалительных и иммунологических субстанций:
- уменьшение экспрессии адгезивных молекул (Р–селектин, VCAM, ICAM); снижение адгезии и агрегации тромбоцитов; снижение образования провоспалительных цитокинов; модулирование продукции цитокинов в центральной нервной системе; улучшение функции эндотелия (повышают NO); уменьшение процессов окисления ЛПНП; стабилизация фиброзной капсулы атеросклеротической бляшки; стабилизация липидного ядра.
До настоящего времени наиболее крупные исследования по коррекции дислипопротеинемий статинами включали небольшое количество больных и проводились в рамках вторичной профилактики ИБС, то есть у больных с установленной ИБС. К таким исследованиям относятся 4S, CARE, LIPID, в которых приняло участие 4444, 4159, 9014 человека в том числе больных СД 202, 603 и 777 соответственно.
В этих трех исследованиях статины достоверно снижали риск инсульта у пациентов с ИБС, но без предшествующих цереброваскулярных заболеваний: в исследовании 4S лечение симвастатином привело к снижению риска инсульта и ТИА (транзиторная ишемическая атака) на 28% (р=0,033).
Важно!В подгруппе из 202 больных сахарным диабетом применение симвастатина в течение 5,4 лет снизило риск коронарной смерти на 55%, острых нарушений мозгового кровообращения – на 62%, общую смертность – на 43%. В исследовании 4S впервые было продемонстрировано, что снижение ХС ЛПНП способно улучшить прогноз у больных СД 2 типа в сочетании с ИБС, а абсолютная польза снижения ЛПНП у больных СД с ИБС превышала таковую у лиц без СД.
В исследовании CARE лечение правастатином снизило риск инсульта на 32% (р=0,03); в исследовании LIP >
Одним из наиболее крупных исследований, посвященных изучению влияния аторвастатина на сердечно–сосудистый риск, в том числе и на риск инсульта у больных СД 2 типа (в рамках первичной профилактики сердечно–сосудистых осложнений и инсульта), является исследование CARDS.
Это испытание было прекращено почти за 2 года до намеченного срока в связи с очевидными преимуществами аторвастатина. В исследовании сравнены результаты лечения аторвастатином в дозе 10 мг/сут. и плацебо у больных СД 2 типа с относительно низким уровнем холестерина ЛПНП (максимальный предел включения – 4,14 ммоль/л).
У больных не было заболеваний коронарных, мозговых или периферических сосудов, но имелся по крайней мере один из следующих признаков высокого риска: гипертония, ретинопатия, альбуминурия, курение.
Первичная конечная точка CARDS была составной и включала наступление одного из следующих событий: острой смерти от коронарной болезни сердца, нефатального инфаркта миокарда, госпитализации из–за нестабильной стенокардии, коронарной реваскуляризации или инсульта, реанимации после остановки сердца.
Применение аторвастатина сопровождалось высокодостоверным уменьшением частоты возникновения первичной конечной точки на 37%, причем это уменьшение было одинаковым в подгруппах больных с исходным ХС ЛПНП выше и ниже среднего уровня 3,06 ммоль/л. Результаты в группе аторвастатина оказались достоверно лучшими в отношении таких компонентов первичной конечной точки как острые коронарные события – уменьшение риска на 36% и инсульты – уменьшение риска на 48%.
Таким образом, исследование CARDS показало, что у больных СД 2 типа даже с невысоким уровнем холестерина ЛПНП (ниже 3,06 ммоль/л) аторвастатин в дозе 10 мг/сут. безопасен и высокоэффективен в отношении снижения риска первого сердечно–сосудистого события, включая инсульт.
Внимание!Результаты исследования предполагают, что использование некоего целевого уровня ХС ЛПНП, как единственного критерия при назначении больным сахарным диабетом статинов, уже не оправдано. Принципиальным определяющим фактором следует рассматривать общий сердечно–сосудистый риск, который является высоким при СД 2 типа, эквивалентным состояниям с уже развившимся сердечно–сосудистым осложнением.
Большой интерес представляют результаты наиболее масштабного исследования HPS (Heart Protection Study). Его целью стала оценка влияния симвастатина 40 мг и антиоксидантов (600 мг витамина Е, 250 мг витамина С, 20 мг b–каротина), принимаемых ежедневно, на общую смертность, смертность от ИБС, смертность от других причин у пациентов с документированной ИБС или без ИБС, но имеющих высокий риск ее развития. В рандомизированное двойное слепое многоцентровое исследование были включены 20536 пациентов с ИБС или ее высоким риском (в том числе больные СД) в возрасте 40–80 лет. Все пациенты имели ХС>3,5 ммоль/л (>135 мг/дл).
Анализ полученных данных проводился по воздействию симвастатина на следующие показатели:
- общая смертность (от любых причин); смертность от сердечно–сосудистых заболеваний; причины случаев некоронарной смерти; нефатальный инфаркт миокарда; фатальные и нефатальные инсульты; основные сосудистые события, которые включали все инфаркты, все виды инсультов, все процедуры реваскуляризации.
У 33% больных уровень холестерина ЛПНП при включении в исследование был ниже 3,0 ммоль/л, то есть соответствовал целевому в соответствии с Европейскими рекомендациями 1998–99 гг. для первичной и вторичной профилактики ИБС. Результаты исследования Влияние на смертность и сердечно–сосудистые осложнения.
Среди получавших симвастатин достоверно снизилась общая смертность, при этом в частоте случаев смерти от несосудистых причин различий с группой плацебо не получено. Особенно значительное снижение смертности (у получавших симвастатин) произошло за счет сердечно–сосудистых причин – на 17% и коронарной смертности – на 18%.
В группе получавших симвастатин риск развития инфаркта миокарда снизился по сравнению с плацебо на 38%. Произошло выраженное снижение в группе симвастатина риска любого инсульта на 25%, при этом риск ишемического инсульта снизился на 30%. Прием симвастатина не оказал негативного влияния на частоту геморрагического инсульта (различия с группой плацебо не достоверны).
Общий риск основных сосудистых событий (инфаркт миокарда, смерть от коронарных причин, инсульт, потребность в реваскуляризациях) снизился в группе пациентов, принимавших симвастатин, на 24%. Достоверное уменьшение основных сосудистых событий, включая инсульт, в группе симвастатина произошло независимо от предшествующего анамнеза по ИБС, возраста, пола, приема других препаратов (ацетилсалициловая кислота, b–блокаторы, ингибиторы АПФ), у курящих и некурящих пациентов.
Совет!Уменьшение числа основных сосудистых событий в группе принимавших симвастатин не зависело, что показано впервые, от исходного уровня ХС ЛПНП. В группе лиц с исходно нормальным и даже целевым уровнем ХС–ЛПНП (согласно Европейским рекомендациям 1998–99 гг.) также отмечался достоверный позитивный эффект.
В выделенной подгруппе больных, принимавших симвастатин с ХС ЛПНП
Таким образом, симвастатин в дозе 40 мг, принимаемый в течение 5 лет, снижает риск сердечно–сосудистых осложнений на одну треть не только у больных с ИБС, но и в группах без ИБС, но имеющих высокий риск ее развития: у больных с цереброваскулярными заболеваниями, заболеваниями периферических артерий, сахарным диабетом.
Согласно рекомендациям Американской диабетической ассоциации 2004 года, с учетом обобщенных результатов проведенных рандомизированных исследований, целевой уровень холестерина ЛПНП для больных СД 2 типа, относящихся к категории высокого риска, эквивалентного ИБС, должен составлять