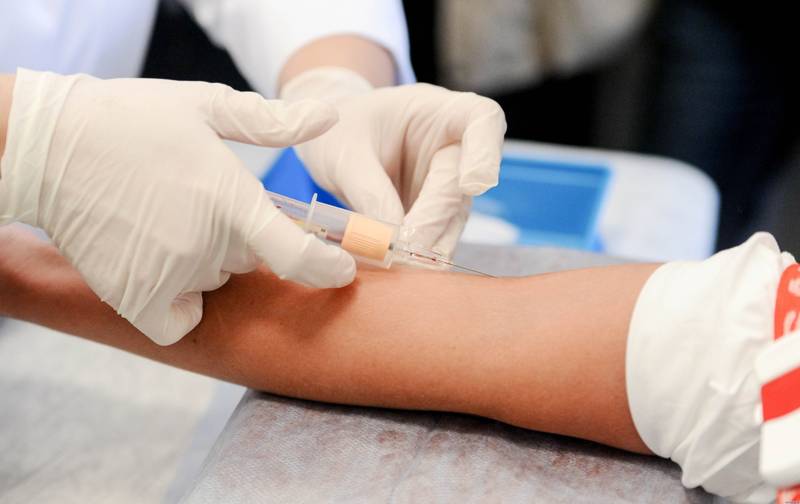
Гестационным сахарным диабетом называют нарушения метаболизма углеводов, выявленные впервые при беременности. Причины заболевания полностью еще не изучены. Сахарный диабет в период вынашивания плода может привести к выкидышам, преждевременным родам, заболеваниям новорожденных, отдаленным неблагоприятным последствиям у матери.
Диабетики должны знать! Сахар держать в норме под силу каждому, достаточно каждый день принимать по две капсулы до еды… Подробнее >>
Анализ на скрытый сахарный диабет при беременности назначают в первый раз при обращении женщины к врачу. Следующий тест проводится на 24-28-й неделе. При необходимости будущую мать обследуют дополнительно.
При беременности в организме возникает дополнительный эндокринный орган – плацента. Ее гормоны – пролактин, хорионический гонадотропин, прогестерон, кортикостероиды, эстроген – снижают восприимчивость тканей материнского организма к инсулину. Вырабатываются антитела к инсулиновым рецепторам, отмечается распад гормона в плаценте. Усиливается метаболизм кетоновых тел, а глюкоза используется для нужд плода. В качестве компенсации усиливается образование инсулина.
В норме развитие инсулинорезистентности является причиной повышения глюкозы в крови после еды. Но потребление углеводов плодом при исследовании крови натощак приводит к незначительной гипогликемии. При генетической предрасположенности к сахарному диабету инсулярный аппарат не выдерживает дополнительной нагрузки и развивается патология.
В группе риска по данному заболеванию находятся женщины:
- с избыточным весом;
- старше 30 лет;
- имеющие отягощенную наследственность;
- с неблагоприятным акушерским анамнезом;
- с нарушениями углеводного обмена, диагностированными до беременности.
Заболевание развивается на 6-7 месяце беременности. У женщин, страдавших гестационным диабетом, отмечается высокая вероятность развития клинической формы болезни спустя 10-15 лет.
Диагностику скрытого диабета у беременных во многих случаях затрудняет его бессимптомное протекание. Основным способом определения метаболических нарушений являются лабораторные тесты.
При постановке беременной на учет определяется уровень глюкозы в плазме. Для исследования берется венозная кровь. Не менее 8 часов до анализа нельзя есть. У здоровых женщин показатель составляет 3,26-4,24 ммоль/л. Сахарный диабет диагностируется при уровне глюкозы натощак свыше 5,1 ммоль/л.
Анализ на гликозилированный гемоглобин позволяет установить состояние углеводного обмена за 2 месяца. В норме уровень гликозилированного гемоглобина составляет 3-6%. Повышение показателя до 8% указывает на вероятность развития сахарного диабета, при 8-10% риск умеренный, при 10% и более – высокий.
Обязательно исследуют мочу на содержание глюкозы. 10% беременных женщин страдают глюкозурией, но она может быть связана не с гипергликемическим состоянием, а с нарушением фильтрационной способности почечных клубочков или хроническим пиелонефритом.
Если в первом триместре стандартные анализы не показали патологий углеводного обмена, следующий тест проводится в начале 6-го месяца. Определение толерантности к глюкозе не требует специальной подготовки и проводится в утренние часы. Исследование включает определение содержания углевода в крови натощак, через час после приема 75 г глюкозы, и еще через 2 часа. Пациентке нельзя курить, активно двигаться, принимать лекарства, влияющие на результат анализа.
Если при исследовании первой пробы обнаруживается гипергликемия, то следующие этапы теста не проводятся.
Определение толерантности к глюкозе противопоказано в случаях:
- острого токсикоза;
- инфекционных заболеваний;
- обострения хронического панкреатита;
- необходимости постельного режима.
Уровень глюкозы в первой пробе крови, взятой натощак, у беременной ниже, чем у небеременной женщины. После часа нагрузки уровень гликемии у беременной составляет 10-11ммоль/л, через 2 часа – 8-10 ммоль/л. Замедленное снижение концентрации глюкозы в крови в период вынашивания плода обусловлено изменением скорости всасывания в желудочно-кишечном тракте.
Если при обследовании обнаруживается сахарный диабет, женщину ставят на учет у эндокринолога.
Патологические изменения углеводного обмена у многих женщин обнаруживаются при беременности. Развитие болезни генетически детерминировано. Сахарный диабет опасен для здоровья как матери, так и ребенка. Ранняя диагностика отклонений необходима для своевременного лечения заболевания.
С момента наступления беременности в организме женщины происходят значительные изменения. Нередко девушки сталкиваются с различными нарушениями обменных процессов. Тест на скрытый сахарный диабет при беременности подразумевает проведение измерения глюкозы в крови после приема определенной дозы глюкозы.
Необходимость проведения подобного обследования в этом случае связана с рисками развития гестационного диабете. Следует заметить, что подобное обследование показано не всем женщинам в период беременности.

Беременность – особый период жизни женщины. В течение всего срока в организме женщины происходит не только развитие плода, все органы и системы сталкиваются с различными нагрузками, провоцирующими проявление изменений в их работе.
Нередко в этот период проявляются рецидивы имеющихся заболеваний. Присутствует риск развития гестационного диабета. Статистические данные подтверждают, подобное нарушение выявляют у 14% женщин.
Причина его проявлений состоит в нарушении процессов естественной выработки инсулина поджелудочной железой, интенсивность продуцирования несколько снижается, в то время как уровень гормона по мере увеличения срока гестации должен возрастать.

На фоне нарушения подобного процесса прослеживается увеличение роста показателей глюкозы. У женщины диагностируется гестационный диабет.
Тест на сахарный диабет при беременности рекомендуют проходить в следующих ситуациях:
- если женщина страдает ожирением, ИМТ свыше 30;
- проявление гестационного диабета в предыдущих беременностях;
- сахар в плазме крови превышает отметку в 5,1 ммоль/л;
- в предыдущих беременностях рождались дети с большим весом (4,5 – 5 кг);
- наличие сахарного диабета у ближайших родственников.
В случае, когда тест на диабет беременных дает положительный результат показано тщательное наблюдение за процессом развития плода и состоянием беременной женщины.
Анализ на диабет у беременных рекомендуют проводить в периодическом промежутке с 16 по 18 неделю. В исключительных случаях проведение исследования возможно до 24 недели.

Внимание! На ранних сроках беременности испытание является не информативным, так как резистентность к инсулину проявляется лишь во втором триместре.
Тест на 12 неделе беременности может быть показан женщине, имеющей высокий сахар в крови, проявляющейся в ходе биохимического испытания.
Второй этап обследования приходится на срок 24-26 недель. Высокие концентрации сахара в этом случае опасны не только для матери, но и для плода. После подтверждения подозрений женщину направляют к эндокринологу. Врач должен подобрать терапию, обеспечивающую стабилизацию состояния.
Анализ беременных на скрытый диабет требует соблюдения определенных рекомендаций:
- Важно обеспечить содержание углеводов в суточном меню в количестве не менее 150 г за 3 дня до сдачи теста.
- В последнем приеме пищи должно быть не менее 50 г углеводов.
- Накануне тестирования показано голодание в течении 8 часов, перед прохождением обследования стоит отказаться от завтрака. Не следует ограничивать прием воды.
- Важно ограничить прием витаминов и биологически активных добавок, в составе которых присутствует сахар. Принять их можно после забора крови. Такие ограничения связаны с риском проявления отклонений в данных обследования.
- Прием прогестерона также может стать причиной получения неинформативных данных, потому схему его потребления следует дополнительно обсудить со специалистом.
- Женщина должна пребывать в сидячем положении до окончания тестирования.
Следует избегать физических и эмоциональных нагрузок накануне.
Видео в этой статье ознакомит читателей с особенностями проведения исследования на разных сроках гестации.
- Забор крови, из вены обследуемой производят натощак в утренние часы. Если в этот момент подтверждаются показатели, характерные для гестационного диабета исследование прекращают.
- Тест с нагрузкой проводят при выявлении нормальных показателей в первом этапе. Нагрузка подразумевает прием 75 г порошка глюкозы, растворенных в 250 мл теплой воды. Получившийся состав важно принять в течение 5 минут. Состав, под названием глюкозотолерантный тест (на фото) реализуется в аптеке, цена его доступна. Инструкция по применению разъясняет правила приема.
- Забор крови проводят через 1 и 2 часа. Если результат второго забора подтверждает факт развития гестационного диабета, третий забор не проводят.

| Расшифровка полученных данных | |||
| Этап обследования | Норма (ммоль/л) | Гестационный диабет (ммоль/л) | Манифестный диабет (ммоль/л) |
| Натощак | Не выше 5,1 | 5,1 – 6,9 | Более 7,0 |
| 2-й забор | До 10,0 | Свыше 10,0 | 10,0 – 11,0 |
| 3-й забор | До 8,5 | 8,5 – 11,0 | Более 11,1 |
Важно! При выявлении показателя 7,0 в после исследования крови, полученной при заболе натощак ставится диагноз сахарный диабет. Проведение тестирования с нагрузкой запрещено.
Нужно учитывать некоторые нюансы, способные существенно исказить результаты обследования:
- информативные данные можно получить только в результате исследования венозной крови пациента;
- при получении сомнительных результатов или при наличии сомнений в четком соблюдении алгоритма обследование нужно повторить спустя 2 недели;
- испытания повторяют после родов.
В качестве искажающих факторов могут выступать:
- физические нагрузки (перемещения);
- курение в день исследования;
- наличие системных заболеваний;
- течение ОРВИ или гриппа;
- недостаток микроэлементов;
- фактор стресса;
- прием лекарственных средств, в составе которых присутствует сахар.
Расшифровку данных исследования должен проводить гинеколог или эндокринолог.
В некоторых случаях проведение испытания строго противопоказано:
- выраженный токсикоз в первом триместре беременности;
- заболевания ЖКТ;
- перенесенные полостные операции;
- инфекционно-воспалительные процессы;
- болезнь Крона;
- поздние сроки беременности.
При наличии перечисленных проблем оральный глюкозотолерантный тест не проводят. Присутствует необходимость в определении другого метода диагностики.
Анализ на скрытый диабет при беременности желают сдавать не все девушки. Связано это с тем, что оральный тест требует некоторых ограничений, например, пребывания в медицинском учреждении в течение 3 часов.
Важно! Решение об отказе от проведения исследования стоит обсуждать с гинекологом. В случае если женщина не принадлежит к группам риска, отказ возможен.
Тем не менее, отказ от обследования обоснован не всегда и не следует игнорировать возможные риски. Стоит заметить, что девушки, столкнувшиеся с гестационным диабетом, нередко после родов сталкиваются с сахарным диабетом 2 типа, развитие которого при своевременном вмешательстве можно было предотвратить.
Наталья, 28 лет, пгт. Железнодорожный
Добрый день, подскажите пожалуйста можно ли при гестационном диабете принимать заменитель сахара милфорд? Не наврежу ли я его приемом ребенку? Спасибо.
Добрый день, Наталья. Прием сахарозаменителей, в том числе милфорд крайне нежелателен в период беременности. Уделите внимание определению правильного рациона и регулярно контролируйте показатели сахара в крови. Не забывайте о необходимости посещения эндокринолога.
Здравствуйте! Срок беременности у меня 8 недель. Гинеколог на основании результатов обследования при первичном обращении поставил мне диагноз гестационный диабет и порекомендовал приобрести глюкометр для постоянного наблюдения. Сахар из вены натощак был 5,4 ммоль/л. При замерах глюкометром сейчас получаю следующие результаты: натощак – 4,8 ммоль/л, через 2 часа после еды 5,9. Стоит ли мне бояться? есть ли риск развития сахарного диабета 2 типа после родов? В семье диабетиков нет.
Добрый день, Марина. Не волнуйтесь, гестационный диабет это совсем не диабет 2 типа. Такая проблема может пройти самостоятельно после родов, когда гормональный фон стабилизируется, потому не следует искать связей с родственниками, то, что в роду не было диабетиков, никогда не исключает риск развития болезни.
Рекомендую уделять внимание тщательному контролю показателей сахара в крови при помощи глюкометра. Обсудите предполагаемое суточное меню с диетологом и соблюдайте его, это позволит снизить риски, которые могут отразиться на процессах развития плода.
До недавнего времени женщинам с СД врачи советовали избегать беременности, так как нередко беременность при таком заболевании заканчивалась самопроизвольным абортом, внутриутробной смертью плода, рождением нежизнеспособного ребенка или малыша с диабетической фетопатией (различными отклонениями в росте, развитии и функциональном состоянии плода). Все это было связано с декомпенсацией СД как до, так и во время беременности, отсутствием осведомленности женщин о своем заболевании.
Из-за отсутствия средств самоконтроля и необходимого медицинского оборудования беременным с СД не оказывалась своевременная медицинская помощь, и беременность у них часто заканчивалась неудачно, значительно снижая при этом продолжительность жизни матери.
Исследования доказали, что рождению здорового ребенка мешает именно повышенный сахар крови, а не наличие диабета у матери. Следовательно, чтобы добиться благополучного исхода беременности, женщинам с СД необходимо максимально приблизить уровень гликемии к нормальному. Современные средства самоконтроля и введения инсулина, практически повсеместное развитие школ для пациентов позволяют сделать это.
А новейшие аппараты для наблюдения за плодом на протяжении всей беременности дают возможность отслеживать все изменения, происходящие с плодом, и поэтому сегодня женщина с диабетом может родить практически здорового ребенка, рискуя не больше, чем любая другая женщина без нарушений углеводного обмена.
По данным медицинской статистики, заболевание у представительниц прекрасного пола в возрасте от 16 до 40 лет, встречается всего у 1%. Опасность кроется в том, что первые ее проявления могут стать заметны во время вынашивания ребенка. Поэтому врачи рекомендуют делать при беременности тест на скрытый сахарный диабет. Он поможет выявить патологию. Отмечается, что диагноз подтверждается примерно у 5% женщин.
Даже если пациентка уверена, что у нее нет заболевания, гинеколог ведущий беременность может выписать направление на прохождение анализа. Это необходимо для подтверждения, или опровержения подозрений врача. Если не проконтролировать показатели глюкозы, то высока вероятность, что у женщины родится ребенок с патологией.
Анализ назначается в таких случаях:
- женщина высказывает жалобы на чувство постоянной жажды;
- даже после употребления жидкости во рту остается ощущение сухости;
- учащается процесс мочеиспускания;
- происходит стремительная потеря веса;
- по генетической линии был диагностированный сахарный диабет;
- высока вероятность, что пациентка вынашивает крупный плод;
- в предыдущих родах на свет появился ребенок, весом более 4,5 кг;
- лабораторные исследования крови и мочи показали в составе биологического материала сахар;
- предыдущая беременность проходила в сопровождении диабета;
- присутствует быстрая утомляемость.
Существует широкий ряд медицинских противопоказаний, при которых женщинам не назначается анализ на сахар.
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
Среди них выделяют следующее:
- состояние беременной классифицировано как тяжелое;
- в организме обнаружен процесс воспалительного характера;
- имеются послеоперационные осложнения в виде непроходимости пище в желудок;
- диагностированы хронические патологии ЖКТ воспалительного характера;
- есть необходимость в оперативном вмешательстве для лечения острых процессов;
- патологии эндокринной системы, при которых повышается уровень гликемии;
- опухоли доброкачественного характера;
- повышенная функция щитовидной железы;
- увеличение показателей глюкозы, обусловленное приемом медикаментов;
- проводится лечение глаукомы и выполняется прием соответствующих препаратов;
- дисфункция печени.
Первый этап диагностики проводится натощак, для осуществления процедуры необходимо, чтобы время между последним приемом пищи и сдачей крови составляло не менее 8 часов. Предполагается, что за это время уровень глюкозы в крови должен стабилизироваться, даже если было употреблено в пищу много сладкого. Для нормального состояния глюкоза должна занимать не более чем 100 мг/дл. Диагностирование сахарного диабета предполагает уровень глюкозы более 126 мг/дл. Соответственно, все пограничные значения от 100 до 125 мг/дл свидетельствуют о наличии скрытого диабета. Но одного такого теста недостаточно, поэтому проводят еще один анализ крови. Перед этим необходимо выпить 1 стакан воды с добавлением большого количества глюкозы, и через 2 часа можно проводить глюкозотолерантный тест. В данном случае нормой и отсутствием преддиабета будут значения меньше 140 мг/дл. Скрытый диабет диагностируется при уровне глюкозы от 140 до 200 мг/дл.
В период вынашивания ребенка женщина с особым вниманием относится к своему здоровью. Любые дополнительные обследования могут вызвать волнение. Чтобы этого избежать, необходимо ознакомиться: как сдавать кровь на сахар с глюкозой, что нужно для подготовки, и каковы правила сдачи при беременности.
Гестационный сахарный диабет (ГСД) — это повышенное содержание сахара в крови, которое было впервые выявлено во время беременности. Нормы не соответствуют критериям, предложенным для выявления манифестации классической формы заболевания.
Диабет беременных обычно полностью пропадает, в течение нескольких недель или месяцев после родов. В эндокринологии данное состояние изучается подробно, поскольку подтверждено, что женщины, которые перенесли ГСД могут заболеть сахарным диабетом второго типа в будущем.
Согласно имеющимся статистическим данным, процент встречаемости данного состояния отличается в разных странах от 1 до 14%. В России и странах СНГ осложняется беременность в 6% случаев.
Серьезность этой проблемы объясняется повышением частоты проблем у женщин в положении. В 25% случаев появляется угроза прерывания беременности. Часто самостоятельное родоразрешение при ГСД противопоказано. Приказ о ведении состояния четко регулирует осложнения беременности, при которых требуется кесарево сечение.

Наблюдение
Скрытая форма течения ГСД встречается достаточно часто. Данное состояние сложно диагностировать. Любая форма диабета тщательно контролируется государством. Во многих медицинских учреждениях создаются специализированные школы, которые обучают больных сахарным диабетом, как правильно пользоваться инсулином и контролировать свою диету. Отказ от соблюдения правил питания может привести к серьезным осложнениями. Этому уделяется особое внимание.
Если классические формы сахарного диабета в международной классификации болезней расположились под кодами Е10 (СД первого типа) и Е11 (СД второго типа), то ГСД при беременности носит код О24.
В подгруппу О24 входят следующие состояния.
- Существовавший ранее инсулинозависимый СД (О24.0).
- Существовавший ранее инсулиннезависимый СД (О24.1).
- Диабет на фоне недостаточного питания (О24.2).
- Неуточненный СД, существовавший ранее (О24.3).
- СД, возникший непосредственно во время текущей беременности (О24.4).
- Неуточненный СД (О24.9).
Данная классификация используется только при ведении беременных женщин. Если диабет имелся до беременности, на время вынашивания плода его код меняется на О24.0 или О24.1. Сохраняется таковым на время всего положения.
Чтобы обнаружить заболевание на ранних стадиях есть список проявлений, характерных для гестационного диабета.
Так, во время беременности женщина, даже на ранних стадиях будет предъявлять следующие жалобы:
- слабость;
- сухость во рту;
- постоянная жажда;
- учащенное мочеиспускание;
- кожный зуд;
- головная боль.
Ощущения напрямую зависят от уровня сахара в крови. Длительное течение заболевания может осложняться другими состояниями, что приводит к изменению клинической картины. Тяжелое течение может сопровождаться потерей сознания.
При подозрении, лучше обратиться к врачу
Этиология заболевания, как и патогенез формирования изучены недостаточно, чтобы говорить о точной причине формирования ГСД. Существует несколько теорий развития данного состояния, однако больший процент специалистов говорят о наличии у таких женщин предрасположенности к инсулинорезистентности.
Согласно рекомендациям ВОЗ от 1999 года сюда входят женщины, у которых имеются следующие факторы:
- возраст старше 30 лет;
- принадлежность к азиатскому или латиноамериканскому этносу;
- наличие у родителей диагностированного СД 2 типа;
- ожирение;
- отягощенный акушерский анамнез (крупный плод, выкидыши, преждевременные роды);
- глюкозурия во время прошлой беременности.
В зависимости от того, сколько факторов риска присутствует у женщины, ее могут отнести в 3 группы, расположенные по степеням риска.
- Низкая степень. Выставляется если факторы риска отсутствуют.
- Средняя. 1 или 2 фактора риска.
- Высокая. Более 2 факторов риска.
Важно понимать, что даже высокая группа не указывает, что у пациентки обязательно будет сахарный диабет во время беременности. Это необходимо, чтобы при выявлении факторов за женщиной осуществлялся дополнительный контроль.
В больнице с лёгкостью определят диагноз
Понять, как врачи выявляют ГСД — не сложно. Как и диагностика любого другого заболевания все начинается со сбора анамнеза. Оцениваются критерии, а также симптомы, характерные для заболевания.
После этого проводится физикальное обследование. Важный момент на этом этапе — измерение массы тела. При первом посещении врача по поводу беременности, должен быть составлена кривая предельно допустимого набора веса. Определение избытка массы позволит сказать о степени риска для плода.
Для точной диагностики заболевания используется лабораторный метод.
Так, для постановки диагноза ГСД и определения степени тяжести заболевания, назначаются следующие анализы:
- общий анализ мочи;
- биохимический анализ крови с определением холестерина, липидного профиля, креатинина;
- коагулограмма;
- определение скорости клубочковой фильтрации;
- подсчет гликемического профиля.
Определение состояния плода и матери проводят следующими обследованиями:
- суточное мониторирование артериального давления;
- УЗИ плода;
- доплерометрия;
- кардиомониторное наблюдение за будущим ребенком.
Для постановки диагноза и определения лечебной методики проводят тщательное обследование беременной женщины и плода. Только так специалист сможет правильно оценить ситуацию.
Проведение УЗИ плода необходимо, чтобы определить наличие признаков диабетической фетопатии, к которым относят:
- крупный плод;
- двухконтурная головка;
- утолщение подкожно-жировой клетчатки;
- увеличение печени и селезенки.
В целом, УЗИ необходимо исключительно для оценки состояния плода и не влияет на постановку диагноза.
Общий анализ мочи при сахарном диабете назначается с целью оценки ряда показателей. Больший интерес представляют кетоновые тела, которые появляются в моче при обострении заболевания. В норме должны отсутствовать.
Основной метод обследования — подсчет уровня глюкозы крови. Анализы при ГСД можно разделить на 2 основных этапа.
- Первое обследование крови на сахар проводится при обращении беременной на сроке до 24 недель. Может определяться натощак, так и вне зависимости от давности трапезы. Возможно назначение исследования на определение гликозилированного гемоглобина.
- Второй этап обследований назначается только в том случае, если при первом были выявлены отклонения от нормы. Врач отправляет беременную женщину на глюкозотолерантный тест. Данный утренний тест позволяет четко выявить нарушение углеводного обмена.
Глюкозотолерантный тест имеет ряд противопоказаний.
Так, его не допускается проводить в следующих ситуациях:
- токсикоз, сопровождающийся тошнотой или рвотой;
- если больная находится на лечении с постельным режимом;
- обострение хронических патологий, в частности панкреатита;
- острые инфекционные заболевания.
Нескольких анализов вполне достаточно, чтобы поставить правильный диагноз и контролировать эффективность назначенного лечения. Самое главное — не пропускать профилактические осмотры и сдавать анализы, которые назначает специалист.
Если говорить о нормальных анализах, то можно составить простую таблицу, которая сообщит об отсутствии ГСД или о выраженном эффекте от терапевтических мероприятий. Необходимо учитывать несколько параметров, таких как наличие кетонов в моче, уровень гликозилированного гемоглобина, а также обычные показатели глюкометра.
| Показатель | Норма |
| Кетоновые тела в общем анализе мочи | Отсутствуют |
| Глюкоза натощак, перед едой, а также перед сном | ниже 5,2 ммоль/л |
| Спустя час после приема пищи | не более 7,0 ммоль/л |
| Гипогликемия | Отсуствует |

Осторожно!
Если имеются отклонения от показателей, следует говорить о возможном наличии ГСД. Для оценки уровня глюкозы в крови не нужно постоянно ходить к врачу для сдачи анализов. Можно использовать показатели глюкометра — специального прибора, необходимого для быстрого определения уровня сахара.
Гликозилированный или гликированный гемоглобин, в норме не должен быть меньше 6,5%. При снижении данного параметра повышается вероятность развития гестационного диабета.
Ошибочный диагноз может быть выставлен только при неправильно собранных анализах.
Данную патологию можно перепутать с другими заболеваниями:
- несахарный диабет;
- синдром Иценко-Кушинга;
- выраженный панкреатит, сопровождающийся повреждением островков Лангерганса.
Постановка диагноза сахарного диабета не должна составлять никакого труда для специалиста после проведения всех необходимых исследований. Главное — своевременно сообщать врачу о появлении специфических жалоб.
Терапия требует терпения и осторожности
Терапия диабета гестационного типа должна быть направлена на снижение уровня сахара в крови. Необходимо соблюдать диету. Питание точно такое же, как и при сахарном диабете 2 типа. Цель такого меню, помимо нормализации глюкозы в крови, не допустить прибавку в весе более чем на 10 кг за период беременности.
Если диетотерапия не помогла и уровень сахара не удалось снизить, женщину начинают лечить инсулином. Правильная дозировка позволяет удерживать глюкозу в крови в нужных границах. Инсулин нужно принимать не перорально. Его назначают в виде инъекций.
Если в домашних условиях не удается снизить уровень глюкозы в крови, больную немедленно госпитализируют в больницу. Дальнейшее лечение будет проводиться в стационаре под наблюдением специалистов. В некоторых случаях лежать придется долго, пока не удастся нормализовать все показатели.
Последний этап лечения — дородовая подготовка. Врачи должны выбрать метод родоразрешения и сроки. Не всегда получается дождаться 39-40 недели. Часто, если имеются показания, родоразрешение стимулируется на ранних сроках. После родов обычно отмечается нормализация уровня глюкозы и исчезновение всех симптомов.
Назначается доктором не во всех случаях. Причина ее применения — отсутствие эффекта от диетотерапии за время первых 2 недель от начала лечебных мероприятий. Также, если при УЗИ выявляет крупный плод на фоне ГСД — начинают ввод инсулина.
Это не вылечивает ГСД, но необходимо для поддержания сахара на нормальных значениях. Чтобы подтвердить необходимость инсулинотерапии, врач назначает лабораторные обследования.
В норме показатели должны быть следующими:
- уровень глюкозы натощак не должен превышать 5,5 ммоль, а если проводить анализ после еды, то 7,8 ммоль/л;
- гликозилированный гемоглобин 6,5% или более.
После выписки прием инсулина прекращается, но требуется, чтобы контроль уровня сахара проводился несколько раз в течение 6 недель после выписки.
При ГСД есть некоторые особенности, которые отличают подбор терапии, в отличие от классических форм диабета.
- По мере увеличения плаценты, дозировка инсулина должна повышаться, поскольку в нем возрастает потребность.
- Разрешается использовать только человеческую генноинженерную форму инсулина.
- Инсулинотерапия должна быть интенсивной.
- Если не удается откорректировать показатели сахара инсулинотерапией в домашних условиях, женщину необходимо немедленно госпитализировать в стационар.
- При выборе дозировки нужно учитывать не только вес беременной, но и срок, на котором она находится.
Правильно назначенная инсулинотерапия позволяет избежать ряда осложнений во время беременности и снижает риск возникновения СД 2 типа после родов.
Это серьезный препарат, который помогает при диабете. Некоторые мамы считают, что его принимать не обязательно. Лучше слушать врача, и если был назначен инсулин, то начать его принимать.
Противники инсулинотерапии зачастую не приводят никаких аргументов в защиту своего мнения. Они говорят, что инсулин наносит вред матери и ребенку. Это не имеет под собой никакой доказательной базы.
Напротив, инсулинотерапия при ГСД, помогает снизить риск развития серьезных осложнений для плода и мамы. Специалисты стараются максимально отдалить прием инсулина, поскольку при ГСД “золотым стандартом” считается диетотерапия. Поэтому его назначают, если состояние вредит организму и не поддается лечению коррекцией питания.
Легкая зарядка станет профилактикой
Диетотерапия — один из основных методов лечения состояния. Потеря и набор веса — показатели на которые врач обратит внимание, изучая эффективность первичного лечения. Если после начала диеты женщине удалось значительно прибавить вес, вероятно она часто ее нарушала, поэтому придется перейти на инсулинотерапию.
При ГСД нельзя есть следующие продукты:
- конфеты, шоколад, мед и иные сладости;
- острые блюда, а также те, которые содержать большое количество пряностей;
- свиной и бараний жир;
- алкоголь;
- изюм и виноград.
Современные эндокринологи рекомендуют, чтобы в диете присутствовали морепродукты. Допускается кушать креветки или рыбу нежирных сортов. В рацион можно смело включить любые продукты с низким гликемическим индексом. Из фруктов выделяют плоды помело. Он содержит много витаминов и минеральных веществ, а также не запрещен при ГСД.
Во время перекусов можно пить натуральный питьевой йогурт. На завтраки рекомендуется есть каши. К примеру, овсянку. В целом список разрешенных продуктов большой. Главное — считать хлебные единицы и не нарушать питание. Такая диетотерапия позволяет разгрузить организм и снизить проявление заболевания и лишний вес. Это избавляет от одного из основных факторов риска при ГСД.
На фоне этого состояния существует повышенный риск респираторных инфекций.
Из особенностей терапии простуды запрещено применение сиропов и спиртовых растворов. В остальном лечение проводится в том же режиме, что и при обычном респираторном заболевании.
Можно подержать специальную диету при обнаружении каких-то нарушений
Сроки всегда определяется индивидуально и зависит от ряда показателей. Не обязательно, что роды будут проводиться на той неделе, на которой было подсчитано в консультации.
Иногда рекомендуется стимуляция.
Причинами являются следующие осложнения:
- преэклампсия;
- ухудшение кровообращения плода;
- вес плода более 3900 г на 38 неделе.
В этом случае роды необходимо индуцировать. Оптимальный метод – самостоятельный позыв. Кесарево сечение проводится исключительно по сторонним показаниям, не имеющим отношения к ГСД. Рожать самостоятельно рекомендуется для исключения осложнений. Лечение инсулином продолжается и в родовый период под контролем уровня сахара, не допуская гипогликемии.
Естественные роды — оптимальный вариант для женщин, страдающих от гестационного сахарного диабета.
Выделяют следующие этапы, которые проходит каждая женщина, перенесшая во время беременности ГСД:
- Определение уровня сахара в крови через 2 месяца после родов. Если углеводный обмен нарушен, рекомендуется консультация эндокринолога.
- Если в анализе нормальные значения — следует обследоваться раз в несколько лет в будущем. Это необходимо, поскольку у женщин, которые перенесли ГСД, повышенный риск развития сахарного диабета 2 типа.
- Использование методов контрацепции в следующие 2 года после родов.
Рекомендации специалистов говорят о необходимости тщательно планировать каждую последующую беременность. В качестве контрацептивов лучше использовать КОКи, либо спирали.
- поддерживать хорошую форму;
- не допускать превышение индекса массы тела;
- исключить вредные привычки;
- соблюдать диету, богатую витаминами и минеральными веществами.
Соблюдение этих простых правил позволяет снизить риск появления ГСД при следующих родах. Прохождение рутинных методов обследования дает возможность выявить заболевание на ранних стадиях формирования.
Нужно сдавать на 24-ой и 28-ой неделе
В большинстве случаев состояние пройдет бесследно через некоторое время. Врачи снимут женщину с наблюдения не сразу. Это связано с повышенным риском формирования СД 2 типа у женщин, которые перенесли ГСД.
Если во время беременности были назначены препараты для снижения уровня сахара, их отмена проводится под контролем врача и после сдачи анализов. Самостоятельное прекращение приема не допускается даже после исчезновения всех симптомов.
Гестационный диабет опасен, поскольку влияет на беременную женщину и плод.
Для мамы характерны следующие осложнения:
- прогрессирование сосудистых патологий;
- выраженные биохимические сдвиги;
- фетоплацентарная недостаточность;
- обострение хронических соматических заболеваний;
- выкидыш;
- отслойка плаценты;
- повышения риска преждевременных родов.
Практически все новорожденные, мама которых страдала ГСД, рождаются в условиях хронической гипоксии.
Для будущего ребенка могут быть характерны следующие осложнения:
- макросомия (крупный плод);
- повышенный риск родовых травм;
- асфиксия;
- врожденные пороки сердца;
- патологическая желтуха;
- респираторный дистресс синдром.
Каждое осложнение несет большую опасность для жизни таких детей. Их обилие объясняется тем, что сахарный диабет — системное заболевание и влияет на все органы. Большинство осложнений, которые отмечаются у ребенка можно объединить под диабетической фетопатией.
Это синдром малыша, который был рожден от матери больной ГСД.
Существует два вида данного состояния.
- Эмбриофетопатия. Данный тип, помимо изменения внешнего вида ребенка, также сопровождается врожденными пороками. Грозит летальным исходом.
- Фетопатия. Пороки не возникают, присутствуют исключительно внешние изменения.
Чаще встречается классическая фетопатия без врожденных пороков. Согласно статистике данная форма характерна для 73% детей. Оба этих состояния очень серьезны и требуют тщательного лечения. Нужна коррекция сахара, а при наличии пороков сердца — хирургическое вмешательство.

Мнение эксперта
Боровикова Ольга
Иностранные и отечественные специалисты приходят к единому мнению — гестационный диабет — временное состояние. Его возникновение связано с изменениями в женском организме в период беременности. Именно поэтому он проходит после родов.

Отзыв эксперта
Боровикова Ольга
Гестационный сахарный диабет — серьезная патология, требующая тщательного контроля. Зачастую, беременная не обращает внимания на жажду, учащенное мочеиспускание и головные боли, списывая все это на проявления гестоза. Если она еще и пропускает осмотры и не сдает анализы, существует большой риск запустить заболевание, что приведет к серьезным осложнениям. Лечить ГСД не сложно, однако он требует большой ответственности от пациента.
На 21 неделе беременности поставили диагноз — ГСД. Обнаружили случайно, когда врач назначил прохождение общего анализа крови. Там выявили значительное повышение сахара. Что-то около 9. Никаких проявлений не заметила. Врач сказал, что волноваться не стоит, нужно лишь соблюдать диету. Скоро уже рожать, гинеколог сказал, что кесарить не будут. Заболевание меня никак не беспокоило.
Прошлая беременность прошла с ГСД. Ничего страшного не было, резко начала набирать вес, и врач отправила меня на анализы. Обнаружили повышение сахара. Диета не помогла, колола себе инсулин весь второй триместр. Потом сказали, что можно прекратить, анализы в норме. Рожала сама. Сейчас раз в 3 месяца сдаю анализ крови на сахар и посещаю эндокринолога.
Краснопольский В.И., Петрухин В.А., Бурумкулова Ф.Ф. (2010). «Гестационный сахарный диабет — новый взгляд на старую проблему». «Акушерство и гинекология».
Трусова Н.В., Аметов А.С., Мурашко Л.Е., Казей Н.С. (1998). «Гестационный сахарный диабет: факторы риска, показатели гормонального баланса и липидного обмена». «Русский медицинский журнал».
Серебренникова К.Г., Шешко Е.Л., Михайлова Н.А., и др. (2001). «Оптимизация акушерской помощи беременным с гестационным сахарным диабетом и группы риска». Материалы III Российского форума «Мать дитя».
Об авторе: Боровикова Ольга
гинеколог, врач УЗИ, генетик
Окончила Кубанский государственный медицинский университет, интернатуру по специальности «Генетика».

Гестационный сахарный диабет при беременности, чем опасен, какие показатели и признаки у беременных женщин, диета и меню, последствия для ребенка, анализ на скрытый сахар в крови – тема этой статьи.
Материал будет полезен любой женщине фертильного возраста, которая имеет факторы риска и наследственность по заболеванию сладким недугом.
Гестационный или гестозный диабет — это заболевание повышение уровня сахара в крови, которое возникло во время беременности на любом сроке. Многие путают название и называют его дистанционным. До беременности женщина была совершенно здорова и не подавали признаки болезни. Еще это заболевание называют «сахарным диабетом беременных».
Как правило возникает этот вид диабета во второй половине гестации, когда женщина находится на приличном сроке. После родоразрешения гестационный диабет может исчезнуть, а может перерасти в манифестный диабет 1 или 2 типа.
Однако есть исследования, которые показывают тесную связь между диабетом во время беременности и диабетом 2 типа в будущем, в более зрелом возрасте. Другими словами, если женщина в молодом возрасте перенесла гестационный диабет, то в зрелом возрасте у нее больший риск возникновения диабета 2 типа, если будут факторы риска в виде ожирения, нерационального питания и прочих.
Заболеваемость этим видом диабета составляет около 2,5 — 3,0 %. Этому способствуют определенные факторы риска, которые я перечисляю ниже:
- избыточная масса тела и ожирение
- возраст старше 30 лет
- наследственность по диабету
- крупный ребенок после предыдущей беременности
- обнаружение глюкозы в моче в прошлую беременность
- гестационный диабет в прошлом
- синдром поликистозных яичников (СПКЯ)
к содержанию
Диабет — это всегда патология и он не может никак не влиять на течение беременности и здоровье плода. Но при хорошей компенсации удается благополучно выносить и родить здорового малыша. Что нужно для хорошей компенсации расскажу ниже, а сейчас перечислю, что может ожидать будущую мать.
- высокий риск смерти плода внутриутробно или в первую неделю жизни после родов
- рождение ребенка с пороками развития
- высокий риск различных заболеваний родившегося ребенка в первый месяц жизни (например, инфекции)
- рождение крупного плода и риск осложнений с этим связанных (травмы черепа и конечностей ребенка, разрывы матери во время родов и прочее)
- риск развития диабета у ребенка в будущем
- поздние осложнения беременности (эклампсия и преэклампсия, артериальная гипертензия, отечный синдром)
- многоводие
- внутриутробная инфекция
к содержанию
Довольно часто повышение уровня глюкозы протекает бессимптомно, а если и имеются какие-то признаки, то обычно списывают на саму беременность. Симптомы гестационного диабета ничем не отличаются от признаков любого другого типа диабета. Тяжесть этих проявлений зависит от уровня сахара в крови.
- сухость во рту
- частое мочеиспускание
- кожный зуд и зуд промежности
- молочница
- быстрая прибавка в весе
- общая слабость и сонливость
Как вы видите, что проявления часто бывают проявлением самой беременности и поэтому каждая женщина регулярно сдает анализы крови и мочи, для ранней диагностики углеводного нарушения.
Как я уже рассказывала в статье «Причины повышения сахара в крови у беременной», чтобы поставить диагноз «Гестационный диабет» нужно проведение специального анализа — перорального глюкозо-толерантного теста. По результатам этого теста можно точно выставить диагноз и выбрать правильную тактику ведения.
Там же я говорила, что во время беременности может возникать не только гестационный диабет, который вызван непосредственно состоянием беременности, но и манифестный сахарный диабет, который вызван другими причинами, а беременность только спровоцировала его развитие.
Разница между этими видами в том, что гестационный протекает более вяло и проходит после родов, а при манифестном диабете показатели гликемии выше, выраженная клиника и он остается навсегда и не исчезает с родами.
Ниже вы видите таблицу, в которой отображены диагностические показатели для гестационного диабета. Все что превышает эти показатели говорит о манифестном сахарном диабете 1 или 2 типа. Кликните, чтобы сделать крупнее.
Итак, вы видите, что диагноз «Гестационный сахарный диабет (ГСД)» выставляется, когда сахар натощак выше 5,1 ммоль/л, но меньше 7,0 ммоль/л.
После теста с глюкозой через 1 час глюкоза крови не должна превышать 10,0 ммоль/л, а через 2 часа — не более 8,5 ммоль/л.
Какие же нормальные показатели для беременной женщины я говорила в статье «Норма сахара в крови у беременных женщин». Рекомендую прочитать.
Тест проводят на 24-26 неделе гестации. Прежде всего нужно выждать 10-12 часовой период голода и хорошо выспаться накануне. Не курить. Для процедуры понадобится порошок глюкозы 75 грамм и теплая вода 200 мл.
Далее следуйте инструкции:
- Сначала сдается сахар крови натощак
- После этого порошок глюкозы растворяем в принесенной воде и выпиваем.
- Усаживаемся в кресло или на кушетку в приемной лаборатории, никуда не уходим.
- Через 1 и 2 часа вновь сдаем кровь из вены.
- После третьего забора вы можете быть свободны.
к содержанию
В ряде случаев питание и соблюдение диеты уже является мощным инструментов в лечении гестационного диабета. При беременности все таблетированные лекарственные средства противопоказаны, поэтому единственным средством для снижения сахара крови, помимо диеты, являются инъекции инсулина.
Но в большинстве случаев удается обойтись без него, лишь правильно наладив питание, составив рациональное меню, а также увеличив посильные физические нагрузки в виде ходьбы, например.
Лишь у единиц назначается инсулин и только в двух случаях:
- недостижение целевых значений гликемии в течении 1-2 недель только с помощью диеты
- наличие признаков страдания плода по данным УЗИ
Ведение беременности с гестационным диабетом ничем не отличается от ведения беременности и родов у женщин-диабетиков. Я не стану здесь повторятся, вы это можете легко узнать, прочитав статью «Можно ли беременеть при сахарном диабете?».
Если для нормализации сахара в крови у небеременной женщины эффективным методом будет низкоуглеводная диета, то для беременной женщины этот способ не подходит.
Полностью лишать себя углеводов такая женщина не должна, поскольку это приведет к образованию кетоновых тел, которые могут негативно влиять на развитие плода. Но кое-какие ограничения все же имеются. Эти ограничения наложены на углеводы с высоким гликемическим индексом, а именно любые сладости, хлеб и мучное, картошка, хлопья, сладкие фрукты (банан, хурма, виноград).
Разрешаются любые виды мяса и рыбы, любые овощи, кроме картошки, цельные крупы, сезонные местные фрукты и ягоды, орехи, грибы, зелень. Соблюдайте следующее соотношение белков/жиров/углеводов. Важно получать качественные белки и полезные жиры, как растительного, так и животного в равных соотношениях.
- белки 30 — 25 %
- жиры 30 %
- углеводы 40 — 45 %
Различные сайты по кулинарии предлагают множество рецептов и меню, поэтому я не стану расписывать дополнительно. Кроме этого, не всегда можно удовлетворить вкусы многотысячной аудитории читателей блога.
Как узнать, что вы все делаете правильно? В этом вам поможет частый мониторинг глюкозы крови. Обязательно смотрите сахар крови перед каждым приемом пищи, а также через 1 час после еды, через 2 часа можно не смотреть. Если потребуется, то придется смотреть сахар ночью в 2-3 часа.
- сахар натощак должен быть менее 5,1 ммоль/л
- через 1 час после еды должен не превышать уровень 7,0 ммоль/л
- перед отходом ко сну и ночью сахар должен быть не более 5,1 ммоль/л
- уровень гликированного гемоглобина не должен быть более 6,0 %
к содержанию
Если женщина получала инсулинотерапию, то сразу после родов этот инсулин отменяется. В течение первых трех суток ведется мониторинг глюкозы крови, чтобы выявить нарушение углеводного обмена. Если сахар в норме, то можно быть спокойным.
Все женщины перенесшие ГСД подлежат наблюдению, потому что являются группой повышенного риска повторного ГСД или развития диабета 2 типа в будущем.
- через 6-12 недель проводится повторный тест с глюкозой, только уже в классическом его варианте (сахар смотрят только натощак и через 2 часа после нагрузки)
- рекомендовано придерживаться низкогулеводного питания (но не кетозного) с целью снижения веса, если он имеется
- усиление физической нагрузки
- планирование последующих беременностей
На этом у меня все. Хороших сахаров и легких родов. Жмите на кнопки соц. сетей, если статья вам понравилась и оказалась полезной. Подписывайтесь на новые статьи, чтобы не пропустить выход ноых статей. До новых встреч!
С теплотой и заботой, эндокринолог Лебедева Диляра Ильгизовна