Беременность – это период повышенной функциональной нагрузки на большинство органов беременной женщины. При этом могут декомпенсироваться ряд заболеваний или появляться новые патологические состояния. Одним из таких свойственных беременности нарушений является гестационный сахарный диабет. Он обычно не представляет существенной угрозы для жизни будущей матери. Но при отсутствии адекватной терапии гестационный диабет негативно сказывается на внутриутробном развитии ребенка и повышает риск ранней младенческой смертности.
Сахарным диабетом называют эндокринное заболевание с выраженным нарушением в первую очередь углеводного обмена. Его основным патогенетическим механизмом является абсолютная или относительная недостаточность инсулина – гормона, вырабатываемого особыми клетками поджелудочной железы.
В основе инсулиновой недостаточности могут лежать:
p, blockquote 6,0,0,0,0 —>
- уменьшение количества β-клеток островков Лангерганса в поджелудочной железе, ответственных за секрецию инсулина;
- нарушение процесса превращения малоактивного проинсулина в зрелый действующий гормон;
- синтез аномальной молекулы инсулина с измененной аминокислотной последовательностью и сниженной активностью;
- изменение чувствительности клеточных рецепторов к инсулину;
- повышенная выработка гормонов, чье действие противопоставляется эффектам инсулина;
- несоответствие количества поступающей глюкозы уровню вырабатываемого поджелудочной железой гормона.
Влияние инсулина на углеводный обмен обусловлено наличием особых гликопротеиновых рецепторов в инсулин-зависимых тканях. Их активация и последующая структурная трансформация приводит к усилению транспорта глюкозы внутрь клеток со снижением уровня сахара в крови и межклеточных пространствах. Также под действием инсулина стимулируется как утилизация глюкозы с выделением энергии (процесс гликолиза), так и ее накопление в тканях в виде гликогена. Основным депо при этом являются печень и скелетная мускулатура. Выделение глюкозы из гликогена также происходит под действием инсулина.
Этот гормон влияет на жировой и белковый обмен. Он обладает анаболическим действием, угнетает процесс распада жиров (липолиз) и стимулирует биосинтез РНК и ДНК во всех инсулин-зависимых клетках. Поэтому при малой выработке инсулина, изменении его активности или снижении чувствительности тканей возникают многогранные метаболические нарушения. Но основными признаками сахарного диабета являются изменения углеводного обмена. При этом отмечается увеличение базового уровня глюкозы в крови и появление чрезмерного пика ее концентрации после приема пищи и сахарной нагрузки.
Декомпенсированный сахарный диабет приводит к сосудистым и трофическим нарушениям во всех тканях. При этом страдают даже инсулин-независимые органы (почки, головной мозг, сердце). Изменяется кислотность основных биологических секретов, что способствует развитию дисбактериоза влагалища, ротовой полости и кишечника. Снижается барьерная функция кожи и слизистых оболочек, подавляется активность местных факторов иммунной защиты. В результате при сахарном диабете существенно возрастает риск появления инфекционно-воспалительных заболеваний кожи и мочеполовой системы, гнойных осложнений и нарушения процессов регенерации.
Выделяют несколько разновидностей сахарного диабета. Они отличаются друг от друга этиологией, патогенетическими механизмами инсулиновой недостаточности и типом течения.
p, blockquote 11,0,0,0,0 —>
- сахарный диабет 1 типа с абсолютным дефицитом инсулина (инсулинпотребное неизлечимое состояние), обусловлен гибелью клеток островков Лангерганса;
- сахарный диабет 2 типа, характеризующийся инсулинорезистентностью тканей и нарушением секреции инсулина;
- гестационный сахарный диабет, при этом гипергликемия впервые выявляется во время беременности и обычно проходит после родов;
- другие формы диабета, обусловленные комбинированными эндокринными нарушениями (эндокринопатиями) или нарушением функции поджелудочной железы при инфекциях, интоксикациях, воздействии лекарств, панкреатите, аутоиммунных состояниях или генетически детерминированных заболеваниях.
У беременных следует различать гестационный диабет и декомпенсацию ранее имевшегося (прегестационного) сахарного диабета.
Патогенез развития диабета беременных складывается из нескольких компонентов. Важнейшую роль при этом играет функциональный дисбаланс между гипогликемическим действием инсулина и гипергликемическим эффектом группы других гормонов. Постепенно нарастающая инсулинорезистентность тканей усугубляет картину относительной инсулярной недостаточности. А гиподинамия, повышение массы тела с приростом процента жировой ткани и нередко отмечаемое увеличение общей калорийности пищи становятся провоцирующими факторами.
Фоном для эндокринных нарушений при беременности являются физиологические метаболические изменения. Уже на ранних сроках гестации происходит перестройка обмена веществ. В результате при малейших признаках снижения поступления к плоду глюкозы основной углеводный путь энергообмена быстро переключается на резервный липидный. Этот защитный механизм называют феноменом быстрого голодания. Он обеспечивает постоянный транспорт глюкозы через фетоплацентарный барьер даже при истощении доступных запасов гликогена и субстрата для глюкнеогенеза в печени матери.
В начале беременности такой метаболической перестройки достаточно для удовлетворения энергетических потребностей развивающегося ребенка. В последующем для преодоления инсулинорезистентности развивается гипертрофия β-клеток островков Лагнерганса и повышение их функциональной активности. Увеличение количества вырабатываемого инсулина компенсируется ускорением его разрушения, благодаря усилению работы почек и активизации инсулиназы плаценты. Но уже во втором триместре беременности созревающая плацента начинает выполнять эндокринную функцию, что может повлиять на углеводный обмен.
Антагонистами инсулина являются синтезируемые плацентой стероидные и стероидоподобные гормоны (прогестерон и плацентарный лактоген), эстрогены и выделяемый надпочечниками матери кортизол. Они считаются потенциально диабетогенными, причем наибольшее влияние оказывают фетоплацентарные гормоны. Их концентрация начинает нарастать с 16-18 недель гестации. И обычно уже к 20 неделе у беременной с относительной инсулярной недостаточностью появляются первые лабораторные признаки гестационного диабета. Чаще всего заболевание выявляется на 24-28 неделях, причем женщина может и не предъявлять типичных жалоб.
Иногда же диагностируется лишь изменение толератности к глюкозе, что считается предиабетом. В этом случае недостаток инсулина проявляется лишь при избыточном поступлении углеводов с пищей и при некоторых других провоцирующих моментах.
Согласно современным данным, диабет беременных не сопровождается гибелью клеток поджелудочной железы или изменением молекулы инсулина. Именно поэтому возникающие у женщины эндокринные нарушения являются обратимыми и чаще всего самостоятельно купируются вскоре после родов.
При выявлении гестационного диабета у беременной всегда возникают вопросы, какое влияние на ребенка он оказывает и действительно ли необходимо лечение. Ведь чаще всего это заболевание не представляет непосредственной угрозы жизни будущей матери и даже существенно не меняет ее самочувствия. Но лечение необходимо в первую очередь для предотвращения перинатальных и акушерских осложнений беременности.
Сахарный диабет приводит к нарушению микроциркуляции в тканях матери. Спазм мелких сосудов сопровождается повреждением эндотелия в них, активацией перекисного окисления липидов, провоцирует хронический ДВС-синдром. Все это способствует хронической фетоплацентарной недостаточности с гипоксией плода.
Избыточное поступление глюкозы к ребенку тоже отнюдь не безобидное явление. Ведь его поджелудочная железа еще не вырабатывает необходимого количества гормона, а материнский инсулин не проникает через фетоплацентарный барьер. И ничем не корректируемый уровень глюкозы приводит к дисциркуляторным и метаболическим нарушениям. А вторично возникающая гиперлипидемия становится причиной структурных и функциональных изменений клеточных мембран, усугубляет гипоксию тканей плода.
Гипергликемия провоцирует у ребенка гипертрофию β-клеток поджелудочной железы или их ранее истощение. В результате у новорожденного могут возникнуть выраженные нарушения углеводного обмена с критическими угрожающими жизни состояниями. Если же гестационный диабет не корректируется и в 3 триместре беременности, у плода развиваются макросомия (большая масса тела) с диспластическим ожирением, сплено- и гепатомегалией. При этом чаще всего при рождении отмечается незрелость дыхательной, сердечно-сосудистой и пищеварительной системы. Все это относится к диабетической фетопатии.
К основным осложнениям гестационного диабета относят:
p, blockquote 26,0,0,0,0 —>
- гипоксия плода с задержкой его внутриутробного развития;
- преждевременное родоразрешение;
- внутриутробная гибель плода;
- высокая младенческая смертность среди детей, рожденных от женщин с гестационным диабетом;
- макросомия, что приводит к осложненному течению родов и повышает риск родовых травм у ребенка (перелома ключицы, паралич Эрба, паралич диафрагмального нерва, травмы черепа и шейного отдела позвоночника) и повреждения родовых путей матери;
- гестоз, преэкламсия и эклампсия у беременной женщины;
- часто рецидивирующие инфекции мочевых путей во время беременности;
- грибковые поражении слизистых оболочек (в том числе половых органов).
Некоторые врачи относят к осложнениям гестационного диабета также самопроизвольный аборт на ранних сроках. Но скорее всего причиной выкидыша является декомпенсация ранее не диагостированного прегестационного диабета.
Страдающие от диабета беременные редко предъявляют характерные для этого заболевания жалобы. Типичные признаки обычно выражены умеренно, к тому же женщины обычно считают их физиологическими проявлениями 2 и 3 триместров. Дизурия, жажда, кожный зуд, недостаточный набор веса могут встречаться не только при гестационном диабете. Поэтому основным в диагностике этого заболевания являются лабораторные исследования. А акушерское УЗИ помогает уточнить выраженность фетоплацентарной недостаточности и выявить признаки патологии развития плода.
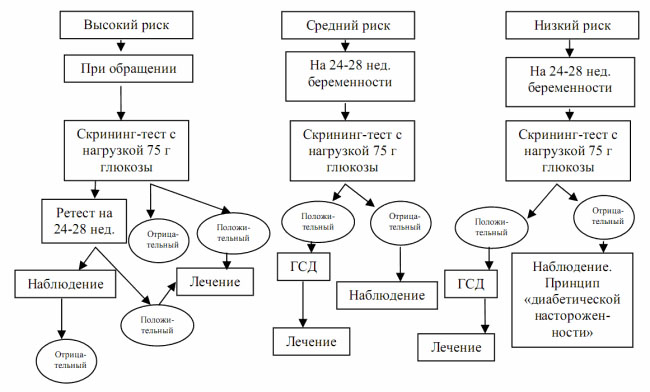
Скрининговым исследованием является определение уровня глюкозы в крови беременной натощак. Его проводят регулярно начиная с 20 недели гестации. При получении пороговых показателей гликемии назначается тест для определения толерантности к глюкозе. А у беременных из высокой группы риска по развитию гестационного диабета такой тест желательно проводить при первой явке на прием и повторно на сроке 24-28 недель даже при нормальном уровне глюкозы натощак.
Гликемия от 7 ммоль/л натощак в цельной капиллярной крови или от 6 ммоль/л натощак в венозной плазме – это диагностически достоверные лабораторные показатели при гестационном диабете. Также признаком заболевания является выявление гипергликемии выше 11,1 ммоль/л при случайном измерении в течение дня.
Проведение теста толерантности к глюкозе (глюкозотолерантного теста) требует тщательного соблюдения условий. В течение 3 дней женщина должна следовать привычному режиму питания и физической активности, без рекомендованных при диабете ограничений. Ужин накануне теста должен содержать 30-50 г углеводов. Анализ проводится строго натощак, после 12-14 часового голодания. Во время теста исключаются курение, прием каких-либо препаратов, физическая нагрузка (в том числе подъем по лестнице), еда и питье.
Первая проба – это взятая натощак кровь. После этого беременной дают выпить раствор свежеприготовленный глюкозы (75 г сухого вещества на 300 мл воды). Для оценки динамики гликемии и выявления ее скрытых пиков повторные пробы желательно брать каждые 30 минут. Но нередко проводят только определение уровня глюкозы в крови, спустя 2 часа после приема тестового раствора.
В норме через 2 часа после сахарной нагрузки гликемия должна составлять не более 7,8 ммоль/л. О снижении толерантности говорят при показателях 7,8-10,9 ммоль/л. А гестационный сахарный диабет диагностируется при результате от 11,0 ммоль/л.
Диагностика гестационного сахарного диабета не может основываться на определении глюкозы в моче (глюкозурии) или измерении уровня глюкозы домашними глюкометрами с тест-полосками. Лишь стандартизированные лабораторные анализы крови позволяют подтвердить или исключить это заболевание.
Алгоритм скрининга и диагностики на ГСД
Необходим самоконтроль уровня глюкозы в периферической венозной крови при помощи глюкометров. Беременная проводит анализ самостоятельно натощак и через 1-2 часа после приема пищи, записывая данные вместе с калорийностью принятой пищи в специальный дневник.
Если же гипокалорийная диета при гестационном диабете не привела к нормализации показателей гликемии, врачом принимается решение о назначении инсулинтерапии. При этом назначаются инсулины короткого и ультракороткого действия в режиме многоразовых инъекций с учетом калорийности каждого приема пищи и уровня глюкозы. Иногда дополнительно используются инсулины со средней продолжительностью действия. На каждом приеме врач корректирует схему лечения, учитывая данные самоконтроля, динамику развития плода и УЗ-признаки диабетической фетопатии.
Уколы инсулина проводятся специальными шприцами подкожно. Чаще всего женщине для этого не требуется посторонняя помощь, обучение проводит эндокринолог или персонал Школы диабета. Если необходимая суточная доза инсулина превышает 100 Ед, может быть принято решение об установке постоянной подкожной инсулиновой помпы. Применение пероральных сахароснижающих препаратов при беременности запрещено.
В качестве вспомогательной терапии могут быть использованы препараты для улучшения микроциркуляции и лечения фетоплацентарной недостаточности, Хофитол, витамины.
Во время беременности основой лечения при диабете и нарушении толерантности к глюкозе является диетотерапия. При этом учитывается масса тела и физическая активность женщины. Диетические рекомендации включают коррекцию режима питания, состава пищи и ее калорийности. Меню беременной с гестационным сахарным диабетом должно, к тому же, обеспечивать поступление основных питательных веществ и витаминов, способствовать нормализации работы желудочно-кишечного тракта. Между 3 основными приемами пищи нужно устраивать перекусы, причем основная калорийность должна приходиться на первую половину дня. Но последний перекус перед ночным сном тоже должен включать углеводы в количестве 15-30 г.
Что можно есть при диабете беременных? Это нежирные сорта птицы, мяса и рыбы, богатые клетчаткой продукты (овощи, бобовые и зерновые), зелень, маложирные молочные и кисломолочные продукты, яйца, растительные масла, орехи. Чтобы определить, какие фрукты можно вводить в рацион, нужно оценивать скорость подъема уровня глюкозы в крови вскоре после их приема. Обычно разрешаются яблоки, груши, гранат, цитрусовые, персики. Допустимо употреблять свежий ананас в небольшом количестве или ананасовый сок без добавления сахара. А вот бананы и виноград лучше исключить из меню, они содержат легкоусвояемые углеводы и способствуют быстрому пиковому росту гликемии.
Роды при гестационном сахарном диабете могут быть естественными или путем кесарева сечения. Тактика зависит от ожидаемого веса плода, параметров таза матери, степени компенсации заболевания.
При самостоятельных родах каждые 2 часа проводят мониторинг уровня глюкозы, а при склонности к гипогликемическим и гипогликемическим состояниям – каждый час. Если женщина во время беременности находилась на инсулинотерапии, препарат во время родов вводят при помощи инфузомата. Если же ей было достаточно диетотерапии, решение о применении инсулина принимается в соответствии с уровнем гликемии. При кесаревом сечении мониторинг гликемии необходим до операции, перед извлечением ребенка, после удаления последа и затем каждые 2 часа.
p, blockquote 49,0,0,0,0 —> p, blockquote 50,0,0,0,1 —>
При своевременном выявлении гестационного диабета и достижении стабильной компенсации заболевания во время беременности прогноз для матери и ребенка благоприятный. Тем не менее новорожденные находятся в группе риска по младенческой смертности и требуют пристального наблюдения неонатолога и педиатра. Но для женщины последствия диабета беременных могут выявиться и через несколько лет после благополучных родов в виде диабета 2 типа или предиабета.
Беременность. Удивительный, замечательный и один из самых волнующих периодов жизни женщины, который сулит очень важные перемены — рождение ребенка. Конечно, все мамы хотят самого лучшего для своего малыша — в первую очередь, чтобы он был здоров. Залог здоровья малыша — это, в первую очередь, здоровье его мамы. Но, к сожалению, часто бывает так, что на этапе планирования беременности, или на ранних сроках беременности гинеколог говорит о необходимости посетить эндокринолога, так как выявлено повышение уровня сахара в крови.
При первом же визите к гинекологу у всех беременных исследуют гликемию (сахар крови — гр. glykys сладкий + haima кровь ) натощак. При этом, будущая мама может услышать: «У Вас сахар крови 5,1 ммоль/л, это выше нормы». Как же так? Вроде и показатель «невысокий». Но все дело в том, что целевые показатели гликемии у беременных и не беременных женщин отличаются.
Нормальный уровень сахара венозной плазмы крови у беременной натощак — строго ниже 5,1 ммоль/л. (следует отметить, что перед сдачей анализа можно пить ТОЛЬКО негазированную воду. Чай, кофе и др. — под запретом).
Если уровень сахара венозной плазмы крови ≥ 5,1 ммоль/л, но ниже 7,0 ммоль/л — ставят диагноз гестационный сахарный диабет. В некоторых случаях проводят оральный глюкозотолерантный тест (ОГТТ) для подтверждения диагноза, но это не является обязательным.
- Гестационный сахарный диабет — когда сахар крови натощак равен или более 5,1 ммоль/л и менее 7,0 ммоль/л, Через 1 час после ОГТТ (оральный глюкозотолерантный тест) равен или более 10,0 ммоль/л, Через 2 часа после ОГТТ равен или более 8,5 ммоль/л и менее 11,1 ммоль/л.
- Если уровень сахара в крови выше или равен 7,0 ммоль/л, проводят повторный забор крови из вены натощак и через 2 часа после еды с определением гликемии. Если сахар крови повторно будет 7,0 ммоль/л и выше, а через два часа после еды 11,1 ммоль/л и выше, ставится диагноз манифестный сахарный диабет.
Все исследования должны проводиться по венозной плазме крови. При оценке показателей сахара крови из пальца — данные не информативны!
Так почему же у здоровой женщины, у которой ранее сахар крови был всегда в норме, возникает его повышение?
На самом деле, повышение сахара крови (гипергликемия) во время беременности — в настоящее время частая ситуация. Согласно статистике, около 14-17 % всех беременностей протекает в условиях гипергликемии. Беременность — это состояние физиологической (связанной с физиологией организма, с его жизнедеятельностью) инсулинорезистентности (снижение чувствительности тканей к инсулину).
Разберем этот термин, чтобы было понятно. Глюкоза — это источник энергии для клеток нашего организма. Но из крови глюкоза самостоятельно в клетки попасть не может (исключение — клетки сосудов и головного мозга). И тут ей на помощь приходит инсулин. Без этого гормона клетка «не узнает» полезную и нужную ей глюкозу. Говоря простым языком, инсулин «открывает двери» клетки для прохождения в нее глюкозы. Клетка получает свою энергию, а уровень сахара в крови снижается. Таким образом, инсулин обеспечивает поддержание нормального уровня гликемии. Инсулинорезистентность — это состояние, при котором клетки частично «не узнают» инсулин. В итоге клетки недополучат свою энергию, а уровень сахара в крови будет расти.
«Виноваты» в физиологической инсулинорезистентности гормоны, которые вырабатывает новый орган беременной женщины — плацента. Ввиду такого действия гормонов на клетки, выработка инсулина в крови повышается для «преодоления» инсулинорезистентности. В норме этого оказывается достаточным, и когда глюкоза поступает в клетки — уровень сахара в крови снижается. Но у некоторых беременных женщин, несмотря на повышенный синтез инсулина, преодоления инсулинорезистентности не происходит, сахар в крови остается повышенным.
Манифестный сахарный диабет — это впервые выявленный сахарный диабет во время беременности, и его возникновение не связано с физиологической инсулинорезистеностью. Это тот же сахарный диабет, который возникает и вне беременности — сахарный диабет 2 или 1 типа.
При повышении уровня сахара крови у мамы повышается гликемия и уровень инсулина в крови у плода. В итоге это ухудшает течение беременности и вредит здоровью ребенка.
Гипергликемия во время беременности значительно повышает риск:
- Преэклампсии (форма позднего токсикоза — повышение артериального давления выше 140/90 мм.рт.ст, протеинурия (появление белка в моче), отеки).
- Преждевременных родов.
- Многоводия.
- Урогенитальных инфекций.
- Развития плацентарной недостаточности.
- Высокой частоты оперативного родоразрешения.
- Тромбоэмболических нарушений.
- Перинатальных заболеваний новорожденного, перинатальной смертности.
- Диабетической фетопатии новорожденного.
- Ишемических изменений головного мозга новорожденного.
- Поражения центральной нервной системы новорожденного.
- Пневмонии новорожденных.
- Макросомии плода (крупный плод) — основная причина родовых травм.
Кому нужно обследоваться на этапе планирования беременности:
- Женщинам, имеющим ожирение.
- Женщинам с нарушением овариальной функции, бесплодием.
- Женщинам с отягощенным акушерским анамнезом, невынашиваванием беременности.
- Женщинам, которые имели гестационный сахарный диабет в предыдущую беременность и вновь планирующих беременность.
Итак, диагноз гестационный сахарный диабет выставлен. Конечно, необходим индивидуальный подход к лечению любого заболевания, тут исключений нет. Индивидуальную схему лечения может подобрать только эндокринолог или гинеколог—эндокринолог на приеме. Одной пациентке эндокринолог назначит только специальную диету на весь период вынашивания, другой понадобится дополнительно медикаментозная терапия. Но основа одна для всех. Это специальное рациональное питание и правильный самоконтроль гликемии.
Самоконтроль гликемии осуществляется самостоятельно при помощи глюкометра. В аптеке есть возможность приобрести глюкометр как самый простой, так и более сложный, который сохраняет значения измерений, может построить гликемическую кривую.
Но какой бы ни был глюкометр, лучше всего начать вести дневник самоконтроля гликемии и дневник питания. Это обычная тетрадь, в которой на одной странице записывают все замеры сахара крови с указанием дат и времени измерения (перед едой, через час после еды, перед сном).
На другой странице пишут дневной рацион питания с указанием времени употребления пищи (завтрак обед, ужин или перекус) и количества продукта (обязательно) + калорийность, содержания белков, жиров и углеводов (желательно).
При гестационном сахарном диабете на этапе подбора и оценки адекватности лечения измерение гликемии должно быть от 4 до 7 раз в день. Это показатели натощак перед завтраком, перед обедом, перед ужином и на ночь (обязательно) + через 1-1.5 часа после завтрака, после обеда (дополнительно).
Особенности диеты при гестационном сахарном диабете:
- Недопустимо голодание, большие перерывы между приемами пищи.
- Последний прием пищи — за час до сна (перекус) — это белок (мясо, рыба, яйцо, творог)+сложные углеводы (не разваренные крупы, макароны, черный, цельнозерновой хлеб, овощи, бобовые). Если есть ожирение — последний перекус перед сном — белок + овощи.
- Свести к минимуму или отказаться полностью от сладостей (мед, сахар, сладкая выпечка, мороженое, шоколад, варенье), сладких напитков (соки, морсы, газировка), разваренных круп/макарон, картофельного пюре, белого хлеба, белого риса.
- Кратность приема пищи — не менее 6 раз в день! (3 основных + 3 перекуса)
- Нельзя допускать углеводного голодания, углеводы нужно есть обязательно, но правильные! Это не разваренные крупы, макароны, картофель, черный и цельнозерновой хлеб, овощи, бобовые, жидкие несладкие молочные и кисломолочные продукты. Рекомендовано употреблять углеводы в небольшом количестве каждые 3-4 часа.
- Обязательны физические нагрузки — прогулка утром и вечером по 30 минут.
- Увеличить потребление клетчатки — это овощи (кроме картофеля, авокадо). При ожирении клетчатку включать в каждый основной прием пищи.
- Низкокалорийные диеты недопустимы. За сутки употреблять не менее 1600 ккал. (с учетом фактической массы тела эндокринолог подберет индивидуальную норму).
- Жиры при нормальной массе тела должны составлять около 45% суточного рациона, при ожирении — 25-30%.
- Обязательна белковая пища — не менее 70 гр белка за сутки.
- Фрукты употреблять с низким гликемическим индексом в небольших количествах (не рекомендованы виноград, вишня, черешня, арбуз, дыня, инжир, хурма, бананы). Лучше сочетать с белковой пищей (например, с творогом, творожная запеканка с фруктами).
- Сухофрукты — не более 20 грамм сухофруктов за 1 прием в основные приемы пищи. Если это перекус — сочетать с белком (например, с творогом). Не чаще 2 раз в сутки.
- Шоколад — только горький, не более 3 долек (15 грамм) за 1 прием, не чаще 2 раз в сутки. В основной прием пищи или в сочетании с белком (например, с творогом).
Рекомендовано соблюдать «правило тарелки». Это правило заключается в том, что в каждый основной прием пищи необходимо употреблять продукты, богатые клетчаткой (овощи), белки, жиры и углеводы. При этом, большую часть тарелки (1/2) должны занимать овощи.
Рекомендации являются обобщенными. Если при употреблении того или иного продукта сахар крови становится выше целевых значений, рекомендовано ограничить его потребление или уменьшить количество продукта. Все вопросы по составлению индивидуальной схемы питания необходимо решать на приеме у эндокринолога.
Назначив диетотерапию, эндокринолог рекомендует контроль гликемии в течение двух недель. Если 2 и более показателей в течение недели выбиваются из целевых, необходимо повторное обращение к эндокринологу для интенсификации лечения.
Необходимо знать, во время беременности запрещен прием таблетированных сахароснижающих препаратов, поскольку их безопасность во время беременности не доказана.
Если при соблюдении диеты не удается достигнуть целевых показателей гликемии, врач назначает инсулин. Пугаться этого не следует. Никакого вреда ни маме, ни плоду инсулин совершенно не наносит. Существующие в народе мифы об инсулине — не более чем мифы. После родоразрешения в 99% случаев инсулин отменяется. Не стоит забывать, что главное в лечении гестационного сахарного диабета — это достижение стабильных целевых показателей гликемии.
Как отмечалось ранее, чаще всего после родов сахара крови приходят в норму. Но иногда бывают исключения. В первые трое суток после родов необходимо обследование, которое проводят с целью выявления возможного сохранения нарушенного углеводного обмена — проводят контроль гликемии натощак.
Лактация, грудное вскармливание является профилактикой сахарного диабета для женщин, перенесших гестационный сахарный диабет. Если у женщины сохраняется повышение гликемии, а на фоне диетотерапии сахара крови не приходят в норму, эндокринолог назначает инсулинотерапию на весь период грудного вскармливания. Прием таблетированных сахароснижающих препаратов во время лактации запрещен.
Подведем итоги
- Гестационный сахарный диабет характеризуется систематическим повышением гликемии при отсутствии лечения.
- Даже самое малое повышение гликемии у беременной женщины в итоге приводит к неблагоприятным последствиям.
- При повышении сахара в крови у мамы повышается гликемия и уровень инсулина в крови у малыша, что в итоге приводит к серьезным осложнениям, описанным выше.
- Во время беременности лучше лишний раз прийти к эндокринологу, если беспокоит тот, или иной вопрос, чем не прийти.
- Основы лечения гестационного сахарного диабета: правильный самоконтроль+ диетотерапия+ медикаментозная терапия(если назначил эндокринолог). Цели — стабильно целевые показатели гликемии.
Дорогие мамы, берегите себя. Относитесь серьезно к своему здоровью и здоровью вашего ребеночка. Легкой вам беременности и здоровых малышей!
Врач-эндокринолог Акмаева Галина Александровна
Одним из основных поводов обращения беременных женщин к эндокринологу является гестационный сахарный диабет, так что же это такое? Гестационный диабет – это любое нарушение обмена углеводов в организме, впервые возникшее, либо выявленное в период беременности. Чаще такое нарушение появляется после 20 недель беременности и связано с гормональными особенностями женщины в этот период.
Гестационный диабет развивается во время беременности по нескольким причинам:
- В нашем организме за усвоение глюкозы клетками отвечает инсулин. Во второй половине беременности усиливается выработка гормонов, ослабляющих его действие. Это приводит к снижению чувствительности тканей организма женщины к инсулину – инсулинорезистентности.
- Избыточное питание женщины приводит к повышению потребности в инсулине после еды.
- В результате сочетания этих двух факторов клетки поджелудочной железы становятся неспособными вырабатывать адекватные количества инсулина, и развивается гестационный сахарный диабет.
Риск развития диабета имеет далеко не каждая беременная женщина. Однако существуют факторы, увеличивающие эту вероятность. Их можно разделить на существовавшие до беременности и возникшие во время нее.
| Факторы, существовавшие до беременности | Факторы, возникшие во время беременности |
|---|---|
| Возраст старше 30 лет | Крупный плод |
| Ожирение или избыток массы тела | Многоводие |
| Сахарный диабет у ближайших родственников | Выделение глюкозы с мочой |
| Гестационный диабет в предыдущую беременность | Избыточная прибавка веса во время беременности |
| Ранний или поздний гестозы в предыдущую беременность | Врожденные пороки развития плода |
| Рождение детей весом до 2500 г или более 4000 г | |
| Мертворождение, либо рождение детей с пороками развития в прошлом | |
| Выкидыши, невынашивание беременности, аборты в прошлом | |
| Синдром поликистозных яичников |
Необходимо помнить, что глюкоза проникает к ребенку через плаценту. Поэтому при повышении её уровня в крови у матери, избыточное её количество попадает и к ребенку. Поджелудочная железа плода работает в усиленном режиме, выделяет большие количества инсулина.

Если женщина относится к группе высокого риска (имеет 3 и более факторов риска, перечисленных выше), ей выполняют пероральный глюкозотолерантный тест (ПГТТ). Тест заключается в следующих ступенях:
- Женщина натощак сдает кровь на глюкозу.
- Затем в течение 5 минут выпивает раствор, содержащий 75 г глюкозы.
- Через 1 и 2 часа проводится повторное определение уровня глюкозы в крови.
Нормальными считаются показатели глюкозы в венозной крови:
- натощак – менее 5,3 ммоль/л;
- через 1 час – менее 10,0 ммоль/л;
- через 2 часа – менее 8,5 ммоль/л.
Также глюкозотолерантный тест выполняется женщинам, у которых обнаружено повышение глюкозы в крови натощак.
Следующий этап – выполнение ПГТТ всем беременным в сроке 24–28 недель.
Для диагностики гестационного сахарного диабета используют и показатель гликированного гемоглобина, отражающего уровень глюкозы в крови в течение последних нескольких месяцев. В норме он не превышает 5,5%.
Диагноз ГСД выставляется при:
- Гликемии натощак более 6,1 ммоль/л.
- Любом случайном определении уровень глюкозы, если он более 11,1 ммоль/л.
- Если результаты ПГТТ превышают норму.
- Уровне гликированного гемоглобина 6,5% и выше.
Чаще всего гестационный диабет протекает бессимптомно. Женщину ничего не тревожит, и единственным, что заставляет врача-гинеколога забеспокоиться, является повышенный уровень глюкозы в крови.
В более серьёзных случаях появляются жажда, обильное мочеиспускание, слабость, выявляется ацетон в моче. Женщина набирает вес быстрее положенного. При проведении ультразвукового исследования обнаруживается опережение в развитии плода, симптомы недостаточности плацентарного кровотока.
Так чем же опасен гестационный сахарный диабет, почему уровню глюкозы во время беременности уделяется такое пристальное внимание? Сахарный диабет беременных опасен своими последствиями и осложнениями для женщины и ребенка.
Осложнения гестационного сахарного диабета для женщины:
- Самопроизвольное прерывание беременности. Увеличение частоты прерывания беременности у женщин с ГСД связывают с частыми инфекциями, особенно мочеполовых органов. Также значение имеют гормональные нарушения, поскольку часто гестационный диабет развивается у женщин, имевших синдромом поликистозных яичников до беременности.
- Многоводие.
- Поздние гестозы (отёки, повышение артериального давления, белок в моче во второй половине беременности). Тяжёлые гестозы опасны для жизни и женщины, и ребёнка, могут заканчиваться судорогами, потерей сознания, обильными кровотечениями.
- Частые инфекции мочевыводящих путей.
- При высоких уровнях глюкозы возможны поражения сосудов глаз, почек, плаценты.
- Преждевременные роды, чаще связаны с наличием осложнений беременности, требующих более раннего родоразрешения.
- Осложнения родов: слабость родовой деятельности, травмы родовых путей, послеродовые кровотечения.
Влияние гестационного сахарного диабета на плод:
- Макросомия – большой вес новорожденного (более 4 кг), однако органы ребенка незрелые. Из-за повышения уровня инсулина в крови плода, избыток глюкозы откладывается в виде подкожного жира. Ребенок рождается крупным, с круглыми щеками, красной кожей, широкими плечиками.
- Возможна задержка развития плода.
- Врождённые пороки развития чаще встречаются у женщин, имеющих во время беременности очень высокие уровни глюкозы в крови.
- Гипоксия плода. Для усиления обменных процессов плоду необходим кислород, а его поступление зачастую ограничено нарушением плацентарного кровотока. При недостатке кислорода возникает кислородное голодание, гипоксия.
- Дыхательные расстройства возникают в 5–6 раз чаще. Избыток инсулина в крови ребенка тормозит образование сурфактанта – специального вещества, защищающего легкие ребенка после родов от спадения.
- Чаще происходит гибель плода.
- Травмы ребенка в родах из-за крупных размеров.
- Высокая вероятность гипогликемии в первые сутки после рождения. Гипогликемия – это снижение глюкозы в крови ниже 1,65 ммоль/л у новорождённого. Ребенок сонный, вялый, заторможенный, плохо сосёт, при сильном снижении глюкозы возможна потеря сознания.
- Период новорождённости протекает с осложнениями. Возможны повышение уровня билирубина, бактериальные инфекции, незрелость нервной системы.
Как теперь ясно, при обнаружении диабета во время беременности его необходимо обязательно лечить! Снижение уровня глюкозы в крови позволяет свести к минимуму количество осложнений и родить здорового ребёнка.
Женщине с гестационным сахарным диабетом необходимо научиться самостоятельно контролировать уровень глюкозы с помощью глюкометра. Все показатели записывать в дневник, и с ним регулярно посещать эндокринолога.
Основа лечения гестационного диабета – диета. Питание должно быть регулярным, шестикратным, богатым витаминами и питательными веществами. Необходимо исключить рафинированные углеводы (продукты, содержащие сахар – конфеты, шоколад, мёд, печенье и т. п.) и больше употреблять клетчатки, содержащейся в овощах, отрубях и фруктах.
Нужно рассчитывать калории и употреблять не более 30–35 ккал/кг веса в сутки при нормальном весе. Если женщина имеет лишний вес, эта цифра уменьшается до 25 ккал/кг веса в сутки, но не менее 1800 ккал в день. Питательные вещества распределяются следующим образом:

За время беременности женщина должна прибавить не более 12 кг веса, а если она имела ожирение до беременности – не более 8 кг.
Необходимо ежедневно совершать пешие прогулки, дышать свежим воздухом. Если есть возможность, заниматься аквааэробикой или специальной аэробикой для беременных, выполнять дыхательную гимнастику. Физические нагрузки помогают снизить вес, уменьшить инсулинорезистентность, усилить питание кислородом плода.

Не нужно бояться инсулина во время беременности! Он абсолютно безопасен для плода, никак отрицательно не влияет на женщину, а прекратить подколки инсулина можно будет сразу же после родов.
Назначая инсулин, вам подробно объяснят, как и куда его колоть, как определить необходимую дозу, как контролировать уровень глюкозы в крови и своё состояние, а так же, как избежать избыточного снижения глюкозы в крови (гипогликемии). Нужно строго придерживаться рекомендаций врача в этих вопросах!
Женщины с гестационным сахарным диабетом успешно рожают самостоятельно. Во время родов проводится контроль уровня глюкозы в крови. Акушеры наблюдают за состоянием ребенка, контролируют признаки гипоксии. Обязательным условием естественных родов является небольшой размер плода, его масса должна быть не более 4000 г.
Гестационный диабет сам по себе не является показанием к кесареву сечению. Однако часто такая беременность осложняется гипоксией, крупным плодом, гестозом, слабостью родовой деятельности, что приводит к оперативному родоразрешению.
В послеродовом периоде одолжается наблюдение за матерью и ребенком. Как правило, уровень глюкозы приходит в норму в течение нескольких недель.

Поэтому после родов такая женщина должна приложить все усилия для снижения массы тела, регулярно и правильно питаться, получать достаточные физические нагрузки.
Беременность – это волнующий и ответственный период в жизни каждой женщины. Но пройти дистанцию в 9 месяцев, завершающуюся появлением на свет новой жизни, не всегда просто. На этом пути женщин подстерегают многие опасности. И одной из таких опасностей является гестационный (гестозный) диабет или диабет беременных.
Эта болезнь у беременных принципиально не отличается по своим симптомам и развитию от другого типа диабета – СД 2 типа. При гестационном сахарном диабете (ГСД), как и при диабете 2 типа происходит нарушение усвоения глюкозы клетками. Тем не менее, причиной диабета беременных являются совсем другие процессы, чем в случае сахарного диабета 2 типа.
Дело в том, что во время беременности резко увеличивается выработка половых гормонов (эстрогенов и прогестерона) и гормона кортизола. А эти вещества подавляют действие инсулина. В результате такого процесса показатель глюкозы в крови у беременных увеличивается.
Диабет возникает не у каждой женщины во время вынашивания плода. Однако такой риск существует, и от него не застрахована ни одна будущая мама. От 4% до 7% беременных женщин страдают этой болезнью.
Факторы, способствующие возникновению диабета гестационного:
- повышенный вес тела матери (индекс массы тела выше 25 – риск удваивается, выше 30 – утраивается);
- расовая принадлежность матери (чаще диабет возникает у представительниц негроидной и монголоидной рас);
- наследственность;
- предыдущая беременность, завершившаяся рождением ребенка большой массы (более 4 кг);
- предыдущая беременность, завершившаяся самопроизвольным абортом (выкидышем) ;
- предыдущая беременность, завершившаяся смертью ребенка в утробе;
- гестационный диабет во время предыдущих родов;
- сахарный диабет у кого-то из родителей;
- беременность в возрасте старше 35 лет (вероятность возникновения заболевания в два раза выше, чем в 25 лет);
- поликистоз яичников в анамнезе;
- вирусные инфекции в первом триместре;
- курение, злоупотребление алкоголем;
- малоподвижный образ жизни;
- артериальная гипертензия.
Далеко не всякий диабет при беременности – гестационный. Может так случиться, что диабет у беременных является развившимся ко времени вынашивания плода обычным диабетом скрытого течения. То есть, таким СД 1 или 2 типа, признаки которого больная ранее не замечала.
Опасность заболевания двояка. Во-первых, нужно помнить о влиянии на организм самой пациентки. Еще более важный фактор – влияние на плод. Гестационный сахарный диабет у беременной может вызвать гестоз (токсикоз беременности), синдром преэклампсии (высокое давление и нарушение функции почек). В остальном гестационный СД не представляет серьезной угрозы для матери. Значения показателей сахара при беременности обычно не столь высоки, как при СД 2 типа, да и беременность – достаточно короткий период, за который редко успевают развиться серьезные, угрожающие жизни осложнения. Но если не заниматься лечением гестационного сахарного диабета, то он несет в себе такую опасность, как перерождение в полноценный СД 2 типа. А это уже заболевание, которое будет преследовать человека всю жизнь, и от которого избавиться будет непросто.
Но главная опасность – это влияние на плод. Дело в том, что глюкоза беспрепятственно поступает к нему через плацентарный барьер. В начале беременности у плода еще не сформировалась собственная поджелудочная железа. Поэтому бета-клетки поджелудочной железы матери работают в двойном объеме, вырабатывая инсулин как для себя, так и для ребенка. С течением времени ситуация меняется, поскольку в конце беременности у ребенка начинают работать собственные инсулинпродуцирующие клетки. Однако, если глюкозы в крови плода слишком много, то они работают с перенапряжением. В результате у новорожденного может развиться недостаточность поджелудочной железы и диабет 1 типа.
Избыток поступающей к плоду глюкозы может вызывать и другие неприятные последствия. Такая лишняя глюкоза преобразуется в жировую ткань, и масса ребенка начинает превышать нормальную. У него могут сильно увеличиться одни части тела, в то время как другие останутся нормальными. А это грозит матери тяжелыми родами, ребенку – родовой травмой. Наиболее опасны травмы черепа и позвоночника. Иногда беременная не может родить подобного ребенка самостоятельно, и ей приходится делать кесарево сечение. Возможны и такие аномалии в развитии плода, как его гипоксия, недоразвитость сердечно-сосудистой, пищеварительной систем, отсутствие сурфактанта (вещества, защищающего органы дыхания). Таким образом, смертность среди младенцев, родившихся от матерей с гестационным диабетом, резко повышена.
Кроме того, для новорожденного ребенка беременность, отягощенная ГСД, чревата:
- нарушением пропорций тела,
- отечностью тканей,
- желтухой,
- гипогликемией.
Признаки гестационного диабета, связанного с гормональными изменениями в организме, начинают проявляться обычно не сразу после начала беременности, а с 20 недели. Правда, если у беременной до зачатия уже был скрытый сахарный диабет, то это также может негативно отразиться на развитии плода.
Выявить наличие гестозного СД можно только одним способом – анализом крови на сахар. Ведь при беременности симптомы диабета могут часто отсутствовать, поскольку наблюдаются только сравнительно небольшие увеличения показателей сахара в крови. А если симптомы и присутствуют (например, жажда, учащенное мочеиспускание, утомляемость, кожный зуд, повышенный аппетит), то они обычно списываются на проявления токсикоза, нарушения диеты, гормональные сдвиги, стресс и т.д.
Чтобы выявить скрытый диабет у беременных, необходимы анализы крови на сахар. Анализы крови на сахар во время беременности обычно делаются три раза. Первый раз – при постановке на учет, второй – во втором триместре (во время 24-28 недели), третий – незадолго перед родами. Если показатели первого теста выходят за пределы нормы, то делается повторный тест.
Кровь берется натощак утром. Перед тестом необходимо избегать физических нагрузок, приемов лекарственных препаратов.
Кровь на сахар при беременности обычно берется из вены, поскольку результаты, полученные при заборе из пальца, малоинформативны.
Значение нормы глюкозы для беременных составляет менее 5,1 ммоль/л. При показателях в 5,1-7,0 ммоль/л диагностируется ГСД. При большем отклонении от нормы (более 7,0 ммоль/л) есть основания подозревать манифестный (то есть, диагностируемый впервые) СД 2 типа.
Кроме того, может проводиться тест на толерантность к глюкозе. При таком тесте пациентке дают выпить стакан с глюкозой (обычно 75 г глюкозы на 300 г воды) натощак, и делают исследование ее крови спустя 2 ч. В течение этого периода пациентке также противопоказаны еда, питье, физические упражнения. ГСД диагностируется при показателях выше 8,5 ммоль/л.
Другие назначаемые при диабете анализы:
- анализ на гликированный гемоглобин,
- на холестерин,
- на сахар в моче,
- биохимический анализ крови,
- анализ мочи по Нечипоренко,
- анализ на уровень женских гормонов.
Также могут проводиться УЗИ и КТ плода, доплерография плаценты.
Несмотря на то, что механизм возникновения диабета у беременных во многом похож на механизм диабета 2 типа, методики лечения этих заболеваний во многом отличаются. Пока что не существует пероральных сахароснижающих препаратов, которые были бы абсолютно безопасны для плода. Поэтому единственный тип медикаментозной терапии – инъекции инсулина, проводимые подкожно. Дозировку назначает врач, самолечением заниматься нельзя. Применяются только инсулины ультракороткого и короткого действия. Препарат может использоваться вплоть до 38-40 недели беременности.
Однако к инсулину прибегают только в том случае, если окажется неэффективным другой метод лечения – диета. Как и в случаях диабетов других типов, цель диеты при ГСД, в первую очередь, это снижение уровня глюкозы в крови. Разрешаются только «мягкие» диеты, с умеренным ограничением углеводов, так как повышен риск возникновения кетоацидоза, который могут спровоцировать безуглеводные диеты. Не следует забывать о том, что развитие плода должно быть нормальным, а для этого ему необходимо получать все необходимые питательные вещества. Поэтому диета должна быть сбалансированной.
Запрещены кондитерские изделия, сахар, конфеты, сладкая выпечка, соки с высоким содержанием сахара, сладкие фрукты, продукты, содержащие насыщенные жиры – маргарин и приготовленные на нем блюда, сладкие напитки (в том числе, кофе и чай с сахаром). Макароны, картофель (даже вареный), необходимо ограничить. Из мяса и птицы желательно выбирать нежирные сорта (телятина, индейка). Рекомендуется повысить потребление продуктов, богатых растительной клетчаткой, прежде всего, овощей.
Общая суточная калорийность рациона не должна превышать 1800 ккал. Оптимальное соотношение углеводов, жиров и белков – 45%, 30% и 25%. Пить необходимо достаточно много – не менее 1,5 л в день.
Важен и режим питания. Есть следует часто и понемногу (3 основных приема пищи и 2-3 перекуса), не стоит переедать.
На случай гипогликемии (для проходящих инсулинотерапию) рекомендуется иметь с собой какой-нибудь сладкий продукт, например, яблоко или бутылочку с соком, который помог бы вернуть уровень сахара в нормальные рамки.
Лечение гестационного сахарного диабета проводится преимущественно на дому. Однако делается и обязательная госпитализация для обследования – в 1 триместре, на 19-20 и 35-36 неделях. При этом определяется состояние матери и ее плода.
Больная должна периодически сдавать мочу для определения содержания кетоновых тел. Наличие кетоновых тел означает, что происходит декомпенсация болезни.
Беременность, отягощенная диабетом, должна контролироваться врачом. С этой целью необходимо посещать гинеколога и эндокринолога раз в две недели или раз в неделю при декомпенсации диабета.
Следует помнить, что использование инсулина подразумевает постоянный самоконтроль со стороны пациентки. То есть, беременной необходимо в течение дня отслеживать концентрацию глюкозы в крови. Рекомендуется делать это как минимум 7 раз в день (за час и через час после завтрака, обеда и ужина, и перед сном). В противном случае велик риск возникновения гипогликемических состояний. Если же пациентка только сидит на диете, то глюкоза измеряется натощак утром и через час после еды.
Кроме того, необходимо постоянно контролировать артериальное давление, массу тела.
Больной гестационным СД могут быть назначены физические упражнения, помогающие сжечь лишнюю глюкозу и уменьшить массу тела. Однако следует учитывать, что беременность не допускает занятия любыми травмоопасными видами спорта, поскольку они могут быть опасными для плода. Также не рекомендуются упражнения для брюшного пресса.
Если проводится правильное лечение, то негативные последствия обычно отсутствуют. Роды при диабете обычно проходят нормально, но не исключены различные осложнения. При необходимости проводятся досрочные роды, кесарево сечение.
Большинство пациенток переносят заболевание без последствий и избавляются от диабета сразу после того, как беременность завершится. Однако, ГСД – тревожный звоночек, свидетельствующий о высоком риске (более 50%) развития диабета 2 типа в будущем (в течение ближайших 15 лет). Особенно это касается тех мам, которые мало следят за своим весом и имеют лишние килограммы. Впрочем, иногда ГСД после родов переходит в полноценный диабет 2 типа. Это происходит у 10% пациенток. Гораздо реже наблюдается трансформация гестационного СД в болезнь 1 типа. Если снова возникнет беременность, то с большой вероятностью произойдет рецидив ГСД.