Поджелудочная железа – это паренхиматозный орган, выполняющий несколько функций. Основная из них – это выработка панкреатического сока с пищеварительными ферментами, а также – образование гормонов инсулина и глюкагона, участвующих в углеводном обмене. Воспаление железы вызывает нарушение всех ее функций – и экзокринной (ферментативная недостаточность), и эндокринной (снижение синтеза гормонов, вызывающее сахарный диабет). Таким образом, панкреатит иногда протекает одновременно с диабетом. Диета при диабете и панкреатите является необходимым условием выздоровления или стабилизации состояния.
При панкреатите гастроэнтерологи рекомендуют пациенту соблюдение диеты № 5, при диабете и первого, и второго типа — № 9. В связи с тем, что эти патологии нередко диагностируются одновременно, врачу нужно ориентироваться в особенностях лечебного питания и правильно подобрать диету, соблюдая принципы индивидуального подхода в лечении.
Стол №9 по Певзнеру – это диета, специально составленная для больных с сахарным диабетом и 1, и 2 типа. Принципы этой диеты:
- Употребление в пищу продуктов с низким гликемическим индексом. Гликемический индекс – это характеристика продукта, связанная со скоростью повышения концентрации глюкозы в крови после употребления этого продукта в пищу. Чем быстрее повышается уровень сахара в крови после еды, тем выше этот показатель у данного продукта. Например, высокий гликемический индекс имеют сладости, сахар – все, что содержит легко усваиваемые углеводы. Низкий индекс – у белковых продуктов, в блюдах, содержащих медленные углеводы.
- Снижение калорийности рациона за счет исключения легких углеводов и жира. Белков же, напротив, должно быть достаточное количество.
- Питание диабетика должно быть дробным: есть нужно часто (5–6 раз в день) маленькими порциями.
- Повышение количества витаминов и минералов для нормального метаболизма за счет употребления разрешенных фруктов и овощей.
- Исключение консервов, алкоголя, копченостей, соленых продуктов.
- Готовить блюда необходимо разрешенными способами: варить, тушить, запекать, готовить на пару. Жареные продукты запрещены.
Многие из этих принципов диетического питания подходят для больного с панкреатитом.
Стол № 5 назначается при лечении больных с панкреатитом, гепатитом, холециститом, желчнокаменной болезнью, циррозом печени, если нет печеночной недостаточности.
Основные моменты этой лечебной диеты:
- Исключение жирных, жареных, соленых, острых, консервированных продуктов.
- Почти все продукты должны быть термически обработанными (особенно овощи, фрукты): это делает их мягкими, переводит растительную клетчатку в более легко перевариваемую форму.
- Способы приготовления блюд: варка, запекание без корочки, тушение, паровым способом.
- Должно быть 5–6 приемов пищи порциями небольшого размера в одно и то же время каждый день.
- Пища должна быть в максимально измельченном виде: до пюреобразного состояния или нарезанной на маленькие кусочки.
- Полезно пить большое количество жидкости, лучше – чистой негазированной воды.
- Исключаются продукты, содержащие большое количество грубой клетчатки, усиливающей перистальтику органов пищеварительного тракта.
- При панкреатите, особенно в острую фазу воспаления, под запретом находятся продукты с большим количеством эфирных масел, растительных кислот, соли и других составляющих, раздражающих слизистые оболочки органов желудочно-кишечного тракта. Употребление таких блюд приводит к повышению секреции пищеварительных соков: желудочного, кишечного, панкреатического, желчи.
Людям с установленным диагнозом сахарного диабета такая диета тоже подходит.
Во многом эти диеты похожи, поэтому совместить их несложно. Для составления меню для больного с установленными диагнозами панкреатита и диабета нужно обязательно проконсультироваться с диетологом. Специалист поможет правильно подобрать продукты, рассчитает количество калорий и всех нутриентов (белков, жиров и углеводов), необходимых для оптимального функционирования всего организма в каждом конкретном случае, а также составит примерный рацион на неделю или даже на месяц.
Меню (примерное) на неделю для пациента при совместной патологии – сочетании диабета и панкреатита.
| Завтрак | Второй завтрак | Обед | Полдник | Ужин | ||||||
| Понедельник | ||||||||||
| Овсянка на воде с маленькими кусочками банана, компот из сухофруктов без сахара. | Творожный пудинг, зеленый чай. | Суп из овощей, отварной картофель с котлетами из куриной грудки, приготовленными на пару, чай (некрепкий) с обезжиренным молоком. | Запеченное яблоко. | Нежирная запеченная рыба, кисель. | ||||||
| Вторник | ||||||||||
| Паровой омлет, напиток из цикория. | Запеченная тыква, негазированная минеральная вода. | Уха из нежирной рыбы, сухое несдобное печенье. | Овощное рагу, отвар шиповника. | |||||||
| Среда | ||||||||||
| Рисовая каша на воде и молоке, чай без сахара. | Фруктовый кисель, паровая котлета из курицы. | Овощной суп-пюре, отварные макароны из твердых сортов пшеницы, некрепкий чай. | Фруктовый салат, ягодный компот. | |||||||
| Четверг | ||||||||||
| Фруктово-творожная запеканка, рыбное суфле. | Тыквенный крем-суп, компот из сухофруктов. | Ряженка, сухари. | Запеченные кабачки с мясом, вишневый кисель. | |||||||
| Пятница | ||||||||||
| Гречневая каша, отвар цикория. | Творожно-яблочное суфле. | Куриный суп с лапшой на вторичном бульоне, компот из сухофруктов. | Запеченный банан с небольшим количеством меда и орехов. | Отварные овощи, молочный кисель. | ||||||
| Суббота | ||||||||||
| 2 вареных яйца, компот из ягод. | Отвар шиповника, запеченная груша. | Суп из овощей с крупами, котлеты из постной говядины. | Молочный суп с вермишелью. | Рыбное суфле, салат из отварной, измельченной свеклы, некрепкий чай. | ||||||
| Воскресенье | ||||||||||
| Овсяная каша на воде с молоком, ягодный компот. | Обезжиренный творог и фруктовое пюре. | Слизистый суп с крупами, отварная рыба. | Белковый омлет с овощами. | Фаршированные баклажаны с мясом, На завтрак и обед разрешено съесть 1–2 ломтика пшеничного хлеба, выпеченного днем ранее. Перед сном и в течение дня при ощущении голода можно выпить стакан нежирного кефира, простокваши или ряженки. Из рациона питания при диабете и панкреатите исключают многие привычные продукты. Делать это необходимо во избежание серьезных, часто – опасных для жизни осложнений:
Перечень запрещенных продуктов довольно длинный:
В рамках диеты для больного при панкреатите и сахарном диабете 2 или 1 типа можно приготовить большое количество полезных, вкусных блюд. Творог – источник белка животного происхождения, необходимого для восстановления пораженных тканей железы. Для приготовления творожного суфле потребуются нежирный творог, яблоки по 300 г, 2 яйца, полстакана изюма. Рецепт приготовления:
Есть это блюдо разрешено на этапе ремиссии хронического воспалительного процесса. Для приготовления этого полезного, сытного блюда рекомендуется взять нежирное мясо, например, говядину, в количестве 150 г, манную крупу, 1 яйцо, растительное (лучше оливковое) масло. Этапы приготовления пудинга:
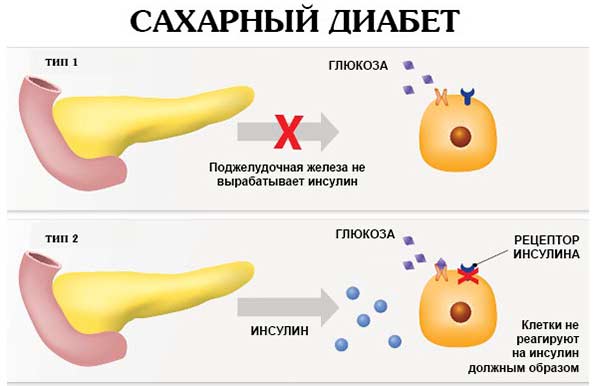
Панкреатит – это воспалительное заболевание поджелудочной железы. Эта патология часто сочетается с сахарным диабетом, так как пораженная железа неспособна вырабатывать достаточное количество гормона инсулина, который снижает концентрацию глюкозы в крови. Лечебные столы при этих болезнях имеют разные номера, но их принципы имеют сходства, поэтому при сочетании панкреатита и диабета врач подбирает специальную диету, учитывая все особенности состояния здоровья пациента, а также степень тяжести протекания обеих патологий. Как мы уже отметили, поджелудочная железа ответственна за две основные функции в организме.
Образовавшийся воспалительный процесс в поджелудочной негативно влияет на выработку панкреатического сока и гормона инсулина. Недостаток гормона приводит к тому, что, поступающая в организм глюкоза, теряет способность переходить в измененное состояние (гликоген) и откладываться в клеточной ткани печени, а также в жировой и мышечной тканях. Избыточное содержание сахара приводит к относительной деструкции панкреатических клеток, производящих инсулин. Получается, что при достаточной выработке гормона он просто не способен полностью выполнять свои функции. Это состояние характеризуется относительной недостаточностью инсулина, и влечет панкреатит, диабет II типа.
Важно. Несмотря на то, что панкреатит и диабет связаны между собой, не всегда отмечается развитие панкреатита при диабете и наоборот. Правильное питание позволит исключить вероятность развития различных осложнений при диабете. В некоторых случаях питание – это основная методика лечения заболевания. Выше уже упоминалось, что основной причиной развития заболевания панкреатит является неправильный способ питания. Ведь в нынешнее время люди отвыкли от натуральной пищи, перешли на полуфабрикаты, питание из супермаркетов и, что еще хуже, фастфудов. Вместо того чтобы питаться три раза в сутки, человек садится за стол только ближе к вечеру и наполняет свой желудок до отвала. На протяжении дня при этом возможны только перекусы в забегаловках. А ведь ужин не должен содержать в себе много калорий, а особенного жирной или копченой продукции. Кроме того, люди, которые привыкли ежедневно питаться жареной, копченой и соленой пищей, являются первоочередными претендентами на развитие панкреатита. Люди, которые употребляют много алкоголя, острой пищи, газированных напитков также входят в группу риска заболевания панкреатитом. После родов, осуществляется нагрузка на поджелудочную и у молодых мам, поэтому особенно важно поберечь себя в первые месяцы после рождения ребенка.
Мы уже отметили, что период развития диабета на фоне имеющегося хронического панкреатита занимает длительный промежуток времени. Заболевание получило название панкреатогенный сахарный диабет, лечение его напрямую зависит от правильного питания в совокупности с инсулинотерапией и приемом препаратов, содержащих ферменты пищеварения. Процесс развития панкреатогенного диабета протекает в несколько этапов.
Диабетикам с инсулинозависимостью выполняются уколы инсулина. Для больных с диабетом 2 типа инъекции не делаются. Больным назначают препараты, понижающие сахар в крови. Диета при деструктивных изменениях структуры поджелудочной железы острой формы является неотъемлемой частью всей терапии заболевания у взрослого и ребенка. Лечение панкреатита и сахарного диабета направлено на подавление разрушающей функции в поджелудочной железе. Методика терапии определяется врачом-эндокринологом в зависимости от анамнеза пациента, тяжести течения патологических процессов и индивидуальной переносимости организма.
Из рациона следует исключить такие продукты:
При наличии диагноза СД II типа необходимо постоянно вести подсчет потребляемым углеводам и полностью исключить сахар. Ежедневное питание пациентов с СД и воспалением поджелудочной должно состоять из таких продуктов:
Лечение пациентов с панкреатитом и сахарным диабетом достаточно сложное. В первую очередь все усилия направляются на восстановление углеводного обмена в организме и ферментативной функции поджелудочной. В основном врач назначает гормональные препараты, статины (лекарства, снижающие уровень холестерина) и энзимы (препараты, нормализующие углеводный обмен). Самым распространенным препаратом, расщепляющим жиры, белки и углеводы – это Панкреатин, при диабете 2 типа он особенно необходим, так как лечение этого типа диабета в основном связано с правильным питанием и восстановлением обменных процессов. Важно. Медикаментозная терапия панкреатита в совокупности с диабетом проводится в несколько этапов. Продолжительность лечения может затянуться на длительный период. Все лекарственные препараты необходимо принимать только по назначению врача. Самолечение приводит к необратимым последствиям. Сахарный диабет всегда требует заместительной терапии, она сводится к нормализации уровня глюкозы в крови и восполнению недостаточности инсулина. С учетом стадии заболевания пациенту назначаются инъекции инсулина либо прием таблетированных препаратов. Однако во многом состояние здоровья больного зависит от правильно скорректированного питания. И, конечно, не забывайте принимать панкреатин при сахарном диабете, который позволит легче усвоить и переработать поступившую в желудок еду.
Диета при панкреатите призвана заменить и дополнить меню теми веществами, которые плохо перерабатываются из-за недостатка ферментов поджелудочной железы. Некоторые пациенты думают, что лечебное питание при панкреатите не отличается от диеты 5а и продолжают следовать ее рекомендациям. Это понятно, потому что большинство лиц первоначально длительно лечились от холецистита, желчекаменной болезни или гепатита. Они хорошо знакомы со столом №5а и 5, устанавливающем необходимые нормативы питания при этих заболеваниях. Но при выявлении панкреатита придется видоизменить диету 5а. Происходящие при повреждении поджелудочной железы изменения требуют коррекции содержания белков, жиров и углеводов. Диета для больных панкреатитом называется «5п». В ней повышено содержание белков до 150 г (в №5 100–120г), снижено количество жиров (в №5 минимум 70 г) и углеводов (в №5 минимум 300 г). Общими остаются правила приготовления пищи и ограничение выбора продуктов питания. Предлагаемые правила диеты №5п не исключают применения при сопутствующих заболеваниях органов пищеварения. Они важны для создания максимальной разгрузки работы поджелудочной железы.
Клинические проявления острого и хронического панкреатита в стадии обострения (резкие боли, рвота, тошнота, понос) не дают возможности больному питаться обычным способом. Схема лечения требует полного голода от двух до четырех дней. Пить тоже нельзя, в первые дни жидкость вводится внутривенно. После остановки рвоты, болей назначается начальный вариант диеты 5п. Ее цель уменьшить образование кислоты желудочного сока и дать возможность поджелудочной железе сконцентрировать все силы на процессе борьбы за выживание. Диета допускает срок применения не дольше двух недель, поскольку по составу не сбалансирована (белки снижены до 60 г, жиры до 50 г, углеводы до 200–280 г., при общей калорийность 1800 ккал). Конечно, при этом рекомендован постельный режим и отсутствие физических нагрузок. Хорошо сказывается на процессе пищеварения рагу из овощей, если приготовить его по особому рецепту. Необходимо взять пять крупных клубней картофеля, нарезать средним кубиком. После этого одну морковь трут на терке, мелко режут репчатый лук. По вкусу допустимо добавить небольшое количество томатов, тыквы.
Больному при панкреатите важно знать как приготовить рыбу для диабетика и какие разновидности выбрать. Можно приготовить запеченую рыбу, для этого пригодна рыба: судак, щука, минтай, хек. Рыбу можно готовить целиком или разрезать на порции. Рыбу укладывают на листы алюминиевой фольги, посыпают порезаным луком, тертой морковью, добавляют набольшое количество сока лимона, соли.
Хорошей альтернативой вредной пище станет морковный пудинг, необходимо подготовить такие продукты:
Добавляют половину чайной ложки сахара, немного обезжиренной сметаны и чайную ложку пшеничных сухарей. Морковь тщательно моют, очищают от кожуры, нарезают кусочками, после чего тушат в молоке до полной готовности (на медленном огне). Когда морковь станет мягкой, ее измельчают при помощи блендера, добавляют сахар, половину масла, манку. После этого венчиком взбивают белок, аккуратно вливают его к морковной смеси. При желании в блюдо можно добавить небольшое количество яблок, творога или ягод. Остатками сливочного масла смазывают форму для запекания, посыпают ее сухарями. Пюре заливают в форму, выравнивают поверхность, сверху смазывают сметаной. Пудинг готовят в духовом шкафу до золотистой корочки.
Рассмотрим несколько видов рецептов, посредством которых можно приготовить блюда первой необходимости. Популярным блюдом при диета для панкреатите является куриный суп-пюре. Чтобы приготовить такой суп, необходимо выполнить такие действия:
Вот такой вот суп является полезным и питательным для больных панкреатитом. Еще более простой рецепт можно приготовить быстрее:
После этого суп готов к употреблению, но для придания вкуса, можно добавить 5 грамм сливочного масла. Разрешенные на диете вовремя и после острого панкреатита продукты можно сочетать между собой. Полезно приготовить из них основные и дополнительные блюда, десерты и вводить в недельный рацион в период ремиссии. Приготовить паровые котлеты можно в несколько шагов:
Клинические исследования показали, что для получения стойкой ремиссии при хроническом панкреатите и диабете больным необходимо, прежде всего, правильно питаться. Важно также выпивать достаточное количество воды. Она способствует лучшему перевариванию пищи, нормализует водно-солевой баланс и помогает выводить из организма продукты распада.
Панкреатит и сахарный диабет обязательно лечатся комплексно. Параллельно с медикаментозной терапией больные обязаны придерживаться диетического питания. Подобный подход позволит избежать осложнений, добиться стойкой ремиссии, улучшить качество жизни больных. Основные правила питания при панкреатите заключаются в сбалансированности питательной ценности употребляемых продуктов. Необходимо увеличить количество белка, уменьшить потребление простых углеводов и оптимизировать число растительных и животных продуктов.
Независимо от присутствия диабета в анамнезе важен дробный прием пищи. Режим предполагает 6-ти разовое питание порциями весом не более 300 г.. Для лечения обострившегося и хронического воспалительного процесса поджелудочной железы разработана специальная диета стол № 5п. При диабете применяется стол № 9. Для больных панкреатитом важно не провоцировать сильного выделения желудочного сока, как и при язве желудка. Повышенное содержание соляной кислоты вызывает продукцию гастрина. Гормон стимулирует секрецию поджелудочной железы, её пищеварительных ферментов и инсулина. Из рациона требуется исключить острую и кислую пищу, блюда, подвергшиеся жарке и копчению. Запрещено употреблять алкоголь. Диета при язве, как и при панкреатите, предполагает готовить блюда на пару или отваривать, перетирать и подавать в теплом виде. Механическое воздействие и температурные перепады неблагоприятно действуют на слизистую желудка, вызывают воспаление и продукцию поджелудочных энзимов. Принимать пищу при панкреатите всегда нужно в теплом виде, от слишком горячих и холодных блюд нужно отказаться. В меню всегда преобладают продукты питания, богатые белком, а углеводы и жиры урезают до минимума. Запрещено употреблять те продукты, в которых содержится слишком много кислот.
Медики настаивают, что следует отказаться от продуктов, в составе которых содержится много грубой клетчатки. Средняя суточная калорийность должна быть в пределах 2 тысяч калорий. Дополнительно выпивают не меньше 1,5 литров чистой воды, необходимо делать ставку на теплое, минерализованное питье. Химический состав меню на день такой: Существует два варианта диетического стола № 5. Если у диабетика диагностирована острая форма заболевания, ему назначат стол 5 а, при хронической форме показан стол 5б. Диета №5а предусматривает употребление не более 1700 калорий в сутки, все блюда подают больному в тщательно протертом виде. Полностью исключают продукты, способствующие секреторной функции поджелудочной железы. Кроме основного химического состава, есть строгие ограничения кухонной соли – максимум 10 г в день. Принимать пищу следует дробно, не реже 6 раз в сутки, обязательно выдерживая определенный промежуток времени. Длительность такой схемы питания диабетику назначают в зависимости от тяжести панкреатита, но в среднем это не менее 7 дней. Стол 5б регламентирует 2700 калорий в сутки, а химический состав блюд такой:
Чтобы избавиться от приступов боли и неприятных симптомов панкреатита, необходимо контролировать свой рацион. Если же не придерживаться особой диеты, то признаки недуга не будут оставлять человека в покое. Поэтому первым делом, что требуется от больного — это правильное питание или соблюдение диеты. Для начала рассмотрим, какие же продукты питания должны входить в рацион человека, болеющего различным видом недуга. К сведению! Для снижения нагрузки на поджелудочную железу и скорейшему перевариванию пищи, овощи рекомендуется перетирать на терке и готовить из них салаты или супы-пюре. Поэтому в рацион необходимо включить следующую продукцию:
Тепловой обработке следует поддавать даже помидоры и капусту, которые также можно добавлять в супы или салаты, но со временем. Рацион в обязательном порядке должна составлять тыква, обогащенная йодом.
Кроме того, что известны продукты, которые можно употреблять при панкреатите, необходимо уметь разнообразить свой недельный рацион. Для этого мы рассмотрим примерную диету при панкреатите на неделю. Диетическое питание при остром панкреатите поджелудочной железы назначается лечащим врачом не ранее, чем через трое — четверо суток после стадии голодания.
Диета 5 может быть в настоящее время в двух вариантах:
В идеале больные сахарным диабетом и панкреатитом должны постоянно придерживаться диеты с вареной пищей, или приготовленной на пару. Такая обработка пищи является щадящей для органов желудочно-кишечного тракта. До настоящего времени не существует стандартной схемы лечения, но все специалисты сходятся в одном: существует острая необходимость сочетания соблюдения диеты с приемом таблеток для успешного лечения этого заболевания. При остром панкреатите в первые сутки больному ничего нельзя кушать. В этот период он может только воду без газа. Длительность голодания определяет врач в больнице, где находится пациент, иногда оно может быть продлено до 3 суток.
После стихания обострения больному назначаю щадящую диету, цель которой – восстановление поджелудочной и нормализация общего состояния. Консистенция пищи должна быть слизистой и протертой, измельченной до кашеобразного состояния. Жиры и углеводы в этот период сводятся к минимуму, а белки должны присутствовать в рационе в достаточном количестве. Ограничивается и суточная калорийность, которая рассчитывается, исходя из массы тела, возраста и особенной болезни пациента.
Принципы питания, которые должен соблюдать пациент в остром периоде панкреатита:
Длиться такая диета может от недели до полутора месяцев, в зависимости от темпов улучшения состояния человека и тяжести перенесенного острого панкреатита. Такое же питание назначается больному и при обострении хронической формы заболевания. В отличие от острого панкреатита, в данном случае пациент может лечиться дома. Но это возможно только после сдачи всех обязательных лабораторных обследований, прохождения детальной диагностики и консультации врача. Часто для исключения острой патологии требуется дополнительная консультация хирурга, который может четко определить, какой вид панкреатита развился у пациента
Часто употреблять запеченные овощные и мясные блюда больным панкреатитом не рекомендуется. Такие процессы, как жарка, приготовление во фритюре и на гриле также попадают под запрет. Супы лучше готовить на овощном бульоне, но при длительной ремиссии можно использовать также и мясной отвар (после повторной смены воды). При приготовлении первых и вторых блюд нежелательно использовать лук и чеснок. Они раздражают слизистую оболочку органов пищеварения и отрицательно влияют на воспаленную поджелудочную железу. Из мясных продуктов лучше всего использовать мякоть (филе). Перед варкой с мяса необходимо снимать кожу, удалять из него все кости и очищать от жировых пленок. Для приготовления блюд больному панкреатитом на фоне диабета лучше выбирать индейку, курицу и кролика. В период длительной ремиссии можно вводить в рацион говядину, а вот от свинины и утки лучше совсем отказаться.
Готовить супы на рыбном бульоне таким пациентам нельзя, поскольку они могут спровоцировать ухудшение состояния поджелудочной железы. Из напитков лучше всего употреблять неконцентрированные кисели и компоты без добавления сахара
Выбирая их, нужно обращать внимание, чтобы они не имели кислого привкуса. Из фруктов больным лучше всего употреблять в пищу яблоки, сливы, бананы, и абрикосы. Но даже съедобную кожицу с таких плодов нужно обязательно снимать. Хлеб в принципе не рекомендован диабетикам, поэтому по возможности его следует избегать. При панкреатите разрешены только сухари из пшеничного хлеба, но гликемический индекс данного продукта относительно высок, поэтому их лучше не кушать вовсе. В 21 веке, торопясь успеть многое, люди забывают о здоровье. Перекусы на бегу, некачественная пища, употребление вредной для организма еды, стресс, вредные привычки – приведён далеко не полный перечень, входящий в число факторов, влияющих на желудочно-кишечный тракт в частности и на общее состояние в целом. Подобное происходит из-за поверхностного восприятия состояния здоровья. Люди собственное невнимание оправдывают отсутствием свободного времени. Не всегда оправдание справедливо.
Советы при заболеваниях схожи. При рассмотрении анатомического расположения внутренних органов заметно, что поджелудочная железа располагается прямо над желудком. Плохое функционирование поджелудочной железы вызывает воспалительный процесс желудка, нарушается баланс щелочи и кислот – результатом становится ухудшение работы поджелудочной железы. При таком круговороте процессов пищеварительной системы выделим основные рекомендации при обострении гастрита и панкреатита:
В нынешнее время гораздо проще вести здоровый образ жизни, питаться правильно, на помощь приходят кухонные приборы – блендер и пароварка, дело лишь в желании питаться правильно. Как правильно питаться при панкреатите и сахарном диабете и что входит в список запрещенных продуктовЛечебная диета при панкреатите и сахарном диабете имеет много общего, так как эти патологические процессы провоцируются одними и теми же факторами. У 30% пациентов с воспаленной поджелудочной железой со временем диагностируется развитие инсулиновой болезни, что значительно ухудшает и так ослабленное здоровье человека. При таком сочетании болезней врачи настаивают не только на обстоятельной медикаментозной терапии, а и рекомендуют тщательно соблюдать правильное питание, что позволяет существенно уменьшить интенсивность протекания недугов.
Воспаленная железа уже не способна в полной мере вырабатывать нужные гормоны, в итоге наблюдается их недостаток. Особенно опасен дефицит инсулина, который является проводником глюкозы, получаемой в результате расщепления углеводов. Глюкозное вещество крайне важно для многих органов и систем организма, в которые оно поступает благодаря инсулину. В случае его понижения уровень сахара в крови начинает стремительно подниматься, что в медицине определяется, как гипергликемия, которая и способствует развитию сахарной патологии. Как видим, две этих патологии тесно взаимосвязаны, подобное их сочетание специалисты называют панкреатогенным диабетом, при котором одновременно страдает эндокринная и экзокринная функциональность организма.
Его основная цель – предоставить поджелудочной железе максимальный покой, тем самым предупреждая избыточную нагрузку на нее. Для этого необходимо, чтобы потребляемая пища была щадящей (отварная, паровая или протертая), что помогает избежать чрезмерной активности поджелудочных ферментов. Лечебный рацион питания при панкреатогенной патологии, помимо удерживания глюкозного показателя на корректном уровне, помогает:
Грамотно подобранная диета при панкреатите и сахарном диабете способствует восстановлению нормальной работоспособности ПЖ. Для этого необходимо:
Однако оптимальный вариант лечебного питания все же разрабатывается лечащим врачом, исходя из индивидуальных особенностей здоровья пациента. К примеру: для диабетиков с панкреатитом, занимающих активным спортом предпочтительнее углеводная диета, а вот беременным и кормящим мамам пользу принесут жиры.
Диета №5 назначается при панкреатическом недуге, стол №9 при диабете первого и второго типа. При панкреатите в сочетании с диабетом перед лечащим врачом стоит задача правильно составить рацион питания с учетом индивидуального протекания обоих патологических процессов. В ниже расположенной таблице приведены ключевые нюансы диет: | ||||||
| Предпочтение отдавать пище с малым индексом гликемии (показатель скорости пищевого продукта, при которой он способен повышать глюкозный уровень крови после своего применения). Например, высоким гликемическим индексом обладает сахар, низким – белки, медленные углеводы. | При воспалении ПЖ, особенно во время острого приступа нельзя: продукты с эфирными маслами, соленые, растительными кислотами и прочее, что способно дополнительно раздражать органы пищеварительной системы. | |||||||||
| Еда должна быть малокалорийной (избегать жиров и углеводов), а присутствие белков повышается до дневной нормы. | Все употребляемые продукты должны быть обязательно термически обработаны, особенно это относится к фруктам, овощам (приобретают мягкость), а растительная клетчатка намного лучше переваривается. | |||||||||
| Питаться часто – не менее 5-6 раз в сутки маленькими порциями. | Прием пищи в течение дня – не меньше 5-6 раз, порции – небольшие, обязательно соблюдать часовой промежуток. | |||||||||
| Повышенное присутствие минералов и витаминов достигается за счет допустимой к употреблению овощной и фруктовой пищи. | Употреблять достаточно жидкости (2 литра чистой воды без газа). | |||||||||
| Категорично исключается алкогольная продукция, соленая и копченая пища, консервы. | Запрещены продукты с высоким содержанием соли, различная консервация, острые, жареные и жирные блюда. Запрещено употреблять пищу со значительным присутствием жесткой клетчатки, что повышает активность перистальтики ЖКТ. | |||||||||
| Варианты приготовления еды: отваривание, запекание, тушение и готовка на пару, жареные блюда под запретом. | Варианты тепловой обработки продуктов: тушение, отваривание, паровой способ, запекание (без золотистой корочки). Блюда должны обязательно перетираться в пюре, либо продукты нарезаются мелкими кусочками. | |||||||||
Если не соблюдать эти правила, риск развития серьезных осложнений возрастает в несколько раз:
- Гипогликемия или гипергликемия способна привести к потере сознания, что опасно диабетической комой.
- Развитие почечной, сердечной патологии, а также значительное понижение зрения, вплоть до полной слепоты и нарушение работы головного мозга.
- Разъедание панкреатической железы ее собственными ферментами приводит к панкреонекрозу.
- Частые панкреатические рецидивы вызывают яркое проявление болезненной симптоматики: рвоты, интенсивных болей, газообразования, нарушение функций ЖКТ.
Что можно есть при остром панкреатите и сахарном диабете? Острый воспалительный процесс железы зачастую является следствием несоблюдения правильного питания. В первые сутки приступа показано полное голодание, которое по клиническим показаниям может быть продлено до трех-четырех дней. После этого назначается максимально щадящий режим питания:
- Запрет на острую, сладкую и раздражающую пищу до полного исчезновения болезненных проявлений.
- Питаться нужно маленькими порциями.
- Предпочтение отдавать белковой еде.
Твердые продукты строго воспрещены первые 2-3 дня, но в это время показаны:
- Постные бульоны.
- Вегетарианские супчики.
- Кисель из геркулеса.
- Компот из сушеных фруктов.
В последующие дни рацион немного расширяется, разрешаются жиденькие кашки на воде (овсянка, гречка, рис, манка).
Со второй недели устойчивого улучшения состояния вводятся каши, приготовленные на молоке, разбавленного пополам с водой, но в чистом виде молочный продукт противопоказано употреблять.
При данной форме недуга диетический стол должен соблюдаться как минимум 6 месяцев со дня приступа.
Однако зачастую наблюдается совершенно другая картина: уже с четвертого месяца, почувствовав облегчение, больной забывает о врачебных наставлениях и начинает пить алкоголь и кушать жареные блюда, что и приводит к очередному обострению патологии.
Запрещены к употреблению отдельные овощи и фрукты, для которых характерно длительное их усвоение либо они содержат вещества, способные нанести существенный вред железе. На протяжении двух месяцев после острого рецидива нельзя:
При остром панкреатическом диабете запрещено употреблять белокочанную капусту в любом ее виде. Данный овощ может спровоцировать вздутие живота и усиленную выработку ферментов поджелудочной. Лучше предпочесть другие виды капусты, например, цветную или брокколи, богатые на микроэлементы и различные витамины, при этом не вызывающие проблем с пищеварением.
Свежие фрукты разрешаются только спустя месяц после острого рецидива.
Суточная калорийность не должна быть больше 1800-2000 ккал. Важно соблюдать и тепловой режим блюд, как при их готовке, так и при употреблении. Минимальный температурный показатель при приготовлении диетической еды не должен превышать 50 градусов.
Готовые блюда можно есть только в теплом состоянии. Это обусловливается тем, что горячая еда раздражает слизистую ПЖ, поэтому может вызвать новый рецидив, а для переработки холодной пищи требуется больше энергии.
Питаться нужно дробно с перерывом в 2-3 часа. На протяжении дня должно быть три обстоятельных приема еды, между ними 2-3 легких перекуса.
Первостепенной задачей лечебного рациона при панкреатической патологии хронической формы и наличии параллельного СД является предотвращение последующего рецидива.
Основные требования при данном анамнезе точно такие же, как и при остром воспалительном процессе железы:
- Кушать дробно.
- Исключить вредные продукты.
- Избегать алкогольных напитков.
- Убрать продукты с быстрыми углеводами.
Основное отличие диетического рациона при остром и хроническом воспалении в том, что в меню вводятся свежие фрукты и овощи, но с обязательным мониторингом их суточного количества. Помимо этого допустимо повышение и показателя калорийности (до 2500 ккал в сутки).
Разрешается употребление молочной продукции, но не больше 1 стакана в сутки: ряженка, кефир, сметана, молоко с низким % жирности. В каши можно добавлять сметану и масло (не больше 10 г в сутки), а из сладостей позволяется полакомиться медом (2 ч.л. в день).
Из напитков можно принимать:
- Некрепкий чай.
- Компот из сухофруктов.
- Морс из ягод.
- Домашний кисель (не магазинный).
- Напиток шиповника.
- Минеральная вода без газа.
- Травяные отвары.
- Какао с добавлением молока.
Нельзя пить свежеотжатые соки домашнего приготовления, их обязательно разводят водой 1:2.

При панкреатите с диабетом необходимо полностью избегать:
- Сдобную выпечку.
- Мучные изделия.
- Кофе.
- Грибов.
- Фастфудов.
- Спиртное.
- Концентрированный чай.
- Копчености.
- Полуфабрикаты.
- Кондитерская продукция.
- Жгучие и кислые соусы.
- Сладкие сиропы.
- Кукурузу.
- Кислых фруктов и ягод.
- Сгущенное молоко.
- Йогурты с фруктово-ягодным наполнителем и сахаром.
- Мюсли и хлопья быстрого завтрака.
- Консервы (мясные и рыбные).
- Подслащенные газированные напитки.
- Жирные и наваристые навары.
- Мясо и рыба жирных сортов.
Необходимо снизить потребление продукции, перегруженной углеводами, а в случае высокого риска развития диабета перейти на сахарозаменители — стевия, сахарин, сорбит и ксилит. Так же не стоит налегать на фруктозу и продукты с пометкой «для диабетиков», предварительно не изучив их состав.
Аккуратно относитесь к сладким овощам, ягодам и фруктам (тыква, морковь, свекла, клубника, виноград и пр.) – их содержание в рационе должно быть ограничено.

Приблизительное меню при панкреатите и сахарном диабете:
Режим питания
Острая стадия
Хроническая стадия
На примере предложенного однодневного меню можно разработать собственные вариации рациона либо попросить помощи в составлении у своего врача.
С каждым приемом пищи рекомендуется выпивать 200 мл. жидкости, а присутствие хлеба сократить до 50 гр.
Какие можно использовать рецепты при диабете и панкреатите? Стоит подчеркнуть если грамотно подойти к лечебному питанию, то стол будет не только полезным, но и разнообразным.
Предлагаем несколько вариантов рецептов блюд, которые можно приготовить для больного человека с диабетическим панкреатитом.

- Картофель.
- Морковь.
- Свеклу.
- Растительное масло – по вкусу.
Все овощи отварить прямо в кожуре, что позволяет сохранить их витамины и другие полезные вещества. Когда овощи станут мягкими, остудить и очистить от кожуры. Нарезать мелкими кубиками, соединить. Добавить растительное масло, перемешать.

- Говядина или другое нежирное мясо – 150 г.
- Манная крупа – 10 г.
- Яйцо – 1 шт.
- Вода – 1/3 стакана.
- Оливковое масло – 0,5 ст.л.
Мясо отварить, а затем перекрутить через мясорубку. В указанный объем воды всыпать манку, полученную манную массу прибавить в подготовленное мясо. Затем вбить яйцо и все перемешать.
Чашу в мультиварке промазать маслом и переложить в нее готовый манно-мясной фарш. Пудинг готовят на пару до полной готовности.

- Обезжиренный творог – 300 г.
- Яичные белки – 3 шт.
- Сладкие яблоки – 300 г.
- Изюм и курага – 50 г.
С яблок снять кожуру, удалить сердцевину и протереть на самой мелкой терке. Сухофрукты перебрать, промыть чистой водой, а затем залить кипятком на 10 минут. В творог добавить подготовленные яблоки, распаренный ягоды и взбитые в пышную пенку белки, перемешать.
Готовую массу выложить ровным слоем на противень, застеленный пергаментной бумагой, и выпекать при 180 градусах около 40 минут.
Одну горсть сушеного шиповника залить 1 литром кипятка и также настоять 3 часа. Профильтровать принимать на протяжении дня.
При панкреатогенном диабете человек должен внимательно относиться к своему питанию, с обязательным соблюдением рекомендаций специалистов. Не стоит пренебрегать врачебными предписаниями, такое отношение к своему здоровью только усугубить течение двух тяжелых болезней. Успех лечения возможен только при грамотно подобранной медикаментозной терапии и тщательном соблюдении диеты.
Вы удивитесь, как быстро отступает болезнь. Позаботьтесь о поджелудочной железе! Более 10000 людей заметили значительное улучшение в своем здоровье, просто выпивая по утрам…

Имеются не сложные предписания по поводу правильного питания, позволяющие купировать активность патологий в этих органах

Соль при своем непомерном потреблении способна существенно осложнить протекание этого недуга

Почему его нельзя кушать, в чем именно заключается такой категорический запрет?

Многие пациенты отмечают положительный эффект после приема масла — даже одна ложка средства, принятая на голодный желудок, снимает болезненность в железе
Если у вас проблемы с поджелудочной железой, не поленитесь сходить к эндокринологу. При наличии диабета или только подозрении на него врач обязательно расскажет о питании и выдаст брошюру, где указаны все категории продуктов — что можно, что нельзя, а что ограничить



 Диетотерапия СД при панкреатите запрещает употребление продуктов, содержащих большое количество сахара и углеводов.
Диетотерапия СД при панкреатите запрещает употребление продуктов, содержащих большое количество сахара и углеводов. Панкреатин улучшает ферментативную функцию поджелудочной железы.
Панкреатин улучшает ферментативную функцию поджелудочной железы.