Сахарный диабет неустанно сопровождает человечество на всем протяжении его развития. Первые упоминания об этой патологии были найдены около 1500 г до н. э. на папирусе Эберса, в котором описывалось состояние, сопровождающееся обильным количеством выделяемой мочи. В то время это заболевание люди могли лишь распознавать, но излечивать, к сожалению, не могли, поэтому больные сахарным диабетом были обречены на скорую смерть. Само понятие «сахарный диабет» было введено греческим врачом Аретеем (30–90 гг. н.э.). Он описал заболевание, симптомами которого являлись жажда, учащенное мочеиспускание, потеря веса. Термин «диабет» происходит от греческого «диабайно», что в дословном переводе на русский язык означает «прохожу сквозь», «протекаю». Термин «сахарный» – от лат. mellitus – «сладкий, медовый» был добавлен позже, в XVII в. Томасом Уиллисом. Первая попытка классифицировать диабет предпринята в 1880 г. французским ученым Лансеро Этьенн – он выделил два типа СД: легко поддающийся диетотерапии (diabete gras) и быстро прогрессирующий, резистентный ко всякому лечению (diabete maigre) [1]. По мере развития науки и медицины классификация СД была пересмотрена в 1965 г. всемирной организацией здравоохранения (ВОЗ), которая выделила: первичный СД с фазами относительной и абсолютной инсулиновой недостаточности и вторичный СД. В 1980 г. вводятся термины «диабет I типа» и «диабет II типа», а в 1985 г. эти термины вновь упраздняются, поскольку они предполагают доказанный патогенез заболевания, и принимается классификация, основанная на клинических классах: инсулинозависимый (ИЗД) и инсулиннезависимый (ИНЗД) диабет. [1]
Сахарный диабет – клинический синдром хронической гипергликемии и глюкозурии, обусловленный абсолютной или относительной инсулиновой недостаточностью, приводящей к нарушению обмена веществ, поражению сосудов (различные ангиопатии), нейропатии и патологическим изменениям в различных органах и тканях [2].
Согласно классификации, принятой комитетом экспертов ВОЗ по сахарному диабету в 1985 г., сахарный диабет (СД) подразделяется на 2 основных типа: инсулинзависимый (1 тип) и инсулиннезависимый (2 тип). В свою очередь, СД 2 типа различается на два подтипа: подтип А — СД у лиц с ожирением и подтип Б — СД у лиц с нормальной массой тела [2, 3].
Диабет 1-го типа возникает в результате нарушения нормального функционирования B-клеток поджелудочной железы, вследствие чего, организм испытывает недостаток эндогенного инсулина. Поэтому возникает потребность во введении инсулина в организм извне. Сахарному диабету 1 типа подвержены, как правило, люди молодого возраста. Такой вид диабета развивается довольно стремительно и имеет следующие симптомы: повышенный аппетит, при котором пациент, однако, быстро теряет в весе, чувство постоянной усталости, вплоть до апатии, сонливость, частые позывы к мочеиспусканию, чрезмерное выделение мочи, чувство жажды. В результате того, что симптомы возникают внезапно, пациенты, бдительно следящие за состоянием своего здоровья, их не пропустят.
Патогенез СД 2 типа сложен и характеризуется в начале заболевания нормальным продуцированием инсулина клетками поджелудочной железы, но прекращением восприятия инсулина клетками организма. Лишь со временем прогрессирует дисфункцией β-клеток с уменьшением секреции инсулина, а также, снижением массы β-клеток, усилением секреции глюкагона, уменьшением инкретинового ответа, повышением продукции глюкозы в печени, усилением реабсорбции глюкозы, активацией процессов липолиза, снижением захвата глюкозы мышцами, дисфункцией нейротрансмиттеров [9] Ко 2 типу относится около 95% всех случаев заболеваний диабетом. В зоне риска этого заболевания находятся люди зрелого возраста, как правило, старше 45 лет, страдающие ожирением, легкомысленно относящиеся к своему здоровью, имеющие вредные привычки и часто употребляющие в пищу вредные продукты питания.
Кроме того, есть еще один вид сахарного диабета — гестационный. Данный вид диабета временный и возникает у небольшого числа беременных женщин. Это связано с тем, что, вырабатываемые во время беременности, гормоны блокируют восприятие инсулина клетками матери. Факторы риска при данном типе заболевания не имеют особых отличий от диабета 1 или 2 типа.
В настоящий момент сахарный диабет считается одним из наиболее коварных заболеваний, с большим количеством летальных исходов. А по распространенности и негативным последствиям может даже посоревноваться с заболеваниями сердечно-сосудистой системы. Именно поэтому проблема СД так важна и актуальна не только в медицинской среде, но и среди потенциальных пациентов. С каждым годом заболевших этим недугом становится все больше, проблема приобретает внушительные масштабы. В следствии чего СД присвоен статус «неинфекционная эпидемия». По данным ВОЗ, в настоящее время в мире насчитывается 285 млн больных СД, а к 2025 г. их количество составит 380 млн и 435 млн – в 2030 г. [4]. При исследовании отечественными авторами (И.И. Дедов, М.В. Шестакова, О.К. Викулова, А.В. Железнякова, М.А. Исаков) выяснилось, что «общая численность пациентов с СД в РФ на 31.12.2017 г. составила 4 498 955 (3,06% населения РФ), из них: СД 1 – 5,7% (256,1 тыс.), СД 2 – 92,1% (4,15 млн), другие типы СД – 1,9% (83,8 тыс). Распространенность СД 1 составила 169,6 на 100 тыс. населения, наблюдались различия между регионами: от 26,5 на 100 тыс. в республике Дагестан до 416,7 на 100 тыс. населения в Вологодской области с присутствием «географического градиента»: более высокой распространенностью СД 1 в северо-западных регионах нашей страны. Распространенность СД 2 составила 2775,6 на 100 тыс. населения, также наблюдалась вариабельность показателя в различных регионах – от 387,5 на 100 тыс. населения в республике Тыва до 4055,1 на 100 тыс. населения в республике Карелия. При несомненной роли наследственности в патогенезе СД 2 все же трудно объяснить столь выраженную вариабельность между регионами только этническими или генетическими различиями. Учитывая общепопуляционные факторы развития СД 2, не зависящие от этнической группы или географического положения (ожирение, малоподвижный образ жизни и т.д.), значительное влияние на спектр его распространенности могут оказывать организационные факторы, а именно: различия в качестве работы по выявлению СД в группах риска и вводу данных в регистр, что подтверждает выраженная диссоциация показателей заболеваемости СД между регионами.»
Сахарный диабет это тяжелое заболевание, от которого, на данный момент, невозможно избавиться. Люди страдающие этим недугом обречены пожизненно принимать лекарства, для того чтобы поддерживать свою жизнь. Большинство людей хоть поверхностно, но знают на сколько опасно это заболевание, и как много других, не менее страшных заболеваний оно может повлечь за собой, однако мало кто спешит придерживаться простых мер профилактики. Хотя каждый знает, что болезнь всегда легче предотвратить, чем лечить. Именно поэтому важно уделить особое внимание мерам профилактики сахарного диабета, к которым относится:
- Диета. Важно следить за тем, что мы потребляем. Это не значит, что нужно вычеркнуть из нашего рациона любимые нами продукты, это означает, что нужно все есть в меру и исходя из особенностей своего организма. Например, человеку с излишней массой тела лучше всего в свой рацион вводить овощи и фрукты с низким содержанием глюкозы: капуста, морковь, огурцы, яблоки, цитрусовые, ягоды. Употребление хлебобулочных и макаронных изделий, жирных продуктов, а также сладких, копченых и острых блюд следует свести к минимуму. В качестве напитков можно использовать чай, некрепкий кофе, различные отвары трав, с небольшим содержанием сахара или сахарозаменителя. Лучше всего, конечно, обсудить свой рацион с врачом-диетологом;
- Физические нагрузки. Они должны быть соразмерны вашим силам, возрасту и способностям. Тренировки стоит вводить постепенно, со временем усложняя программу и увеличивая нагрузку, наблюдая при этом за своим самочувствием. Они не должны вызывать дискомфорта, после тренировки человек должен ощущать прилив сил и энергии для дальнейшей деятельности;
- Психологическое состояние. Человек должен четко понимать, ради чего он соблюдает меры профилактики, что это поможет ему избежать не только заболевания сахарным диабетом, но и многих других патологий. Следует также заботиться о своем психо-эмоциональном состоянии, избегать стрессовых состояний и быть более устойчивым к жизненным трудностям;
- Отсутствие вредных привычек. Лучше всего, конечно, исключить вредные привычки, такие как курение, распитие алкогольных напитков, употребление наркотиков, которые оказывают непосредственное токсическое влияние на весь организм, в том числе и на поджелудочную железу.
Сахарный диабет, независимо от вида опасен для жизни и здоровья, однако еще более опасными являются его осложнения. Некоторые органы более восприимчивы к болезни и страдают в первую очередь (например, почки; опорно-двигательный аппарат; глаза)
Наиболее часто встречающееся осложнение — диабетическая ретинопатия. Это заболевание характеризуется поражением капилляров, артериол и венул сетчатки в виде аневризм стенок сосудов, кровоизлияний, отеков и пролиферации сосудов глазного дна, которые со временем могут привести к частичной или полной потере зрения. Около 25% пациентов уже имеют данное заболевание на момент постановки диагноза «Сахарный диабет», а через 20 лет уже каждый диабетик почти гарантировано имеет данное осложнение. Причиной развития является стабильно повышенный уровень глюкозы в крови, вследствие этого повышается хрупкость сосудов глазного яблока. Важную роль в повреждении клеток при гипергликемии может играть образование свободных радикалов и активных форм кислорода, образование конечных продуктов гликирования и др. Диагностика диабетической ретинопатии существенно облегчается при поражении сосудов центральной зоны, так как у пациента стремительно ухудшается зрение. Гораздо труднее диагностировать нарушения целостности сосудов, находящихся в переферической области глазного яблока. Часто при такой локализации болезнь протекает бессимптомно и проявляет себя лишь на поздних стадиях течения, когда уже сложно что либо изменить. На сегодняшний день единственным методом профилактики этого осложнения является постоянный контроль уровня глюкозы в крови. Регулярное посещение окулиста и исследование глазного дна также поможет вовремя узнать о начале развития ретинопатии. Ведь вовремя поставленный верный диагноз способен сохранить человеку зрение. Прием витаминов, правильное питание и профилактические меры помогут организму избежать развития этого заболевания.
Поражение почек при СД является еще одним важным осложнением. В настоящее время нефропатию у пациентов с СД принято называть диабетической болезнью почек (ДБП) [10]. Распространенность ДБП достигает 40–50% вне зависимости от типа СД. В своем развитии ДБП проходит несколько этапов:
- Появление функциональных изменений в почках на фоне развития СД (измененная почечная гемодинамика).
- Появление артериальной гипертензии (АГ)
- Формирование структурных изменений в почках (утолщение гломерулярной базальной мембраны, мезангиальное расширение, микрососудистые нарушения)
- Уменьшение скорости клубочковой фильтрации (СКФ)
Конечным итогом всех этих нарушений является потеря почечных клубочков способности фильтровать мочу, что и приводит к развитию почечной недостаточности (ХПН). Главным способом определения хронической почечной недостаточности является снижение СКФ. Главным же симптомом данного осложнения будет альбуминурия — белок в моче. При сахарном диабете количество альбумина в моче значительно повышается.
Еще одним важным осложнением является диабетический кетоацидоз (ДКА) — острая диабетическая декомпенсация обмена веществ, характеризующаяся абсолютной или относительной инсулиновой недостаточностью и проявляющаяся резким повышением уровня глюкозы (> 13,9 ммоль/л) и кетоновых тел в крови (> 5 ммоль/л), появлением их в моче (ацетонурией ≥ ++) и развитием метаболического ацидоза (рН
История диабета начинается вместе с историей человека.
О диабете как болезни было известно еще до нашей эры — в Египте, Месопотамии, Греции, Риме.

Многие врачи пытались выявить причины болезни, найти способы лечения. О диабете упоминается в трудах Авиценны, Цельса, Галена и других. Однако лечить не могли, и люди были обречены на страдания и смерть. При этом умирали в основном больные формой диабета первого типа, то есть инсулинозависимого. Пожилых и зрелых людей со вторым типом лечили лекарственными травами, физическими упражнениями.
Врач Томас Виллис (XVII в.) обнаружил, что моча больных имела сладковатый вкус. Этот факт использовался длительное время другими врачами как диагностический признак диабета. После этого к названию диабет добавилось второе слово — «сахарный».
С зарождением и развитием эндокринологии — науки о железах внутренней секреции — прояснился механизм заболевания. Считается, что основоположником эндокринологии является французский физиолог Клод Бернар.

Их назвали «островками Лангерганса». Позднее было выявлено, что именно эти клетки производят гормон — регулятор глюкозы в крови — инсулин. Связь между сахарным диабетом и секрецией инсулина была установлена медиками Минковским и Мерингом.
Инсулин впервые был получен в 1921 году канадским врачом Фредериком Бантингом и помогавшим ему студентом-медиком Чарльзом Бестом из ткани поджелудочной железы собаки. Его применили на собаке с сахарным диабетом (с удаленной поджелудочной железой) и получили снижение глюкозы в крови. Год спустя ученые уже успешно использовали инсулин для лечения больных сахарным диабетом, за что были удостоены Нобелевской премии. Первые препараты инсулина были выделены из поджелудочных желез свиней и коров. В этот период инсулином лечили все формы сахарного диабета (первого и второго типов).
Химическая структура инсулина человека установлена в 1960 году. С помощью метода генной инженерии в 1976 году впервые был осуществлен полный синтез человеческого инсулина.
Первые сахаропонижающие таблетки появились только в 1956 году. Это были препараты сульфанилмочевины. Ими стали лечить диабет второго типа.
Однако неправильным является применение при диабете только препаратов. Лечение не эффективно, если человек не меняет образ жизни, если не осуществляет самоконтроль, не соблюдает диету и не осуществляет комплекс оздоровительных процедур.
Про историю заболевания «сахарный диабет» написано очень много, но называть какие-то даты порой бывает сложно, потому что мнений на этот счет существует множество.
История этой болезни уходит корнями в III век до нашей эры. В те времена люди пытались найти какое-либо лечение диабета. Они могли определить симптомы заболевания, но причины болезни были неизвестны. Те, у кого обнаруживали сахарный диабет, были обречены на гибель.
Термин «диабет» впервые ввел римский врач Аретеус в 100-м году нашей эры. Слово «диабет» в переводе с греческого означает «истечение». Следовательно, выражение «сахарный диабет» обозначает, фактически, «истекающий сахаром» или «теряющий сахар». Это отражает одну из характерных черт заболевания — потерю сахара с мочой.
В XVII веке врач Томас Виллис впервые обнаружил сладкий привкус мочи у больных диабетом. Это потом стали использовать врачи для диагностики данной болезни.
В 1776 году английский врач Добсон выяснил, что сладковатый вкус мочи больных связан с наличием сахара. И с этой даты диабет, собственно, и стал называться сахарным диабетом.
С 1796 года врачи начали говорить о том, что необходима особая диета для диабетиков. Тогда предложили специальную диету для больных, в которой часть углеводов заменили жирами. Физические нагрузки стали использовать как лечение диабета.
В 1841 году ученые впервые разработали метод определения сахара в моче. Затем научились определять уровень сахара в крови. В 1889 году Меринг и Минковский вызвали у животных сахарный диабет, удалив поджелудочную железу. В 1889 году Пауль Лангерганс обнаружил при микроскопическом исследовании поджелудочной железы характерные скопления клеток. Он назвал их «островками», но их значение для организма объяснить не смог.
И только в 1921 году исследователям Бантингу и Бесту удалось получить из ткани поджелудочной железы инсулин. У собаки с сахарным диабетом это средство устраняло признаки болезни. Таким образом, в 1922 году инсулин стали использовать для лечения больного сахарным диабетом. В 1960 году была установлена химическая структура инсулина человека. А в 1979 году был осуществлен полный синтез человеческого инсулина методом генной инженерии.
Через два года после открытия инсулина один португальский врач задумался, что это не просто болезнь. Он лечил пациентов с сахарным диабетом и понял, что заболевание предполагает особый стиль жизни. Чтобы его усвоить, пациенту необходимы прочные знания о своем заболевании.
Тогда то и появилась первая в мире школа для пациентов с сахарным диабетом. Сейчас таких школ существует множество. По всему миру пациенты с сахарным диабетом имеют возможность получать знания о своем заболевании. Это помогает им быть полноценными членами общества.
Сахарный диабет, к сожалению, заболевание очень распространенное и было таковым издавна. История болезни сахарный диабет начинается приблизительно с III тысячелетия до нашей эры. В то далекое время люди уже могли выявить, распознать этот недуг, однако вылечить его или, по крайней мере, контролировать было невозможно. По этой причине все те, кто болел диабетом, однозначно был обречен на скорую смерть, и продолжительность жизни таких больных составляла максимум пять лет.
Историю сахарного диабета нельзя назвать простой. Многие годы ученые древнего мира искали причины, вызывающие болезнь, а также способы, при помощи которых с ней можно было бы бороться. В частности, Гален считал, что диабет – это последствие недуга, поражающего почки, а Парацельс настаивал на том, что это заболевание всего организма в целом, в результате которой им выделяется много сахара.
Древние японские, китайские и арабские рукописи говорят о том факте, что в давние времена одним из основных симптомов диабета 
По сути, «диабет» – это греческое слово, которое в переводе обозначает «истечение», то есть можно сделать вывод, что словосочетание «сахарный диабет» переводится буквально как «сахар теряющий». В таком определении отражен главный признак болезни – потерю сахара, который выводится с мочой.
История болезни сахарный диабет заключается в названии. Определение «сахарный диабет» введено Аретеусом Каппадокийским, греческим целителем, который жил в 200 году до нашей эры. Он писал о том, что диабет – загадочный недуг. Надо отметить, что, несмотря на то, что прошло немало времени, это изречение остается актуальным и в наши дни, поскольку причина появления данного заболевания в целом и его дальнейших осложнений в частности во многом все еще остается неразгаданной.
Аретеус заметил, что у людей, страдающих этой болезнью, мочеиспускание слишком частое, при этом жидкость выделяется из организма в неизменном виде. По этой причине врач и назвал болезнь diabetes, что первоначально означало «проходит сквозь». Позднее врачом было добавлено слово mellitus – «сахар, мед». Аретеусом было также отмечено, что больные постоянно страдают от жажды: они чувствуют сухость во рту, даже постоянно пьют.
Гораздо позже, лишь в 1776 году, известным английским врачом Добсоном было проведено исследование, в результате которого было 
Несколько позже данный признак стал использоваться для возможности диагностировать недуг. В 1889 году в процессе проведения изучения поджелудочной железы под микроскопом обнаружились некие клеточные скопления, и им дали наименование «Островки Лангерганса» – в честь исследователя, который их открыл. Вместе с тем, значение этих «островков» и их роль в функционировании организма не смогли объяснить.
В то же самое время биологи Меринг и Минковский искусственно спровоцировали у животных возникновение сахарного диабета путем удаления поджелудочной железы. В 1921 году Бантинг и Бест получили из ткани железы гормон инсулин, устранявший все признаки недуга у подопытных животных. И всего лишь годом позже инсулин был в первый раз успешно использован в целях лечения человека, страдающего диабетом.
В 1960 году произошел новый прорыв: история болезни сахарный диабет взяла иные обороты. Ученые установили химический состав человеческого гормона инсулина, а в 1976 году из этого гормона, только добытого из свиньи, синтезировали инсулин человека. Окончательный синтез гормона был произведен с использованием специальных методов и возможностей генной инженерии.
Через два года после того, как инсулин был открыт, один из португальских врачей заметил, что диабет – это не столько болезнь, сколько особый образ жизни. И по этой причине им была открыта специальная школа, где больным объясняли, как смириться с болезнью, как жить с ней, не теряя при этом качества жизни.
ВАЖНО: Врач обращал внимание всех своих пациентов на то обстоятельство, что сахарный диабет вовсе не укорачивает жизнь, а лишь заставляет больного придерживаться соответствующих правил.
Если привыкнуть к ним и воспринимать их как должное, можно жить полноценной жизнью долгие годы. Иными словами, история болезни сахарного диабета постоянно дополнялась и совершенствовалась.
На этом и заканчивается история сахарного диабета. С тех пор инсулин успешно начинает применяться для лечения недуга и контроля над ним. Инсулин обладает следующими возможностями:
- Регулирует объем в кровотоке сахара
- Способствует процессу превращения в гликоген излишков объема сахара в организме
- Нормализует состояние больного
- Препятствует развитию заболевания и появлению осложнений
- Позволяет вести полноценный образ жизни
Объем сахара в крови увеличивается в том случае, если инсулина организму недостаточно. В этом случае сахар выделяется вместе с мочой. Инсулинозависимым больным гормон вводят путем подкожной инъекции. Внутрь инсулин нецелесообразно принимать по той причине, что он разрушается под воздействием пищеварительных соков.
Всем тем людям, которые столкнулись с проблемой сахарного диабета, следует успокоиться и не паниковать. История болезни сахарный диабет показывает, что ничего смертельного (при соблюдении правил, установленных врачами) в этом недуге нет.
Этим заболеванием болеет множество людей, но при этом они полноценно живут, ведут нормальную жизнь, наслаждаются ею и каждый новым днем.
При таком отношении к заболеванию возможно добиться многого – практически всех тех целей, которые перед собой ставит человек. И диабет тому не помеха, если его контролировать и лечить. Ведь в наше время эта болезнь уже не является приговором.
Самое основное – соблюдать абсолютно все рекомендации лечащего врача, принимать лекарства своевременно, вести здоровый образ жизни и правильно питаться. Следует помнить, что при диабете соблюдать диету крайне важно. К тому же существует множество продуктов, и в первую очередь это определенные фрукты, которые способствуют нормализации в крови уровня сахара. Будьте здоровы!
Лечение сахарного диабета (СД) должно быть комплексным, включая в себя: фармацевтическую группу.
 Массаж при сахарном диабете — разминаем ноги и руки
Массаж при сахарном диабете — разминаем ноги и руки
Сегодня, к большому сожалению, многие люди знают, что такое сахарный диабет. Этот недуг имеет и.
 Излечим ли сахарный диабет — как и где можно избавляться от недуга?
Излечим ли сахарный диабет — как и где можно избавляться от недуга?
Испокон веков сахарный диабет считают неизлечимым заболеванием, которое при правильном походе может.
У всех нас есть знакомые или родственники, страдающие диабетом и вынужденные постоянно принимать инсулин — лекарственный аналог человеческого гормона, который помогает регулировать уровень сахара в крови. Рассказываем, как ученые шли к открытию этого лекарства и за что их удостоили Нобелевской премии.
По данным ВОЗ, сейчас в мире около 382 млн человек с сахарным диабетом. Каждый год от диабета и его последствий умирает около 5 млн человек. Каждые 10–15 лет количество больных увеличивается вдвое. По прогнозам Международной федерации диабета (IDF), при таких темпах в 2035 году страдающих диабетом будет уже почти 600 млн.
Еще в начале ХХ столетия пациенты умирали от сахарного диабета. Сейчас эта болезнь считается хронической: соблюдая все назначения, люди живут практически нормальной жизнью десятки лет. Рынок препаратов для лечения сахарного диабета к 2018 году, по прогнозам экспертов, может составить $58 млрд.
Упоминания о болезни, которую сейчас называют сахарным диабетом, появилось, по мнению историков, более 2000 лет назад. Римские и греческие врачи отмечали сочетание таких признаков, как большая потеря жидкости, жажда и снижение веса. Уже позже врачи отметили сладкий запах мочи, а один из них, попробовав, и сладкий вкус. Естественно, возникла мысль о том, что в организме накапливается сахар или глюкоза, которая обычно потребляется клетками для выработки энергии.
В норме это происходит примерно так: глюкоза поступает в организм с пищей. Но для того, чтобы она попала в клетки, ей необходим помощник — гормон инсулин. Действует эта схема довольно хитро: инсулин садится на определенные рецепторы клетки, после чего в ее мембране открываются каналы, через которые глюкоза проникает внутрь клетки. Если по каким-то причинам инсулина не хватает, глюкоза начинает накапливаться в крови и моче.
Диабет 1-го типа возникает из-за гибели бета-клеток поджелудочной железы, продуцирующих инсулин. Их атакует собственная иммунная система. Это приводит к дефициту инсулина и повышению уровня глюкозы в организме. Заболевание, как правило, поражает людей в детском и юношеском возрасте. Развивается оно быстро и без лечения протекает тяжело.
Диабет 2-го типа в самом начале не связан с инсулиновой недостаточностью. Чаще всего он связан с инсулинорезистентностью: клетки не воспринимают инсулин, гормон не связывается со своими рецепторами в достаточном количестве, вследствие чего в клетку проникает мало глюкозы. И это, в свою очередь, приводит к повышению уровня глюкозы в крови.
По данным ВОЗ, сахарным диабетом 1-го типа страдает примерно 5% всех больных диабетом. Почему же усилия общества и фармкомпаний по большей части были направлены на инсулин? Во-первых, без инсулина эти больные просто не могут жить. Во-вторых, это болезнь в основном детская, так что это становится вопросом социальным. В-третьих, даже при диабете 2-го типа, когда инсулин вроде бы продуцируется в организме на должном уровне, в течение болезни он истощается, и тогда больных переводят с других сахароснижающих препаратов на инсулин.
В 1869 году немецкий патологоанатом Пауль Лангерганс, исследуя поджелудочную железу под микроскопом, обнаружил маленькие скопления клеток, которые позже были названы в его честь островками Лангерганса. Их роль тогда осталась невыясненной. В 1889 году немецкие физиологи Йозеф фон Меринг и Оскар Минковски обнаружили, что при удалении поджелудочной железы у собак в их крови резко повышается концентрация сахара. Так возникло предположение, что сахарный диабет вызывают нарушения работы поджелудочной железы.
В 1900–1901 годах важные исследования провел российский врач Леонид Соболев. При перевязке протоков поджелудочной железы у собак он отметил, что атрофируется та часть, которая отвечает за пищеварение, но не островки Лангерганса. Он предположил, что островки отвечают за внутреннюю секрецию, и даже высказал мысль, что перевязку протоков поджелудочной, например, у новорожденных телят, можно использовать для получения вещества, годного как противодиабетический препарат. К сожалению, Соболев умер в молодом возрасте и работы свои не продолжил.
В 1916 году английский физиолог Эдвард Шарпи-Шефер предположил, что веществом, которое производится островками Лангерганса, является гормон, который он назвал инсулином (от лат. insula — остров). И тогда все усилия были направлены на то, чтобы выделить этот гормон из поджелудочной и попытаться лечить им диабет.
Решающую роль в этом сыграл будущий нобелевский лауреат — канадский врач Фредерик Бантинг. В 1920 году он устроился на должность ассистента профессора Медицинской школы Университета Западного Онтарио. Библиографы Бантинга полагают, что он обратился к теме сахарного диабета после того, как от этой болезни умер друг его детства.
Среди прочей научной литературы Бантинг прочитал статью о попытках получения гормона из поджелудочной железы. Однако гормон в процессе выделения быстро разрушался пищеварительным ферментом трипсином. И Бантинг пришел к тому же выводу, что двадцатью годами ранее и Леонид Соболев: нужно разделить эндокринную часть поджелудочной и экзокринную. Он записал в своем дневнике: «Перевязать протоки поджелудочной у собак. Подождать шесть-восемь недель. Удалить и экстрагировать». Таким образом он надеялся получить экстракт клеток островков Лангерганса, не разрушенный трипсином.
По совету своего научного руководителя Бантинг обсудил тему с профессором Торонтского университета Джоном Маклеодом. Маклеод сначала скептически отнесся к его идее, однако конце концов выделил Бантингу лабораторию, нескольких собак и помощника — студента Чарльза Беста на время, пока он сам уедет в отпуск.
Пока Маклеод отдыхал, Бантинг и Бест провели ряд экспериментов: у одной собаки перевязали протоки поджелудочной, получили экстракт из островковых клеток и ввели его собаке с гипергликемией. Животное поправилось. Вернувшийся из отпуска Маклеод тоже ухватился за эту тему, но в компании с биохимиком Джеймсом Коллипом.
Бантинг и Бест стали получать экстракт из поджелудочной нерожденных телят. Джеймс Коллип разработал технологию очистки экстракта. Многочисленные успешные эксперименты на собаках позволили ученым задуматься об испытаниях на людях.
Первым пациентом исследователей стал 14-летний Леонард Томпсон, страдавший так называемым ювенильным диабетом (диабетом 1-го типа). Врачи описывали его как совершенно истощенного, умирающего мальчика, от которого остались кожа да кости. В январе 1922 года ему сделали первую инъекцию экстракта, содержащего инсулин. Первая инъекция вызвала у мальчика жуткую аллергию. Почти две недели Джеймс Коллип очищал экстракт, и 23 января Леонарду сделали вторую инъекцию. После нее Томпсон быстро пошел на поправку.
Известие о спасенном мальчике вызвало международную сенсацию и поток пациентов в Торонто. Университетские ученые и врачи делали сотни инъекций. Рассказывают историю, как в Торонто привезли поездом десятилетнюю девочку, которая по пути впала в кетоацидотическую кому. Приехавший прямо на вокзал Бантинг сделал ей спасительную инъекцию. После этого девочка прожила 61 год, все время принимая инсулин.
В 1923 году Бантинг и Маклеод получили Нобелевскую премию. Бантинг не стал патентовать свое открытие, а отдал права на него Университету Торонто, который тут же стал продавать лицензии на технологию фармкомпаниям. Первой лицензию получила американская компания Eli Lilly, следом на рынок вышли в 1923 году датская Novo Nordisk и немецкая Hoechst.
Компании выпускали говяжий и свиной инсулин, которые очень похожи на человеческий. Тем не менее они все же не были совершенными для лечения людей. В 1926 году ученому из американского университета Джона Хопкинса Джону Абелю, занимавшемуся гормонами, первому удалось получить инсулин в кристаллическом виде.
Новым этапом в истории инсулина стало открытие в 1955 году английским биохимиком Фредериком Сенгером природы и структуры белка инсулина. Это стало фундаментальной основой для возможного получения синтетического гормона. В 1958 году Сенгер за эту работу был удостоен Нобелевской премии. В 1964 году Нобелевскую премию за определение пространственных структур биологически активных веществ, в том числе и инсулина, получила английский биохимик Дороти Кроуфут-Ходжкинс.
Но прошло еще долгих 26 лет, прежде чем исследователи Гарвардского университета Вальтер Жильбер и Петер Ломедико создали технологию синтеза инсулина. Чуть позже инсулин был создан методом генной инженерии.
Сегодня ученые работают над созданием разных форм препарата. Несмотря на то что были сделаны всевозможные усовершенствования для удобства пациентов, которые сами могут вводить себе инсулин с помощью одноразовых шприц-ручек, ясно, что инъекции — не самый удобный способ введения препарата. Компания MannKind Corp разработала ингалятор, который зарегистрирован в 2014 году, а права переданы Sanofi. Пытались создать и пластыри с инсулином, но пока о готовности таких продуктов ничего не сообщается.
Еще одна попытка — таблетка. Естественно, о ней задумывались в первую очередь, поскольку она наиболее удобна для приема. Компании долго даже не брались за такие проекты. Как помним из истории создания инсулина, он быстро расщепляется пищевыми ферментами. Понятно, что, попав в желудочно-кишечный тракт в виде таблетки, он тоже будет подвергаться воздействию ферментов, и рассчитать его дозу и поддержание уровня будет чрезвычайно трудно. Однако компания Novo Nordisk недавно объявила о том, что работает над таким проектом и верит в его успех.
Исторически весь мировой рынок инсулина был поделен между тремя компаниями. Самая большая доля принадлежит Novo Nordisk, поменьше — Eli Lilly и Sanofi. (Над препаратами для сахарного диабета 2-го типа работает куда больше мировых фармкомпаний.)
В России уже давно велись разработки собственного инсулина как одного из стратегических препаратов. Однако российский инсулин плохо продвигался, в том числе из-за консервативности врачей, которые слишком уж привыкли к иностранным лекарствам и убеждали всех, что у нас — «не то». Сейчас одна из прогрессивных российских компаний «Герофарм» — купила компанию «Национальные биотехнологии» и готовится серьезно заняться производством инсулина.
Не дремлют и гранды. Sanofi купила завод в Орловской области, и теперь «Санофи-Авентис-Восток» производит инсулин «Лантус» по полному циклу, исключая субстанцию. Novo Nordisk готов к вводу своего завода в Калужской области, а Eli Lilly подписала договор с известной российской компанией «Р-Фарм» на выпуск всей линейки ее инсулинов. Так что скоро и они станут локальными российскими производителями.
Сахарный диабет — это заболевание, обусловленное абсолютной или относительной недостаточностью инсулина и характеризующееся нарушением обмена углеводов с повышением количества глюкозы в крови и моче, а также другими нарушениями обмена веществ.
Про сахарный диабет написано очень много, мнения различных авторов расходятся и называть некоторые даты точно довольно-таки сложно. Первые сведения о заболевании появились в III веке до нашей эры. С ним, по-видимому, были знакомы врачи Древнего Египта, и, безусловно, медики Греции. Рима, средневековой Европы и восточных стран. Люди могли определить симптомы диабета, но причины болезни были неизвестны, они пытались найти какое-либо лечение диабета, но результаты были безуспешны и те у кого обнаруживался сахарный диабет были обречены на гибель.
Термин «диабет» впервые ввел римский врач Аретиус, жившему во втором веке нашей эры. Он описывал болезнь так: «Диабет — ужасное страдание, не очень частое среди мужчин, растворяющее плоть и конечности в мочу. Пациенты, не переставая, выделяют воду непрерывным потоком, как сквозь открытые водопроводные трубы. Жизнь коротка, неприятна и мучительна, жажда неутолима, прием жидкости чрезмерен и не соразмерен огромному количеству мочи из-за еще большего мочеизнурения. Ничего не может удержать их от приема жидкости и выделения мочи. Если ненадолго они отказываются от приема жидкости, у них пересыхает во рту, кожа и слизистые становятся сухими. У пациентов отмечается тошнота, они возбуждены, и в течение короткого промежутка времени погибают.»
В те времена болезнь диагностировали по ее внешним признакам. Лечение зависело от степени тяжести заболевания и возраста пациента. Если больным являлся ребенок или молодой человек с (инсулинзависимый сахарный диабет или 1 тип) ИЗСД. То он был обречен на быструю гибель от диабетической комы. Если же болезнь развивалась у взрослого человека в 40-45 лет и старше (по современной классификации – это инсулиннезависимый сахарный диабет (ИНСД) или диабет 2 типа), то такого пациента лечили. А точнее поддерживали в нем жизнь с помощью диеты, физических упражнений и фитотерапии.
Диабет в переводе с греческого «diabaino» означает «проходить сквозь».
В 1776г. английский врач Добсон (1731-1784 гг) выяснил, что сладковатый вкус мочи больных связан с наличием в ней сахара, и с этой даты диабет, собственно, и стал называться сахарным диабетом.
С 1796г. врачи начали говорить о том, что необходима особая диета для диабетиков. Была предложена специальная диета для больных, в которой часть углеводов была заменена жирами. Физические нагрузки стали использовать, как лечение диабета.
В 1841г. был впервые разработан метод определения сахара в моче. Затем научились определять уровень сахара в крови.
В 1921г. удалось получить первый инсулин.
В 1922г. инсулин был использован для лечения больного сахарным диабетом.
В 1956г. были изучены свойства некоторых препаратов сульфанилмочевины, способных стимулировать секрецию инсулина.
В 1960г. была установлена химическая структура инсулина человека.
В 1979г. был осуществлен полный синтез человеческого инсулина методом генной инженерии.
Несахарный диабет. Заболевание обусловлено абсолютной или относительной недостаточностью антидиуретического гормона (вазопрессина) и характеризуется повышением мочеиспускания (полиурия) и появлением жажды (полидипсия).
Сахарный диабет. Сахарный диабет – это хроническое заболевание, для которого характерно нарушение метаболизма в первую очередь углеводов (а именно глюкозы), а также жиров. В меньшей степени белков.
Данный тип диабета связан с дефицитом инсулина, поэтому он называется инсулинозависимым (ИЗСД). Поврежденная поджелудочная железа не может справляться со своими обязанностями: она либо вообще не вырабатывает инсулин, либо вырабатывает его в таких скудных количествах, что он не может переработать даже минимальный объем поступающей глюкозы, в результате чего возникает повышение уровня глюкозы в крови. Больные могут иметь любой возраст, но чаще им до 30 лет, они обычно худые и, как правило, отмечают внезапное появление признаков и симптомов. Людям с данным типом диабета приходится дополнительно вводить инсулин для предотвращения гипергликемии, кетоацидоза (повышенное содержание кетоновых тел в моче) и для поддержания жизни.
Данный тип диабета называется инсулинНЕзависимым (ИНСД), так как при нем вырабатывается достаточное количество инсулина, иногда даже в больших количествах, но он может быть совершенно бесполезен, потому что ткани теряют к нему чувствительность.
Этот диагноз ставится больным обычно старше 30 лет. Они тучные и с относительно не многими классическими симптомами. У них нет склонности к кетоацидозу, за исключением периодов стресса. Они не зависимы от экзогенного инсулина. Для лечения используются таблетированные препараты, снижающие резистентность (устойчивость) клеток к инсулину или препараты, стимулирующие поджелудочную железу к секреции инсулина.
- Гестационный сахарный диабет:
Непереносимость глюкозы наступает или обнаруживается во время беременности.
- Другие типы сахарного диабета и нарушения толерантности к глюкозе:
- заболеваний поджелудочной железы (хронический панкреатит, муковисцидоз, гемохроматоз, панкреатектомия);
- эндокринопатий (акромегалия, синдром Кушинга, первичный альдостеронизм, глюкагонома, феохромоцитома);
- применения лекарственных препаратов и химических веществ (некоторые гипотензивные средства, тиазид-содержащие диуретики, глюкокортикоиды. Эстроген-содержащие препараты. Психотропные средства, катехоломины).
- аномальностью рецепторов инсулина;
- генетическими синдромами (гиперлипидемия, мышечные дистрофии, хорея Гентингтона);
- смешанные состояния (нарушение питания – «тропический диабет».
- частое мочеиспускание и чувство неутолимой жажды, приводящие к обезвоживанию организма;
- быстрая потеря веса, зачастую несмотря на постоянное чувство голода;
- ощущение слабости или усталости;
- неясность зрения («белая пелена» перед глазами);
- сложности с половой активностью;
- онемение и покалывание в онемевших конечностях;
- ощущение тяжести в ногах;
- головокружения;
- медленное излечивание инфекционных заболеваний;
- медленное заживление ран;
- падение температуры тела ниже средней отметки;
- быстрая утомляемость;
- судороги икроножных мышц;
- кожный зуд и зуд в промежности;
- фурункулез;
- боль в области сердца.
Печень страдает вне зависимости от типа диабета. Во многом это связано с повышением уровня глюкозы в крои и нарушениях в обмене инсулина. Если не проводить лечение данного заболевания или сильно запустить, то клетки печени (гепатоциты) неизбежно погибнут и заменятся на клетки соединительной ткани. Этот процесс называется цирроз печени. Другим не менее опасным заболеванием является гепатоз (стеатогепатоз). Оно также развивается на фоне диабета и заключается в «ожирении» клеток печени из-за избытка углеводов в крови.
Установлено, что диабет обусловлен генетическими дефектами, а также твердо установлено, что диабетом нельзя заразиться. Причины ИЗСД в том, что выработка инсулина снижается или вовсе прекращается вследствие гибели бета-клеток под действием ряда факторов (например – аутоиммунный процесс, это когда к собственным нормальным клеткам вырабатываются антитела и начинают их уничтожать). При ИНСД, который встречается в 4 раза чаще бета-клетки вырабатывают инсулин со сниженной активностью, как правило. Из-за избыточности жировой ткани рецепторы которой имеют пониженную чувствительность к инсулину.
- Основное значение имеет наследственная предрасположенность! Считается, что если диабетом болели ваши отец или мать, то вероятность того, что вы тоже заболеете, около 30%. Если же болели оба родителя, то – 60%.
- Следующая по значимости причина диабета – ожирение, являющееся наиболее характерным для пациентов с ИНСД (2 тип). Если человек знает о своей наследственной предрасположенности к данном заболеванию. То ему необходимо строго следить за своей массой тела в целях снижения риска возникновения заболевания. В то же время очевидно, что далеко не каждый, кто страдает ожирением даже в тяжелой форме, заболевает диабетом.
- Некоторые заболевания поджелудочной железы, в результате которых происходит поражение бета-клеток. Провоцирующим фактором в этом случае может быть травма.
- Нервный стресс, являющийся отягчающим фактором. Особенно необходимо избегать эмоционального перенапряжения и стрессов людям с наследственной предрасположенностью и избыточной массой тела.
- Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и другие заболевания, включая грипп), играющие пусковую роль в развитии заболевания для лиц с отягченной наследственностью.
- К факторам риска можно также отнести возраст. Чем человек старше, тем больше оснований опасаться сахарного диабета. Наследственный фактор с возрастом перестает быть решающим. Наибольшую угрозу несет ожирение, которое в комплексе с пожилым возрастом, перенесенными заболеваниями, что как правило ослабляет иммунную систему, ведут к развитию преимущественно сахарного диабета 2 типа.
Многие считают, что диабет возникает у сладкоежек. Это в большей степени миф, но есть и доля истины, хотя бы только потому что от избыточного потребления сладко появляется лишний вес, а в дальнейшем и ожирение, что может быть толчком для сахарного диабета 2типа.
В редких случаях к диабету приводят некоторые гормональные нарушения, иногда диабет вызывается поражением поджелудочной железы, наступившим после применения некоторых лекарственных препаратов или вследствие длительного злоупотребления алкоголем. Многие специалисты считают, что диабет первого типа может возникнуть при вирусном поражении бета-клеток поджелудочной железы, вырабатывающей инсулин. В ответ иммунная система вырабатывает антитела, названные инсулярными. Даже те причины, которые точно определены, не имеют абсолютного характера.
Точный диагноз можно установить на основании анализа содержания глюкозы в крови.
В основе диагностики лежат:
- наличие классических симптомов диабета: повышенное потребление и выделение жидкости с мочой, выделение кетоновых тел с мочой, снижение массы тела, повышение уровня глюкозы в крови;
- повышение уровня глюкозы натощак при неоднократном определении (в норме 3,3-5,5 ммоль/л.).
Существует определенный алгоритм обследования больного с подозрением на сахарный диабет. Здоровые люди с нормальной массой тела и неотягощенной наследственностью исследуют уровень глюкозы в крови и моче (натощак). При получении нормальных значений дополнительно обязательно сдается анализ на гликилированный гемоглобин (ГГ). Процент гликированного гемоглобина отражает средний уровень концентрации глюкозы в крови пациента на протяжении 2-3 месяцев до исследования. При контроле лечения диабета рекомендуется поддерживать уровень гликированного гемоглобина менее 7 % и пересматривать терапию при уровне ГГ 8 %.
При получении высокого уровня гликированного гемоглобина (скрининг у здорового пациента) рекомендуется определить уровень глюкозы в крови через 2 часа после нагрузки глюкозой (75 г). Этот тест особенно необходим, если уровень глюкозы в крови хотя и выше нормального, но недостаточно высок, чтобы проявлялись признаки диабета. Тест проводят утром, после ночного голодания (не менее 12 часов). Определяют исходный уровень глюкозы и через 2 часа после приема 75 г глюкозы, растворенной в 300 мл воды. В норме (сразу после нагрузки глюкозой) ее концентрация в крови возрастает, что стимулирует секрецию инсулина. Это в свою очередь снижает концентрацию глюкозы в крови, через 2 часа ее уровень практически возвращается к исходному у здорового человека и не возвращается к норме, превышая исходные значения в два раза у пациентов с сахарным диабетом.
Для подтверждения диагноза у людей с пограничными нарушениями толерантности к глюкозе проводится определение инсулина. В норме уровень инсулина равен 15-180 пмоль/л (2-25 мкед/л).
Врач может назначить и дополнительные исследования — определение С-пептида, антител к бета-клеткам островков Лангерганса, антитела к инсулину, антитела к GAD, лептин. Определение этих маркеров позволяет в 97 % случаев дифференцировать сахарный диабет 1 типа от 2 типа, когда симптомы сахарного диабета 1 типа маскируется под 2 тип.

- гипогликемия – понижение сахара в крови, может привести к гипогликемической коме;
- гипергликемия – повышение уровня сахара в крови, следствием которой может быть гипергликемическая кома.
Гипогликемия – понижение уровня сахара в крови ниже 3,3 ммоль/л.
Каковы причины гипогликемии при сахарном диабете? Для больных диабетом, принимающих препараты сульфонилмочевины или инсулин, гипогликемия представляет собой «профессиональную вредность» лечения. Даже отлично рассчитанная схема лечения инсулином может привести к гипогликемии, когда больной даже незначительно уменьшает или отодвигает прием пищи, или физическая нагрузка превышает обычную. У менструирующих женщин возможна гипогликемия во время менструации в связи с резким падением продукции эстрогена и прогестерона. Пожилые больные, принимающие сульфонилмочевину впервые, могут реагировать на нее тяжелой гипогликемией. Помимо «несчастных случаев», наблюдаемых при лечении, у больных диабетом возможна гипогликемия в результате ряда других способствующих этому расстройств.
- 1 фаза: чувство голода; слабость, сонливость, учащенное сердцебиение, головная боль, нарушение координации поведения, дрожь, потливость.
- 2 фаза: двоение в глазах, бледная и влажная кожа, иногда онемение языка, неадекватное поведение (больной начинает «пороть чушь»), появляется агрессивность.
- 3 фаза: заторможенность, потеря сознания, кома.
- передозировка сахароснижающего препарата;
- пропуск еды или меньшее количество углеводов (хлебных единиц) в приеме пищи, большой интервал между инъекцией инсулина и едой;
- большая по сравнению с обычной физическая активность (особенно спортивная);
- прием алкоголя.
Гипергликемия – повышение уровня сахара в крови выше 5,5-6,7 ммоль/л. Признаки, по которым можно установить, что сахар крови повышен:
- Полиурия ( частое мочеиспускание), глюкозурия (выделение сахара с мочой), большая потеря воды с мочой;
- Полидипсия (сильная постоянная жажда);
- Пересыхание рта, особенно ночью.
- Слабость, вялость, быстрая утомляемость;
- Потеря веса;
- Возможны тошнота, рвота, головная боль.
Причина – недостаток инсулина, и, как следствие, повышенный сахар. Высокое содержание глюкозы в крови вызывает опасное острое нарушение водно-солевого метаболизма и гипергликемическую (гиперосмолярную) кому.
Кетоацидоз – это клиническое нарушение, обусловленное влиянием кетоновых тел и тканевой гипоксии (кислородное голодание) на клетки центральной нервной системы, является следствием гипергликемии. Данное состояние приводит к возникновению кетоацидотической комы.
- Запах ацетона изо рта (похож на запах прокисших фруктов);
- Быстрое утомление, слабость;
- Головная боль;
- Снижение аппетита, а затем – отсутствие аппетита, отвращение к пищи;
- Боли в животе;
- Возможны тошнота, рвота, понос;
- Шумное, глубокое, учащенное дыхание.
Длительное гипергликемическое состояния приводит к хроническим осложнениям со стороны глаз, переферических нервов, сердечно-сосудистой системы,а также поражение стоп — это одноиз наиболее распространенныххронических осложнений у диабетиков.
Нефропатия – поражение мелких сосудов в почках.
- Ведущим признаком является протеинурия (появление белка в моче);
- Отеки;
- Общая слабость;
- Жажда, сухость во рту;
- Уменьшение количества мочи;
- Неприятные ощущения или тяжесть в области поясницы;
- Потеря аппетита;
- Редко бывает тошнота, рвота, вздутие живота, жидкий стул.
- Неприятный вкус во рту.
Нейропатия – поражение переферических нервов. Возможно поражение не только переферических , но и центральных структур нервной системы. Больных беспокоят:
- Онемение;
- Чувство бегания мурашек;
- Судороги в конечностях;
- Боли в ногах, усиливающиеся в покое, ночью и уменьшающиеся при ходьбе;
- Снижение или отсутствие коленных рефлексов;
- Снижение тактильной и болевой чувствительности.
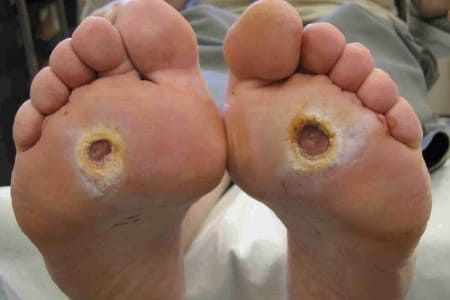
Возможны следующие поражения стопы:
- случайные порезы, ссадины. Расчесы, волдыри после ожогов;
- расчесы, трещены, связанные с грибковым поражением кожи стоп;
- мозоли на суставах пальцев ина стопе, вызванные неудобной обувью или ортопедическими причинами (одна нога короче другой, плоскостопие и др).
При потере чувствительности и ангиопатии любое из этих поражений может развиться в трофическую язву, а язва перерастает в гангрену. Самое опасное в этой ситуации то, что больной не видит своей стопы, а при плохой иннервации чувствительность к боли теряется, в результате чего язва может существовать длительное время и оставаться незамеченной. Чаще всего это происходит в той части стопы, на которую при ходьбе приходится основной вес. Если в них попадет инфекция, создаются все предпосылки для образования гнойной язвы. Язва может поражать глубокие ткани стопы вплоть до сухожилий и костей.
Сахарный диабет, как правило, неизлечим. Поддерживая нормальный уровень сахара в крови, можно лишь предотвратить или уменьшить осложнения этого заболевания. В первую очередь необходима соответствующая диета.
- Диета – более жесткая, чем при ИЗСД. Режим питания может быть достаточно свободным по времени, но нужно со всей строгостью избегать продуктов, содержащих сахар. Жиры и холестерин.
- Умеренные физические нагрузки.
- Ежедневный прием сахароснижающих препаратов согласно предписаниям врача.
- Контроль сахара в крови несколько раз в неделю, лучше 1 раз в сутки.
- Контроль содержания глюкозы в крови.
- Свести к минимуму дозу лекарственных средств.
- Купировать гипертензию (повышение артериального давления) и концентрацию липидов (жиров) с помощью средств, которые не нарушают толерантности к глюкозе.
- Ежедневные инъекции инсулина.
- Диета – более разнообразная, чем при ИНСД, но с некотором ограничением на некоторые виды продуктов. Количество пищи пересчитывается в хлебные единицы (ХЕ) и должно быть строго определенным, при чем режим питания определяет схему инъекций инсулина (т.е.когда и сколько вводить). Режим питания может быть жестким или более свободным.
- Универсальные физические нагрузки – для поддержания тонуса мышц и понижения уровня сахара.
- Контроль сахара в крови 3-4 раза в день, лучше чаще.
- контроль сахара и холестерина в моче.
Как только обнаружена гипогликемия (снижен уровень сахара крови), ее может легко лечить самостоятельно и сам больной. В случае легкой гипогликемии, вполне достаточно 15г. простого углевода, такого как 120г. несладкого фруктового сока или недиетического безалкогольного напитка. При более выраженных симптомах гипогликемии следует быстро принять 15-20г. простого углевода и позже 15-20г. сложного, такого как тонкое сухое печенье или хлеб. Больным, которые находятся без сознания, никогда не следует давать жидкости! В этой ситуации более вязкие источники сахара (мед, глюкозные гели, палочки сахарной глазури) можно осторожно поместить за щеку или под язык. В качестве альтернативы можно ввести внутримышечно 1 мг. глюкагона. Глюкагон благодаря его воздействию на печень опосредованно вызывает повышение содержания глюкозы в крови. В условиях больницы внутривенное введение декстрозы (D-50), вероятно, более доступно, чем глюкагона, и в результате приводит к быстрому возвращению сознания. Следует проинструктировать больных и членов семьи, чтобы они не допускали передозировки при лечении гипогликемии, особенно легкой.
В помощь к назначенным препаратам идет траволечение. Подробнее о травах при диабете >>
Необходимо ввести дополнительную дозу инсулина или таблетированных сахароснижающих препаратов.
Данный комплекс умений и навыков необходим в первую очередь для больных, получающих инсулин.
- Вам необходимо иметь представление о характере вашего заболевания и о его возможных последствиях.
- Вам необходимо разбираться в различных видах инсулинов (для 1 типа), в сахароснижающих препаратах (для 2 типа), лекарствах, предохраняющих от хронических осложнений, витаминах и минеральных веществах.
- Вы должны четко придерживаться питания, инъекций инсулина или приема таблеток.
- Вы должны разбираться в свойствах продуктов, знать, какие из них содержат больше углеводов, а какие белков, клетчатки, жиров. Должны знать с какой скоростью тот или иной продукт повышает уровень сахара в крови.
- Вы должны тщательно планировать любые физические нагрузки.
- Вам необходимо овладеть навыками самоконтроля диабета при помощи глюкометра и визуальных тест-полосок для определения сахара в крови и моче.
- Вы должны иметь представление об острых и хронических осложнениях, которые развиваются при диабете.
- Регулярно осматривать нижнюю часть стоп.
- Своевременно залечивать повреждения стоп.
- Мыть ноги ежедневно теплой водой и вытирать насухо. Использовать нейтральное мыло, типа «детского».
- Подрезать ногти не слишком коротко, не полукругом, а прямо, не выстригая и не закругляя уголки ногтей, чтобы не поранить кожу лезвиями ножниц. Чтобы сгладить неровности, пользуйтесь пилкой для ногтей.
- Носить просторную обувь, очень осторожно разнашивать новую обувь, чтобы избежать потертостей. Носить носки или чулки из ткани, хорошо впитывающей пот. Вместо синтетических изделий пользоваться хлопчатобумажными или шерстяными. Не носить носки с тугой резинкой, которая препятствует циркуляции крови.
- Проверять обувь, чтобы в ней не было камешков, песчинок и т.д.
- Беречь ступни от повреждений, порезов, не ходить по камням, не ходить босиком.
- Не пользоваться грелкой, пластырем; не парить ноги, а мыть их и размягчать мозоли в теплой воде.
- Ежедневно использовать увлажняющий крем для ног. Наносить крем на нижнюю поверхность ступни, в межпальцевые промежутки наносить тальк.
- Покупать обувь вечером (к вечеру стопа несколько отекает), предварительно заготовив бумажный след – надо вложить его в приобретаемую обувь и проверить, что края следа не загибаются.
- Каблук не должен превышать 3-4 см.
- Не заниматься самолечением.
- Посещать кабинет «диабетическая стопа».
Как известно люди, страдающие сахарным диабетом должны ограничивать себя во многих продуктах. Изучите подробные списки разрешенных, рекомендуемых и запрещенных продуктов. Но можно оспорить данный вопрос, так как более строгое соблюдение диеты необходимо при ИНСД в связи с тем, что при нем имеется избыточная масса тела, а при ИЗСД количество употребленных углеводов корректируется при помощи введения инсулина.
Наиболее употребляемые продукты можно разделить на 3 категории:
- 1 категория – это продукты, которые можно употреблять без ограничений. К ним относятся: помидоры, огурцы, капуста, зеленый горошек (не более 3-х столовых ложек), редис, редька, свежие или маринованные грибы, баклажаны, кабачки, морковь, зелень, стручковая фасоль, щавель, шпинат. Из напитков можно употреблять: напитки на сахарозаменителе, минеральная вода, чай и кофе без сахара и сливок (можно добавлять сахарозаменитель).
- 2 категория – это продукты, которые можно употреблять в ограниченном количестве. К ним относятся: говяжье и куриное нежирное мясо, нежирная рыба, нежирная вареная колбаса, фрукты (за исключением фруктов, относящихся к 3 категории), ягоды, яйца, картофель, макаронные изделия, крупы, молоко и кефир жирностью не более 2%, творог жирностью не более 4% и желательно без добавок, нежирные сорта сыра (менее 30%), горох, фасоль, чечевица, хлеб.
- 3 категория – продукты, которые желательно вообще исключить из рациона питания. К ним относятся: жирное мясо, птица, сало, рыба; копчености, колбасы, майонез, маргарин, сливки; жирные сорта сыра и творога; консервы в масле, орехи, семечки, сахар, мед, все кондитерские изделия, мороженое, варенье, шоколад,; виноград, бананы, хурма, финики. Из напитков категорически запрещается употребление сладких напитков, соков, алкогольных напитков.
Частое и обильное мочеиспускание (полиурия), жажда (полидипсия), которые беспокоят больных ночью, нарушая сон. Суточное количество мочи составляет 6-15 л. и более, моча светлая. Отмечается отсутствие аппетита, снижение массы тела, раздражительность, бессонница, повышенная утомляемость, сухость кожи, снижение потоотеделения, нарушение функции желудочно-кишечного тракта. Возможно отставание детей в физическом и половом развитии. У женщин может наблюдаться нарушение менструального цикла, у мужчин – снижение потенции.
Причиной могут быть острые и хронические инфекции, опухоли, травмы, сосудистые поражения гипоталамо-гипофизарной системы. У некоторых больных причина заболевания остается неизвестной.
Диагноз основывается на наличии полидипсии (жажды) и полиурии ( повышение мочеиспускания) при отсутствии патологических изменений мочевом в осадке. Прогноз для жизни благоприятный. Однако полное выздоровление наблюдается редко.
Лечение направлено на устранение причины заболевания (удаление опухоли, ликвидация нейроинфекции), а также общеукрепляющая терапия. Необходимо соблюдать питьевой режим и ограничить потребление соли (чтобы не усилить жажду) для предотвращения осложнений.
При ограничении потребляемой жидкости у больных развиваются симптомы обезвоживания: головная боль, сухость кожи и слизистых, тошнота, рвота, повышение температуры, психические нарушения, тахикардия (увеличение частоты сердечных сокращений).

При первичной профилактике мероприятия направлены на предупреждение сахарного диабета: изменение образа жизни и устранение факторов риска сахарного диабета, профилактические мероприятия только у отдельных лиц или в группах с высоким риском развития сахарного диабета в будущем.
К основным профилактическим мероприятиям ИНСД относятся рациональное питание взрослого населения, физическая активность, предупреждение ожирения и его лечение. Следует ограничивать и даже полностью исключать из питания продукты, содержащие легкоусвояемые углеводы (рафинированный сахар и т.д.) и пищу, богатую животными жирами. Эти ограничения относятся в первую очередь к лицам с повышенным риском заболевания: неблагоприятная наследственность в отношении сахарного диабета, ожирение, особенно при его сочетании с диабетической наследственностью, атеросклероз, гипертоническая болезнь, а также к женщинам с диабетом беременных или с нарушениями толерантности к глюкозе в прошлом в период беременности, к женщинам, родившим плод с массой тела более 4500г. или имевшим патологическую беременность с последующей гибелью плода.
К сожалению, профилактики сахарного диабета в полном смысле этого слова не существует, но в настоящее время успешно разрабатывается иммунологические диагностикумы, с помощью которых можно выявить возможность развития сахарного диабета на самых ранних стадиях на фоне еще полного здоровья.
Вторичная профилактика предусматривает мероприятия, направленные на предупреждение осложнений сахарного диабета — ранний контроль заболевания, предупреждающий его прогрессирование.
