удовлетворительное при компенсации сахарного диабета,
средней степени тяжести – при декомпенсации и присоединении осложнений со стороны органов-мишеней,
тяжелое – при кетоацидозе, лактоацидотической и гиперосмолярной комах.
Сознание сохранено. Нарушение сознания возникает при комах.
Повышение веса наблюдается при СД-II, понижение — при СД-I.
Кожа: сухая, гиперкератоз, сниженный тургор свидетельствует об обезвоживании.
Виден рубеоз и гиперемия щек, подбородка, лба, вследствие пореза кожных капилляров
Ксантомы на крыльях носа, ушных раковинах, на сгибательных поверхностях конечностей, на шее, на груди, на лице;
Дермопатия (атрофические пятна) — симметричные красно-коричневые папулы 5 -12 мм, которые превращаются в пигментированные атрофические пятна на передней поверхности голеней; развитие язв и гангрены.
Липоидный некробиоз — плотные, безболезненные, округлые, красно-фиолетовые узелки на коже голеней, склонные к периферическому росту и образованию восковидных бляшек, которые затем атрофируются, некротизируются и замещаются рубцом;
Витилиго — депигментированные симметричные участки кожи.
При осмотре лица: блефариты (воспаление верхнего века), ячмени, нарушения движения глазного яблока вследствие дегидратации глазодвигательных мышц.
Возможно нарушение зрения вследствие развития катаракты или отека хрусталика.
При динамическом осмотре выявляется нарушение походки вследствие неправильной установке ноги из-за нарушения глубокой чувствительности.
При статическом осмотре: деформация стопы обусловлена нарушением баланса между сгибателями и разгибателями с преобладанием натяжения сухожилий разгибателей, выпячиванием головок плюсневых костей, формированием участков, испытывающих давление.
Постоянное давление приводит к аутолизу мягких тканей и формированию язвы и диабетической стопы.
Нарушение дыхания возникает только при развитии тяжелых осложнений сахарного диабета: при кетоацидотической коме, характерной для СД I типа и при гиперосмолярной коме, характерной для СД-II типа.
Для СД характерно повышение АД: при СД-I в 20% случаях, при СД-II в 75 %.
В его происхождении имеет значение гиперинсулинемия, задержка натрия инсулином, нефропатия, макроангиопатия.
Снижение АД возникает при кетоацидозе и гиперосмолярной коме вследствие дегидратации.
Снижение АД при лактоацидозе связано с ацидозом, нарушением возбудимости и сократимости миокарда, а также порезом периферических сосудов.
Патология желудочно-кишечного тракта:
— синдром желудочной диспепсии — гипоацидизм;
— синдром кишечной диспепсии;
Поражение печени характеризуется гепатомегалией, характерной для жирового гепатоза
У больных сахарным диабетом часто обнаруживаются изменения сердечно-сосудистой системы, включающие прежде всего атеросклеротические поражения различных артерий. Инфаркт миокарда возникает у больных сахарным диабетом в 2 раза чаще, чем у лиц того же возраста, но не страдающих данным заболеванием. Часто встречающийся при тсахарном диабете облитерирующий атеросклероз сосудов нижних конечностей приводит к образованию трофических язв голеней и стоп (особенно I пальца стопы) с последующим развитием гангрены.
Нарушения деятельности пищеварительного тракта при сахарном диабете выражаются в частом возникновении гингивитов и стоматитов, снижении секреторной и моторной функций желудка, жировой инфильтрации печени и стеатогепатита.
У больных сахарным диабетом нередко обнаруживается диабетическая нефропатия, проявляющаяся протсинурией и артериальной гипертензией и приводящая в конечном итоге к развитию диабетического гломерулосклероза (синдрома Киммелстила—Уилсона) и последующей хронической почечной недостаточности, которая служит одной из основных причин смерти больных сахарным диабетом.
У 60—80% больных сахарным диабетом диагностируется диабетическая ретинопатия, проявляющаяся расширением венул сетчатки, развитием в ней микроаневризм, кровоизлияний, экссудатов и приводящая к прогрессирующей потере зрения.
При сахарном диабете наблюдаются поражения нервной системы в форме диабетической нейропатии, которая выражается в появлении парестезии, нарушении болевой и температурной чувствительности, снижении сухожильных рефлексов. У больных обнаруживаются также симптомы диабетической энцефалопатии, проявляющиеся снижением памяти и другими мнсстическими расстройствами.
89. Методы диагностики сахарного диабета (расспрос, осмотр, лабораторные и инструментальные методы исследования).
Сахарный диабет – клинический синдром хронической гипергликемии и глюкозурии, обусловленный инсулиновой недостаточностью.
Расспрос: больные предъявляют жалобы на сухость во рту, жажду (полидипсия), обильное мочеотделение (полиурия), повышение аппетита, слабость, кожный зуд. У больных СД 1 типа заболевание возникает остро( чаще в молодом возрасте). При СД
2 типа заболевание развивается медленно и может протекать с минимальной симптоматикой.
Кожные покровы: можно обнаружить румянец на лбу, щеках, подбородке, возникающий в результате расширения капилляров, желтую окраску ладоней и подошв, обусловленную нарушением обмена витамина А, расчёсы. Можно заметить фурункулы и грибковые поражения кожи.
Мышцы и кости: атрофия мышц и остеопороз позвонков, костей конечностей в результате нарушения белкового обмена.
Пищеварительный тракт: возникновение гингивитов, стоматитов, снижение секреторной и моторной функции желудка.
Офтальмологические нарушения: проявляется расширением венул сетчатки, развитием в ней микроаневризм, кровоизлияний. Развивается диабетическая ретинопатия, приводящая к прогрессирующей потере зрения.
Нейрогенные изменения: нарушение болевой, температурной чувствительности, снижение сухожильных рефлексов, снижение памяти.
Лабораторные методы исследования:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
Также используют определение содержания иммунореактивного инсулина и глюкогона в крови, а также С-пептида, гликолизированного гемоглобина.
Инструментальные методы исследования:
Исследование артериального кровотока на нижних конечностях (симптомы плантарной ишемии: Панченко, Гольфламма и т.д) и с помощью ангиографии.
При выявлении осложнений делается УЗИ почек, сердца.
Исследование сосудов глаз.
90. Определение содержания глюкозы в крови, в моче, ацетона в моче. Гликемическая кривая или сахарный профиль.
Глюкоза измеряется в крови натощак и после еды. Кровь для анализа натощак берется утром, причем здоровый человек или больной диабетом второго типа не должен есть в течение 12 часов.. измеряется примерно в восемь часов утра, затем — в двенадцать, шестнадцать и двадцать часов, через два часа после завтрака, обеда и ужина (каждый больной делает замеры в свое время, соответствующее подъему и приемам пищи). Полный контроль содержания глюкозы в крови (четыре анализа в день) необходимо проводить регулярно один-два раза в неделю. Особенно это важно для больных диабетом первого типа, когда нужно контролировать дозу инсулина и количество потребляемых углеводов
Перед измерением уровня глюкозы натощак нельзя курить:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
2.Определение глюкозы в моче: Нормальную концентрацию глюкозы в моче до 0,2 г/л обычными пробами не обнаруживают. Появление глюкозы в моче может быть результатом физиологической гипергликемии (алиментарной, эмоциональной, лекарственной) и патологических изменений .
Появление глюкозы в моче зависит от концентрации ее в крови, от процесса фильтрации в клубочках и от реабсорбции глюкозы в канальцах нефрона. Патологические глюкозурии делятся на панкреатогенные и внепанкреатические. Важнейшая из панкреатогенных — диабетическая глюкозурия. Внепанкреатические глюкозурии наблюдаются при раздражении ЦНС, гипертиреозе, синдроме Иценко—Кушинга, патологии печени, почек. Для правильной оценки глюкозурии (особенно у больных диабетом) необходимо исследовать на сахар мочу, собранную за сутки.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
3.Определение ацетона в моче: кетоновым телам относятся ацетон, ацетоуксусная кислота и бета-оксимаслянная кислота. Кетоновые тела в моче встречаются совместно, поэтому раздельное определение их клинического значения не имеет. В норме с мочой выделяется 20 — 50 мг кетоновых тел в сутки, которые не обнаруживаются обычными качественными реакциями, при повышении кетоновых тел в моче качественные реакции на них становятся положительными.Принцип обнаружения кетоновых тел в моче. Нитропруссид натрия в щелочной среде реагирует с кетоновыми телами, образуя комплекс, окрашенный в розовато-сиреневый, сиреневый или фиолетовый цвет.Кетоновые тела появляются в моче при нарушении обмена углеводов, жиров и белков, которое сопровождается увеличением кетогенеза в тканях и накоплением кетоновых тел в крови (кетонемия).
Гликемическая кривая — кривая, отражающая изменения концентрации глюкозы в крови после сахарной нагрузки.
ПЕРИОДИЧНОСТЬ ОБСЛЕДОВАНИЙ ПРИ САХАРНОМ ДИАБЕТЕ
Больные сахарным диабетом должны постоянно контролировать свое состояние не только субъективно и домашними средствами, но и с помощью лабораторных исследований.
Основная цель периодических обследований состоит в том, чтобы:
• выявить сопутствующие заболевания;
• сохранить трудоспособность больного;
• улучшить качество и увеличить продолжительность жизни больного сахарным диабетом.
Кому особо стоит обратить внимание на регулярные медицинские обследования, не уповая только на методы самоконтроля? Прежде всего тем больным, у кого нарушена толерантность к глюкозе, то есть у которых сахарный диабет в любую минуту может перейти в лабильную (неуправляемую с помощью инсулина) форму.[2]
Кроме лабораторных исследований (табл. 7), больные сахарным диабетом должны проходить другие виды обследований с помощью приборной диагностики (табл. 8).
Регулярные исследования помогут выявить осложнение на самой ранней стадии, когда можно повернуть болезнь вспять. Но одних только этих обследований недостаточно для того, чтобы быть полностью уверенным в том, что серьезных изменений со здоровьем не происходит. Помимо этого больным нужно регулярно посещать врачей-специалистов в различных областях, которые проведут осмотр кожи, слизистых оболочек, ротовой полости, зубов, послушают сердце, сделают электрокардиограмму, измерят рост и вес, словом, проведут более полное клиническое обследование и выяснят общее объективное состояние пациента.
Так, при легкой степени сахарного диабета полное клиническое обследование проводится 1 раз в полгода, при среднем течении болезни – 1 раз в три месяца, при тяжелом сахарном диабете врачи должны комплексно обследовать больного каждый месяц. Людям, страдающим сахарным диабетом, необходимо регулярно обследоваться у следующих специалистов: эндокринолога, окулиста, невролога, хирурга, гинеколога, кардиолога.
Учитывая то обстоятельство, что сахарный диабет может развиться у лиц, особенно предрасположенным к нему, и протекать на начальных стадиях бессимптомно, следует проходить медицинский контроль и этим людям.
Если у человека имеется не один, а несколько факторов риска заболеть сахарным диабетом, то он должен посещать эндокринолога не реже одного раза в год, а лучше – 2 раза в год. Кроме того, в первое свое посещение поликлиники обязательно нужно пройти обследование у невропатолога и окулиста. Дальнейшее посещение этих специалистов происходит по мере необходимости. Стоматолога нужно посещать ежегодно. При этом нужно проверять уровень сахара в крови, суточную потерю сахара с мочой и делать пробу на толерантность к глюкозе – тоже не реже 1 раза в год.
Таблица регулярных лабораторных исследований для всех больных сахарным диабетом
Таблица регулярных диагностических обследований больных сахарным диабетом
При нарушении толерантности к глюкозе эндокринолога необходимо посещать 2–3 раза в год, а невропатолога, окулиста и стоматолога – 1–2 раза в год. Гораздо чаще таким пациентам следует проводить лабораторные исследования на содержание сахара в крови и в моче (за сутки) – 4 раза в год, пробу на толерантность к глюкозе – 1 раз в год, общий анализ крови и общий анализ мочи – тоже 1 раз в год, определение липидов в крови – 1 раз в год, делать электрокардиограмму – 1 раз в год.
Cостояние больных:удовлетворительное при компенсации сахарного диабета;
средней степени тяжести – при кетоацидозе, тяжелое – при комах.
Сознание сохранено. Нарушение сознания возникает при комах.
Нарушение походки определяется при неправильной установке ноги вследствие нарушения глубокой чувствительности.
Повышение веса наблюдается при сахарном диабете 2 типа вследствие гиперинсулинемии, понижение — при сахарном диабете 1 типа вследствие инсулиновой недостаточности. Обязательно при проведении общего осмотра измерение веса тела, вычисление индекса Кетле ( норма 20-24,9 кг/м 2 ), индекса ОТ/ОБ (ОТ — объем талии, ОБ – объем бедер. Норма 0,8-0,9). Повышение индекса ОТ/ОБ более 0,9 характерно для абдоминального типа ожирения, который выявляется у пациентов с сахарным диабетом II типа.
При осмотре лица обнаруживаются блефариты (воспаление верхнего века), ячмени, отличающиеся упорным, рецидивирующим течением, связаны с иммунной недостаточностью. Выявляются нарушения движения глазного яблока вследствие дегидратации глазодвигательных мышц. Возможно нарушение зрения вследствие развития катаракты или отека хрусталика.
Характерна гиперемия щек, подбородка, лба, вследствие пареза кожных капилляров лица, ксантомы на крыльях носа, ушных раковинах, вследствие гиперлипидемии. Диабетические пузыри могут обнаруживаться на кистях рук и стопах, они безболезненны и не имеют признаков воспаления. Трофические язвы голеней и стоп свидетельствуют о тяжелой ангио- и нейропатии.
Характерными являются диабетическая дерматопатия (пигментация голеней) в виде темных пятен на коже, витилиго (при очаговом отсутствии или скоплении меланина), фурункулы, остеофолликулиты, панариции, паранихии, грибковые поражения кожи, слизистых оболочек и ногтей, отрубевидный лишай, вследствие иммунной недостаточности, и нарушения миграционной и антигенраспознающей способности лейкоцитов при гликозилировании их мембран.
«Симптом синего пальца» развивается вследствие сдавления артериальных стволов отеком при синдроме диабетической стопы.
Мышечная система. Деформация стопы обусловлена нарушением баланса между сгибателями и разгибателями с преобладанием натяжения сухожилий разгибателей, выпячиванием головок плюсневых костей, формированием участков, испытывающих давление. Постоянное давление приводит к аутолизу мягких тканей и формированию язвы и диабетической стопы.
Нарушение дыхания возникает только при развитии тяжелых осложнений сахарного диабета. При кетоацидотической коме, характерной для сахарного диабета 1 типа наблюдается дыхание Куссмауля (глубокое, шумное, форсированное), вследствие метаболического ацидоза (при РН=7,2), фруктовый запах, а затем запах ацетона изо рта. При гиперосмолярной коме, характерной для сахарного диабета 2 типа дыхание частое, поверхностное.
Для сахарного диабета характерно повышение АД: при сахарном диабете I типа в 20% случаях, при сахарном диабете II типа – в 75 %. В его происхождении имеет значение гиперинсулинемия, задержка натрия инсулином, избыточный вес, нефропатия, макроангиопатия. Снижение АД возникает при кетоацидозе и гиперосмолярной коме вследствие дегидратации. Снижение АД при лактоацидозе связано с ацидозом, нарушением возбудимости и сократимости миокарда. Возможно снижение пульса на периферических артериях при синдроме макроангиопатии нижних конечностей.
Не нашли то, что искали? Воспользуйтесь поиском:
Сахарный диабет – это одно из самых распространенных эндокринных заболеваний человека. Основной клинической характеристикой сахарного диабета является длительное повышение концентрации глюкозы крови, как следствие нарушения метаболизма глюкозы в организме.
Обменные процессы организма человека всецело зависят от метаболизма глюкозы. Глюкоза является основным энергетическим ресурсом организма человека, причем некоторые органы и ткани (мозг, эритроциты) используют в качестве энергетического сырья исключительно глюкозу. Продукты распада глюкозы служат материалом для синтеза целого ряда веществ: жиров, белков, сложных органических соединений (гемоглобин, холестерин и пр.). Таким образом, нарушение метаболизма глюкозы при сахарном диабете неотвратимо ведет к нарушению всех типов обмена веществ (жирового, белкового, водно-солевого, кислотно-щелочного).
Различаем две основные клинические формы сахарного диабета, имеющие существенные различия как с точки зрения этиологии, патогенеза и клинического развития, так и с точки зрения лечения.
Диабет 1-го типа (инсулинозависимый) характерен для пациентов молодого возраста (часто детей и подростков) и является следствием абсолютной недостаточности инсулина в организме. Недостаточность инсулина наступает в следствии разрушения эндокринных клеток поджелудочной железы, синтезирующих этот гормон. Причинами гибели клеток Лангерганса (эндокринные клетки поджелудочной железы) могут быть вирусные инфекции, аутоиммунные заболевания, стрессовые ситуации. Инсулиновая недостаточность развивается резко и проявляется классическими симптомами диабета: полиурия (повышенное выделение мочи), полидипсия (неутолимая жажда), похудание. Лечение диабета первого типа проводят исключительно препаратами инсулина.
Диабет 2-го типа напротив характерен для пациентов старшего возраста. Факторами его развития являются ожирение, малоподвижный образ жизни, неправильное питание. Немалую роль в патогенезе этого типа заболевания играет и наследственная предрасположенность. В отличии от диабета 1-го типа, при котором наблюдается абсолютная недостаточность инсулина (см. выше), при диабете 2-го типа, инсулиновая недостаточность носит относительный характер, то есть инсулин в крови присутствует (часто в концентрациях превышающих физиологические), однако чувствительность тканей организма к инсулину утрачивается. Для диабета 2-го типа характерно длительное субклиническое развитие (бессимптомный период) и последующее медленное нарастание симптомов. В большинстве случаев диабету 2-го типа сопутствует ожирение. В лечении этого типа диабета применяют препараты снижающие резистентность тканей организма по отношению к глюкозе и уменьшающие всасываемость глюкозы из желудочно-кишечного тракта. Препараты инсулина применяются лишь как дополнительное средство при наступлении истинной недостаточности инсулина (при истощении эндокринного аппарата поджелудочной железы).
Оба типа заболевания протекают с серьезными (часто опасными для жизни) осложнениями.
Диагностика сахарного диабета подразумевает установление точного диагноза заболевания: установление формы заболевания, оценка общего состояния организма, определение сопутствующих осложнений.
Диагностика сахарного диабета подразумевает установление точного диагноза заболевания: установление формы заболевания, оценка общего состояния организма, определение сопутствующих осложнений.
Основными симптомами диабета являются:
- Полиурия (избыточное выделение мочи) – часто бывает первым признаком диабета. Повышение количества выделяемой мочи обусловлено растворенной в моче глюкозой, препятствующей обратному всасыванию воды из первичной мочи на уровне почек.
- Полидипсия (сильная жажда) – является следствием усиленной потери воды с мочой.
- Потеря веса – является непостоянным симптомом диабета, более характерным для диабета 1-го типа. Похудание наблюдается даже при усиленном питании больного и является следствием неспособности тканей перерабатывать глюкозу в отсутствии инсулина. «Голодающие» ткани в таком случае начинают перерабатывать собственные запасы жиров и белков.
Вышеописанные симптомы более характерны для диабета первого типа. В случае этого заболевания, симптомы развиваются быстро. Больной, как правило, может назвать точную дату появления симптомов. Часто симптомы заболевания развиваются после перенесенного вирусного заболевания или стресса. Молодой возраст больного является очень характерным для диабета 1-го типа.
При диабете 2-го типа, больные чаще всего обращаются к врачу в связи с наступившими осложнениями заболевания. Само заболевание (особенно на начальных стадиях) развивается практически бессимптомно. Однако в некоторых случаях отмечаются следующие малоспецифичные симптомы: вагинальный зуд, воспалительные заболевания кожи трудно поддающиеся лечению, сухость во рту, мышечная слабость. Наиболее часто причиной обращения к врачу становятся осложнения заболевания: ретинопатия, катаракта, ангиопатия (ишемическая болезнь сердца, нарушения мозгового кровообращения, поражение сосудов конечностей, почечная недостаточность и др.). Как уже упоминалось выше, диабет второго типа более характерен для людей взрослого возраста (старше 45 лет) и протекает на фоне ожирения.
При осмотре больного врач обращает внимание на состояние кожных покровов (воспалительные процессы, расчесы) и подкожного слоя жира (уменьшение в случае диабета 1-го типа, и увеличение при диабете 2-го типа).
При возникновении подозрения на диабет назначаются дополнительные методы обследования.
Определение концентрации глюкозы в крови. Это один из наиболее специфических тестов на сахарный диабет. Нормальная концентрация глюкозы в крови (гликеемия) натощак колеблется в пределах 3,3-5,5 ммоль/л. Повышение концентрации глюкозы выше этого уровня свидетельствует о нарушении метаболизма глюкозы. Для того чтобы установить диагноз диабета нужно установить повышение концентрации глюкозы в крови по меньшей мере в двух последовательных измерениях проводимых в разные дни. Забор крови на анализ проводят в основном в утреннее время. Перед забором крови нужно удостовериться в том, что пациент ничего не ел накануне обследования. Также важно обеспечить пациенту психологический комфорт во время проведения обследования для того, чтобы избежать рефлекторного повышения уровня глюкозы в крови, как ответ на стрессовую ситуацию.
Более чувствительным и специфичным методом диагностики является глюкозотолерантный тест, который позволяет выявить латентные (скрытые) нарушения метаболизма глюкозы (нарушения толерантности тканей к глюкозе). Тест проводится в утренние часы после 10-14 часов ночного голодания. Накануне обследования больному рекомендуется отказаться от повышенных физических нагрузок, употребления алкоголя и курения, а также препаратов способствующих повышению концентрации глюкозы в крови (адреналин, кофеин, глюкокортикоиды, контрацептивны и пр.). Пациенту дают выпить раствор содержащий 75 граммов чистой глюкозы. Определение концентрации глюкозы в крови проводят через 1 час и спустя 2 после употребления глюкозы. Нормальным результатом считают концентрацию глюкозы менее 7,8 ммоль/л спустя два часа после употребления глюкозы. Если концентрация глюкозы колеблется от 7,8 до 11 ммоль/л, то состояние исследуемого расценивается как нарушение толерантности к глюкозе (предиабет). Диагноз диабет устанавливается если концентрация глюкозы превышает 11 ммоль/л через два часа с начала проведения теста. Как простое определение концентрации глюкозы, так и проведение глюкозотолерантного теста дают возможность оценить состояние гликемии только на момент исследования. Для оценки уровня гликемии на более длительном промежутке времени (примерно три месяца) проводят анализ по определению уровня гликозилированного гемоглобина (HbA1c). Образование этого соединения находится в прямой зависимости от концентрации глюкозы в крови. Нормальная содержание этого соединения не превышает 5,9% (от общего содержания гемоглобина). Повышение процентного содержания HbA1c выше нормальных значений свидетельствует о длительном повышении концентрации глюкозы в крови на протяжении трех последних месяцев. Данный тест проводят в основном для контроля качества лечения больных диабетом.
Определение глюкозы в моче. В норме глюкоза в моче отсутствует. При сахарном диабете повышение гликемии достигает значений позволяющих глюкозе проникать через почечный барьер. Определение глюкозы в крови является дополнительным методом диагностики диабета.
Определение ацетона в моче (ацетонурия) – нередко диабет осложняется нарушением обмена веществ с развитие кетоацидоза (накопление в крови органических кислот промежуточных продуктов метаболизма жиров). Определение в моче кетоновых тел служит признаком тяжести состояния пациента с кетоацидозом.
В некоторых случаях для уточнения причины диабета проводят определение фракции инсулина и продуктов его метаболизма в крови. Для диабета 1-го типа характерно снижение или полное отсутствие фракции свободного инсулина или пептида С в крови.
Для диагностики осложнений диабета и составления прогноза заболевания проводят дополнительные обследования: исследование глазного дна (ретинопатия), электрокардиограмма (ишемическая болезнь сердца), экскреторная урография (нефропатия, почечная недостаточность).
- Сахарный диабет. Клиника, диагностика, поздние осложнения, лечение : Учеб.-метод.пособие, М. : Медпрактика-М, 2005
- Дедов И.И. Сахарный диабет у детей и подростков, М. : ГЭОТАР-Медиа, 2007
- Лябах Н.Н. Сахарный диабет: мониторинг, моделирование, управление, Ростов н/Д, 2004
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

Инновационные способы исследования могут определить не просто латентные, начальные формы сахарного диабета, но и нарушение чувствительности к углеводам, то есть раннее состояние, способствующее этой патологии.
Эндокринолог собирает анамнез, производит осмотр и взвешивает его, отмечает наследственность, факторы риска, выслушивает жалобы.
Чтобы определить сахарный диабет 1 или 2 типа надо учесть наиболее важные симптомы заболевания:
- вялость, постоянная усталость;
- «зверский» аппетит, но при этом похудение (сахарный диабет 1 типа);
- сухость во рту и привкус железа;
- полидипсия — сильная неутолимая жажда;
- потливость, преимущественно после еды;
- быстрый набор веса (сахарный диабет 2 типа);
- рецидивирующие воспалительные поражения кожи;
- ухудшение зрения;
- полиурия – увеличение выработки мочи более 1,8 л;
- моча в тяжелых случаях может иметь запах ацетона или гниющих яблок;
- невыносимый кожный зуд, ее сухость;
- рвота, тошнота;
- покалывание и онемение в руках и ногах.
Конечно, даже если у вас сахарный диабет, это не значит, что будут присутствовать все перечисленные симптомы, но когда единовременно отмечаются хотя бы три, то необходимо определить причину их развития.
Как правило, проявления сахарного диабета 1 типа появляются настолько быстро, что больной может с точностью сказать точную дату их возникновения. Некоторые пациенты начинают понимать произошедшее, только в реанимационном отделении, попадая туда с диабетической комой. Эта форма заболевания встречается чаще всего у детей или людей до 40 лет.
Сахарный диабет 2 типа имеет долгое скрытое течение, поэтому при этом виде патологии очень важна правильно и вовремя проведенная диагностика. В первую очередь определить уровень сахара в крови нужно у людей, с предрасполагающими факторами, такие как:
- предиабет;
- возраст более 45 лет;
- увеличение концентрации жиров и липопротеидов в крови;
- ожирение;
- отягощенная наследственность (случаи сахарного диабета в семье);
- артериальная гипертензия;
- гестационный диабет у беременной, глюкозурия, многоводие, рождение ребенка более 4 кг;
- поликистоз яичников.
Людям минувшим 40-летний рубеж необходима 1 раз в 3 года диагностика на наличие повышенного в крови уровня сахара, если у человека имеется ожирение и к тому же еще хотя бы один фактор риска – ежегодно.
Сахарный диабет при объективном осмотре может проявиться такими симптомами, как изменение состояния волосяного и кожного покрова (ксантоматоз, цианоз, румянец, блеск, бледность, истончение, пиодермия, влажность), дисфункциональные патологии со стороны половых органов, глаз, костно-мышечной системы. Также признаками сахарного диабета могут быть нарушения работы почек, органов сердечно-сосудистой (изменение границ сердца, ритма, тонов) и дыхательной систем (хрипов, частое, шумное дыхание).
Лабораторная диагностика сахарного диабета помогает определить, какой именно у вас 1 или 2 тип заболевания. Во время исследования могут быть использованы разные виды тестов, часть из них подходят для скрининга, то есть помогает выявить болезнь на ранних стадиях. Выполнять такие анализы несложно, поэтому их проводят большому числу людей.
Наиболее точным способом диагностики сахарного диабета 2 типа является измерение гликозилированного гемоглобина. Он должен находиться в пределах 4.5–6.5% от общего объема гемоглобина. С его помощью можно легко определить скрытый сахарный диабет 2 типа, но и оценить адекватность терапии.
Диагностика заболевания включает основные и дополнительные методики.
Основным обследованием сахарного диабета является:
Сахар в моче – в норме его быть не должно, глюкоза проникает в мочу лишь при общей концентрации более 8;
- Определение уровня глюкозы и сахара крови;
- Глюкозотолерантный тест – до его проведения пациенту перорально или внутривенно вводят раствор глюкозы. После через установленные временные промежутки берется кровь из пальца. Подобные анализы помогают определить толерантность к глюкозе;
- Уровень фруктозамина – чаще используют для новорожденных детей и беременных женщин, позволяет определить уровень сахара за последний 21 день;
- Исследование концентрации кетонов.
Диагностика диабета 2 типа также включает дополнительные способы обследования, выявляют:
- инсулин в крови;
- адипонектин, грелин, резистин и лептин;
- проинсулин;
- HLA — типирование;
- С-пептид (помогает установить скорость расхода клетками инсулина).
Дополнительная диагностика сахарного диабета может понадобиться при появлении сложности в постановке диагноза, также анализы помогают подобрать терапию.
Чтобы точно выявить сахарный диабет 2 типа, забор крови должен производиться натощак. В норме его показатели равны — 3,3–5,5 ммоль/л. Брать можно венозную и капиллярную кровь. До процедуры воздержитесь от курения, стоит избегать эмоциональных всплесков, физических нагрузок. На итог могут воздействовать некоторые лекарственные средства и витамины, другие заболевания.
Поскольку выявление сахарного диабета может быть затянуто в результате позднего обращения, за этот период иногда развиваются некоторые осложнения сахарного диабета. В первую очередь исключают катаракту и ретинопатию, для этого специалист осматривает глазное дно и роговицу. Диагностировать заболевания сердца удается с помощью ЭКГ, а начинающаяся почечная недостаточность четко прослеживается в анализе мочи.
следует обосновать диагноз «сахарный диабет 1 типа» или «сахарный диабет 2 типа»)
«Диабет» подтверждается симптомом мочеизнурения
«Сахарный» – наличием стойкой гипергликемии натощак и через 2 часа после еды
Тип диабета – на основании сопоставления начала заболевания, течения, сопутствующих заболеваний.
| 1 тип | 2 тип |
| встречается не более чем у 20% больных диабетом. Для него характерно быстрое начало и возраст больных до 25 лет. Резко выражены клинические проявления (жажда, полиурия, похудание и др.). Нередко заболевание начинается резко выраженным кетоацидозом. Отмечается инсулинопения. Ожирение обычно отсутствует. Течение диабета лабильное.Имеется ассоциация с HLA-гаплотипами. Наследственная предрасположенность выявляется не всегда. Обнаруживаются аутоантитела к Аг b-клеток поджелудочной железы. Состояние инсулиновых рецепторов нормальное. Реакция на прием пероральных сахаропонижающих препаратов отсутствует. | характерно постепенное начало заболевания, нередко на фоне ожирения. Возраст дебюта — после 35 лет. Симптоматика выражена слабо. Течение диабета стабильное. Содержание инсулина в плазме нормально или повышено. Количество инсулиновых рецепторов снижено. Наследственность по сахарному диабету отягощена. Аутоантитела к b-клеткам отсутствуют. Имеются инсулинорезистентность и хорошая реакция на пероральные сахаропонижающие препараты. Кетоацидоз наблюдается крайне редко |
Обязательные исследования, проводимые всем без исключения больным.
гликемический профиль и определение уровня гликозилированного гемоглобина;
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5% (48 ммоль/моль). Нормальным считается уровень HbA1c до 6,0% (42 ммоль/моль).
- Анемия часто встречается у больных СД и повышает заболеваемость и смертность. Распространенность анемии высока у больных СД2, в том числе среди тех, кто без хронического заболевания почек. Необходим рутинный скрининг на наличие анемии у всех больных СД
Сдвиги липидного обмена при сахарном диабете (особенно 2 типа) настолько характерны, что получили название «диабетической дислипидемии», которая развивается в 69% случаев. Компонентами диабетической дислипидемии являются повышенное содержание триглицеридов и липопротеидов низкой плотности, а также снижение уровня липопротеидов высокой плотности.
Мужчины Женщины
у больных сахарным диабетом без хирургической патологии наблюдается ГИПЕРКОАГУЛЯЦИЯ.
- укорочение времени свертывания крови до 4,8 мин,
- рекальцификации — до (88,5+4,7) с,
- повышение количества фибриногена — до (3,57+0,1) г/л
- и протромбиновой активности — до (93,2+1,2)%.
В то же время противосвертывающие механизмы и фибринолиз оставались на уровне контрольной группы:
- фибринолиз составил (26±2)%,
- тромбиновое время — (22,3+0,7) с,
- толерантность плазмы к гепарину — (544,4±2,18) с.
Биохимические показатели нормальной работы почек:
- общий анализ мочи показывает отсутствие белка, наличие не более 2-3 лейкоцитов, наличие не более 1-2 эритроцитов;
- анализ суточной мочи на белок показывает его количество, не превышающее 30 мг за сутки;
- анализ мочи на альбумин показывает его количество, не превышающее 20 мг в порции (микроальбуминурию);
Под микроальбуминурией понимают выделение альбумина с мочой в таком количестве, которое превышает физиологический уровень его экскреции, но находится ниже пределов чувствительности тест-полосок для определения белка. Транзиторная вначале и постоянная затем альбуминурия — обнаруживается лишь на IV стадии при уже необратимых изменениях в почках. Первые стадии развиваются без явных клинических проявлений, скрыто, и практически не диагностируются. У больных СД исследование экскреции альбумина с мочой начинают с полуколичественного определения концентрации альбумина в утренней порции мочи с помощью альбумин специфичных тест-полосок. При получении положительного результата определяют соотношение альбумин/креатинин. Если его величина менее 30 мг/г, полученный результат признают соответствующим норме.
- биохимический анализ крови показывает нормальное содержание креатинина и мочевины;
- микроальбуминурия – у 30%;
- протеинурия – у 5–10%; клиническая нефропатия -8% , в 5 раз выше, чем в популяции
- хроническая почечная недостаточность – у 1%.
- Инфекция мочевого тракта мужчины –6%, в 2 раза выше, чем в популяции: женщины – 30%, в 2 раза выше, чем в популяции;
- Автономная нейропатия (т.е. дисфункция мочевого пузыря, диарея, рвота, ортостатическая гипотензия, импотенция, тахикардия) – 40%, в 2 раза выше, чем в популяции.
- измерение скорости клубочковой фильтрации (клиренс креатинина) для расчета применяется формула Кокрофта-Голта:
СКФ = 1,23*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для женщин норма 80-130 мл/мин
СКФ = 1,05*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для мужчин норма 100-150 мл/мин
| СКФ(мл/мин/1,73 м2) | Определение | Стадия |
| > 90 | Высокая и оптимальная | С1 |
| 60 – 89 | Незначительно сниженная | С2 |
| 45 – 59 | Умеренно сниженная | С3а |
| 30 – 44 | Существенно сниженная | С3б |
| 15 – 29 | Резко сниженная | С4 |
| Смертность связана как с низкой, так и высокой СКФ ≥90mL/min/1.73m2 |
Исследования, необходимые для дифференциальной диагностики и уточнения диагноза (дополнительные исследования).
ЭКГ У больных сахарным диабетом часто выявляются разнообразные нарушения сердечного ритма и проводимости:
- отсутствие вариации R-R при глубоком дыхании
- синусовая тахикардия,
- брадикардия, нарушение функции синусового узла,
- возможно появление предсердного ритма,
- экстрасистолии,
- замедления атриовентикулярной и внутрижелудочковой проводимости,
- тахикардия покоя)
гиподинамический синдром, проявляющийся в уменьшении ударного объема крови и повышении конечного диастолического давления в левом желудочке;
По данным эхокардиографии снижение способности миокарда к диастолическому расслаблению (наиболее ранний признак диабетической кардиопатии) с последующей дилатацией левого желудочка и уменьшением амплитуды сердечных сокращений.
- Диастолическая дисфункция у 40-75% СД 1 и 2 без ИБС
- Систолическая дисфункция у 24% без ИБС и ГЛЖ
- Повышение жесткости сосудов, снижение центрального диастолического давления и ослабление коронарной перфузии
- Фиброз миокарда
- Снижение функции миокарда после физической нагрузки у пациентов с нормальными ЭХОКГ (и доплерографическими) параметрами в покое, без признаков ишемии и/или автономной нейропатии
даже при наличии нормальных коронарных артерий отмечались у пациентов с сахарным диабетом
- Большое значение инструментальных методов исследования нарушений чувствительности заключается в том, что они позволяют диагностировать диабетическую нейропатию ещё до появления клинических признаков.
- Электромиография позволяет оценить состояние двигательных и чувствительных нервов верхних и нижних конечностей. При стимуляционной нейромиографии исследуют такие показатели, как амплитуда М-ответа, скорость распространения возбуждения, резидуальная латентность, позволяющие оценить выраженность нейропатии. Электромиография позволяет диагностировать диабетическую нейропатию на ранней стадии.
Признаки жирового гепатоза по данным УЗИ выявлены у 66,7% больных СД2
- Среди пациентов с СД глаукома распространена в 1,5 – 8,1%
- Риск глаукомы возрастает на 5% каждый год с момента диагностики СД не зависимо от возраста, расы, пола и других демографических показателей.
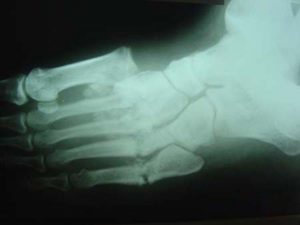
Отмечаются различные рентгенологические изменения суставов: от умеренного эпифизарного остеопороза, субхондрального склероза с краевыми остеофитами до патологической перестройки костной ткани, напоминающей перелом, развитие остеолиза, секвестрации. По мере развития процесса на рентгенограммах обнаруживаются очаговый остеопороз, множественные или единичные переломы костей стопы, чередование участков остеолиза и гиперостоза, фрагментация костей с репаративными процессами; типична дезорганизация суставов стопы. Стопа приобретает вид «мешка, наполненного костями» (по описанию английских авторов)
На основе данных КТ/МРТ-исследований признаком сосудистой деменции являются постишемические изменения и лейкоареоз
При проведении манометрии и сцинтиграфии пищевода у большинства пациентов, страдающих сахарным диабетом, обнаруживаются какие-либо аномалии, но они довольно редко сопровождаются клиническими проявлениями. у пациентов с сахарным диабетом, как правило, имеется иммунодефицит, у них более часто развивается кандидозный эзофагит, к типичным клиническим проявлениям которого относятся затруднения или боли при глотании.
Для установления точного диагноза часто необходимо проводить фиброэзофагоскопию , так как наличие или отсутствие кандидозного поражения полости рта не позволяет установить или исключить наличие грибкового поражения пищевода. У пациентов с сахарным диабетом уменьшается амплитуда сокращений дна желудка, уменьшается амплитуда и частота сокращений антрального отдела желудка и развивается пилороспазм, вследствие чего замедляется опорожнение желудка (в большей степени для твердой пищи).
У страдающих сахарным мочеизнурением даже при непродолжительности диабета, отмечается более или менее резко выраженное понижение секреции желудочного сока и даже ахилия. Рентгенологически при этом обнаруживается изменение рельефа слизистой желудка.
- измерение лодыжечно-плечевого индекса (допплеровский аппарат);
- измерение транскутанного напряжения по кислороду;
Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
– ретинопатия (указать стадию на правом глазу, на левом глазу);
– состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
– нефропатия (указать стадию хронической болезни почек и альбуминурии)
Диабетическая нейропатия (указать форму)
Синдром диабетической стопы (указать форму)
Диабетическая нейроостеоартропатия (указать стадию)
– Цереброваскулярные заболевания (указать какие)
– Заболевания артерий нижних конечностей (указать стадию)
Сопутствующие заболевания, в том числе:
– Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
– Хроническая сердечная недостаточность (указать функциональный класс)
* После формулировки диагноза указать индивидуальный целевой уровень гликемического контроля
Сопутствующие заболевания и их наиболее важные осложнения, имеющие значение на течение основного заболевания, способы его лечения, прогноз (например, воспалительные или другие, вызвавшие декомпенсацию).
Обследование пациента с диагнозом сахарный диабет. Выявление его психологических и физиологических проблем. Общее обследование больного: дыхательной, сердечно-сосудистой, эндокринной системы, желудочно-кишечного тракта. Медикаментозное лечение пациента.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Сестринская карта при сахарном диабете 2 типа
Дата поступления: 20.02.17 г.
Направлен в плановом порядке эндокринологом
Группа крови: lll (B) Резус фактор: Rh(+)
Ф.И.О Макарова Александра Алексеевна
Место жительства: город Белово, ул., Октябрьская 60-56.
Место работы, профессия: главный экономист «ООО Горное дело»
Врачебный диагноз: Сахарный диабет II типа.
Сестринский диагноз: (Проблемы).
Настоящие: жажда, повышенный аппетит, полиурия, слабость, недомогание, снижение трудоспособности, кожный зуд в области промежности, сухость кожи, боль в нижних конечностях, снижения остроты зрения.
Приоритетная: Боли в нижних конечностях.
Потенциальные проблемы: Гангрены нижних конечностей, острый инфаркт миокарда, хроническая почечная недостаточность, ухудшение остроты зрения, вторичные инфекции, гнойничковые заболевания кожи, осложнений вследствие инсулинотерапии, медленное заживление ран, в том числе и послеоперационных.
Субъективное обследование, сбор данных.
Причина обращения: чувство жажды, частое мочеиспускание, сухость во рту, снижение веса более 8 кг за месяц, боли в нижних конечностях, резвое снижение зрения.
Мнение пациента о своем состоянии: Состояние оценивает как средней степени тяжести, выражает беспокойство за исход заболевания.
Ожидаемый результат: Нормализация мочеиспускания, набор веса до нормы, восстановление зрения, снижение болей в нижних конечностях.
Источник информации: Сам пациент.
Жалобы пациента в настоящий момент 20.02.17 г.: Пациентка жалуется на жажду, сухость во рту, увеличение количества выделяемой мочи, слабость, быструю утомляемость, боли в нижних конечностях.
История болезни: Пациентка узнала, что заболела сахарным диабетом II типа 3 года назад, когда начала чувствовать жажду, сухость во рту, привкус металла во рту, зуд и сухость кожи, резкое снижение массы тела, увеличение количества мочи.
С жалобами обратилась к участковому врачу, по месту жительства и была направлена на сдачу ОАК,БАК,ОАМ (был обнаружен повышенный уровень гликемии 8,3 ммоль/л. Затем была отправлена к эндокринологу где подтвердили и поставили DS: сахарный диабет II типа. В настоящие время беспокоит боль в нижних конечностях, постоянная жажда, сухость во рту, частое и обильное мочеиспускание, снижение веса в большом количестве.
История жизни: Родилась 21.02.1969 г. Доношенной. Была первым ребенком. Воспитывалась в семье с благоприятными социально-бытовыми условиями. В семье росла и воспитывалась одна. Перенесла детские инфекционные и простудные заболевания (грипп, ОРЗ, краснуха).
Профессиональной вредности нет.
Психические венерические заболеваний, туберкулез — отрицает. Травм, трансфузий не было. Была операция: удаление аппендицита.
Аллергический анамнез: аллергии не наблюдалось.
Особенности питания: В еде не прихотлива
Вредных привычек нет, алкоголь употребляет умеренно.
Наследственность: Сахарный диабет II типа, ожирение, гипертоническая болезнь.
Объективное обследование. Физиологические данные.
Положение в постели: Активное.
Вес: 50 кг сахарный диабет эндокринный медикаментозный
Состояние кожи и слизистых: Кожные покровы бледно-розового цвета, тугор и влажность снижены, гиперемии нет, пролежней нет.
Лимфа узлы не увеличены, пациент общителен, контактирует с медицинским персоналом хорошо. Речь — не нарушена, острота зрения — снижена, слух — в норме.
Дыхание глубокое, ритмичное.
Одышки нет, кашля нет, мокроты нет.
Грудная клетка симметрична.
Перкуссия легких: ясный легочный звук.
Аускультация легких: Дыхание везикулярное, хрипов нет.
Сердечно сосудистая система.
Пульс 71 в минуту, ритмичен, симметричен, хорошего наполнения, умеренного напряжения.
АД 135/80 (левая) 135/80 (правая)
Тоны сердца ритмичны, приглушенные. Аритмии нет
Желудочно — кишечный тракт.
Язык сухой, обложен, рвоты нет.
Стул оформлен без примесей.
Живот симметричен, мягкий, безболезненный.
Деформации скелета и суставов нет.
Движение нижних конечностей не в полном объеме.
Мочеиспускание свободное, безболезненное, частое в сутки 7-10.
Цвет мочи соломенно — желтый, прозрачная.
Оволосение и распределение подкожно-жировой клетчатки по женскому типу.
Щитовидная железа не увеличена.
Сон беспокойный из — за болей в конечностях.
Походка слегка нарушена из — за болей в нижних конечностях.
Половая репродуктивная система.
Молочные железы сформированы по женскому типу, половой жизнью жила с 20 лет.
Есть, спать, двигаться, работать, быть здоровым, безопасность.
Эналаприл по 2,5 мг. (утром и вечером)
Пентоксифеллин 2% 5 ml в/в капельно в 200 мл изотонического раствора
Витрум по 1 капсуле 1 раз в день
На основании предварительного диагноза можно предложить следующий план обследования больной:
2. Суточный гликемический профиль.
4. Анализ мочи по Ничепоренко
6. Биохимический анализ крови
10. УЗИ органов брюшной полости
12. Консультация невропатолога
Характеристика хронической сердечной недостаточности. Жалобы пациента, его личные показания. Обследование сердечно-сосудистой системы, органов дыхания, нервной и эндокринной системы. Обоснование клинического диагноза и план лечения. Рекомендации больному.
история болезни [26,3 K], добавлен 16.11.2010
Жалобы больного на момент поступления в стационар. Изучение состояния опорно-двигательного аппарата, желудочно-кишечной и сердечно-сосудистой систем. Обоснование клинического диагноза. Алгоритм лечения сахарного диабета II типа средней степени тяжести.
история болезни [26,8 K], добавлен 15.10.2015
Паспортные данные пациента. Жалобы по органам и системам. Анамнез больного, общее состояние при наружном осмотре. Исследование системы органов дыхания, сердечно-сосудистой системы, органов желудочно-кишечного тракта, опорно-двигательной системы.
история болезни [22,1 K], добавлен 13.11.2010
Анамнез и диагностика пациента с диагнозом «Ретинобластома правого глаза». Объективное обследование кожных покровов, мышечной, костной, дыхательной, сердечно-сосудистой системы. Аускультация, дифференциальный диагноз. Методы лечения. Дневник курации.
история болезни [28,3 K], добавлен 23.03.2015
Жалобы больного при поступлении на стационар. Общее состояние и результаты осмотра органов и систем пациента, данные лабораторных и инструментальных исследований. Обоснование клинического диагноза – сахарного диабета II типа. Лечение заболевания.
история болезни [22,2 K], добавлен 03.03.2015
Характерные жалобы при сахарном диабете. Особенности проявления диабетической микроангиопатии и диабетической ангиопатии нижних конечностей. Рекомендации по питанию при сахарном диабете. План обследования больного. Особенности лечения сахарного диабета.
история болезни [29,0 K], добавлен 11.03.2014
Объективное исследование органов дыхания, желудочно-кишечного тракта, сердечно-сосудистой, мочевыделительной, эндокринной и нервной систем. Признаки подострой стадии крупноочагового нижне-бокового инфаркта миокарда. Биохимическое обследование больного.
история болезни [32,9 K], добавлен 26.03.2010
Симптомы и клиническая картина острого аппендицита, холецистита, панкреатита, прободной язвы, желудочно-кишечного кровотечения, перитонита, пенетрации. Сестринское обследование пациента. Диагностирование его проблем. Подготовка больного к операции.
презентация [918,7 K], добавлен 04.12.2016
Историческое развитие сахарного диабета. Основные причины сахарного диабета, его клинические особенности. Сахарный диабет в пожилом возрасте. Диета при сахарном диабете II типа, фармакотерапия. Сестринский процесс при сахарном диабете у пожилых людей.
курсовая работа [45,9 K], добавлен 17.12.2014
Жалобы пациента на момент курации. Анамнез жизни и заболевания. Общий осмотр больного. Постановка диагноза: сахарный диабет 1 типа. Сопутствующий диагноз: хронический гепатит С. Лечение основного заболевания и осложнений: диета и инсулинотерапия.
история болезни [55,0 K], добавлен 05.11.2015
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
 Сахар в моче – в норме его быть не должно, глюкоза проникает в мочу лишь при общей концентрации более 8;
Сахар в моче – в норме его быть не должно, глюкоза проникает в мочу лишь при общей концентрации более 8;