Сахарный диабет — хроническое пожизненное заболевание. Чтобы сохранить трудоспособность и предотвратить развитие инвалидизирующих осложнений, эти больные нуждаются в активной и систематической диспансеризации. Следует стремиться как к максимальному увеличению продолжительности жизни каждого больного сахарным диабетом (СД), так и к обеспечению хронически больного человека возможностью активно жить и трудиться.
Диспансеризации подлежат больные СД всех степеней тяжести, и лица с факторами риска. Это может предотвратить хотя бы в части случаев развитие манифестных форм заболевания или переход к более тяжелым его формам.
Работу эндокринологического кабинета городских и районных поликлиник обеспечивают врач-эндокринолог и медицинская сестра; во многих районных центрах и городских районах специально выделены и подготовлены к решению этих задач врачи-терапевты. В функции врача эндокринологического кабинета входит: прием первичных и диспансерных больных, проведение всех мероприятий по диспансеризации больных; осуществление госпитализации их при наличии экстренных показаний и в плановом порядке.
С целью выявления и лечения осложнений сахарного диабета, возможных сопутствующих заболеваний врач эндокринологического кабинета работает в тесном содружестве со специалистами смежных профессий (окулистом, невропатологом, гинекологом, стоматологом, хирургом), работающими в том же или в других учреждениях (специализированные диспансеры и больницы).
На больного с впервые выявленным сахарным диабетом оформляют амбулаторную карту (форма №30), которую хранят в кабинете.
Основные задачи диспансеризации больных сахарным диабетом:
1. Помощь при создании больному режима дня, включающего все лечебные мероприятия и максимально соответствующего привычному укладу жизни семьи.
2. Помощь в профессиональной ориентации, рекомендации по трудоустройству пациентов и, по показаниям, — проведение трудовой экспертизы, то есть оформление необходимой документации и направление больного на МСЭК.
3. Предупреждение острых неотложных состояний.
4. Профилактика и лечение сосудистых осложнений сахарного диабета -позднего диабетического синдрома.
Решение этих задач во многом определяет:
1) систематическое обеспечение в поликлинике больных сахарным диабетом всеми необходимыми терапевтическими средствами (таблетированные сахарснижающие средства, достаточный набор различных видов инсулина);
2) адекватный контроль за течением болезни (контроль за состоянием компенсации обменных процессов) и своевременное выявление возможных осложнений сахарного диабета (специальные методы обследования и консультации специалистов);
3) разработка индивидуальных рекомендаций по выполнению больными дозированной физической нагрузки;
4) своевременное стационарное лечение при неотложных ситуациях, при декомпенсации болезни, выявлении осложнений сахарного диабета;
5) обучение больных методам контроля за течением болезни и самостоятельной коррекции лечения.
Частота амбулаторного обследования больных зависит от типа сахарного диабета, степени тяжести и особенностей течения заболевания.
Периодичность плановой госпитализации больных также обусловлена этими параметрами.
Основные показания для экстренной госпитализации больных сахарным диабетом (нередко это касается больных с впервые выявленным сахарным диабетом):
1. Диабетическая кома, прекоматозное состояние (отделение интенсивной терапии и реанимации, при отсутствии последнего — эндокринологический или терапевтический стационар многопрофильной больницы с обеспечением круглосуточного лабораторного контроля за основными биохимическими показателями).
2. Выраженная декомпенсация сахарного диабета с явлениями кетоза или кетоацидоза или без них (эндокринологический стационар).
3. Декомпенсация сахарного диабета, необходимость назначения и/или коррекции инсулинотерапии (эндокринологический стационар).
4. Сахарный диабет в любом состоянии компенсации при явлениях аллергии к различным сахарснижающим средствам, наличие поливалентной лекарственной аллергии в анамнезе (эндокринологический стационар).
5. Различная степень декомпенсации сахарного диабета при наличии другого заболевания (острая пневмония, обострение хронического холецистита, панкреатита и т.д.), возможно, спровоцировавшего манифестацию сахарного диабета, когда клиника его превалирует, и это заболевание становится основным (терапевтический или другой по профилю стационар).
6. Различная степень декомпенсации сахарного диабета при наличии выраженных проявлений ангиопатий: кровоизлияние в сетчатку или стекловидное тело, трофическая язва или гангрена стопы, другие проявления (госпитализация в соответствующий стационар).
Госпитализация больных с впервые выявленным сахарным диабетом, преимущественно 2-го типа, необязательна при удовлетворительном общем состоянии пациента, отсутствии явлений кетоза, относительно невысоких уровнях гликемии (11-12 ммоль/л натощак и в течение дня) и глюкозурии, отсутствии выраженных сопутствующих заболеваний и проявлений различных диабетических ангиопатий, возможности достижения компенсации сахарного диабета без инсулинотерапии назначением физиологической диеты или диетотерапии в сочетании с таблетированными сахарснижающими препаратами (ТСП).
Подбор сахарснижающей терапии в амбулаторных условиях имеет преимущества перед лечением в стационаре, так как позволяет назначать сахарснижающие средства с учетом режима, обычного для больного, который будет сопутствовать ему повседневно. Амбулаторное лечение таких больных возможно при условии достаточного лабораторного контроля, с использованием самоконтроля и обследования больных у других специалистов для оценки состояния сосудов различной локализации.
Для госпитализации больных с манифестным сахарным диабетом, по поводу которого они уже получали лечение, помимо предусмотренной планом диспансеризации, служат основанием следующие ситуации:
1. Развитие диабетической или гипогликемической комы, прекоматозного состояния (в отделение реанимации или эндокринологический стационар).
2. Декомпенсация сахарного диабета, явления кетоацидоза, когда появляется необходимость коррекции инсулинотерапии, вида и дозы таблетированных сахарснижающих препаратов при развитии, возможно, вторичной резистентности к ТСП.
У больных сахарным диабетом, особенно 2-го типа средней степени тяжести, с кетозом без признаков кетоацидоза (удовлетворительное общее состояние, сравнительно невысокие уровни гликемии и суточной глюкозурии, реакция суточной мочи на ацетон от следов до слабоположительной) можно начать мероприятия по его ликвидации амбулаторно.
Они сводятся к устранению причины, вызвавшей кетоз (восстановить нарушенный режим диеты и приема сахарснижающих средств, отменить бигуаниды и начать лечение интеркуррентного заболевания), рекомендациям временно ограничить количество жиров в диете, расширить употребление фруктов и натуральных соков, добавить ощелачивающие средства (щелочное питье, очистительные содовые клизмы). Больным, получающим лечение инсулином, можно добавить дополнительную инъекцию инсулина короткого действия в дозе от 6 до 12 ЕД в необходимое время (днем, вечером) на 2-3 дня. Зачастую эти мероприятия позволяют ликвидировать кетоз в течение 1-2 дней амбулаторно.
3. Прогрессирование диабетических ангиопатий различной локализации и полинейропатий (стационар соответствующего профиля — офтальмологический, нефрологический, хирургический, с консультацией эндокринолога; эндокринологический вне зависимости от состояния обменных процессов). Больные с выраженными диабетическими ангиопатиями, и особенно ретинопатией стадии, нефропатией с явлениями хронической почечной недостаточности стадии, должны лечиться в стационарах 3-4 раза в год и чаще, по показаниям. При наличии декомпенсации сахарного диабета целесообразно корригировать дозу сахарснижающих препаратов в эндокринологическом стационаре, остальные же курсы можно проводить в специализированных отделениях.
4. Сахарный диабет в любом состоянии компенсации и необходимость хирургического вмешательства (даже при небольшом объеме операции; хирургический стационар).
5. Сахарный диабет в любом состоянии компенсации и развитие или обострение интеркуррентного заболевания (пневмония, острый панкреатит, холецистит, мочекаменная болезнь и другие; стационар соответствующего профиля).
6. Сахарный диабет и беременность (эндокринологическое и акушерское отделения; сроки и показания сформулированы в соответствующих методических рекомендациях).
В стационаре отрабатываются тактика диетотерапии, дозы инсулина, обосновывается необходимость и осуществляется подбор комплекса физических упражнений, даются рекомендации по лечению и контролю за течением болезни, однако большую часть жизни больной сахарным диабетом проводит в домашних условиях и находится под наблюдением врача поликлиники. Сахарный диабет требует от больных и членов семьи многих усилий, ограничений, заставляет отказаться от привычного образа жизни или видоизменить его. У членов семьи в связи с этим появляется много новых забот.
Помочь семье научиться «жить с диабетом» — очень важный раздел работы врача поликлиники. Непременным условием успешной терапии являются контакт и возможность телефонной связи с семьей больного. Знание особенностей питания, образа жизни и психологического климата в семье помогут врачу максимально приблизить к условиям жизни семьи свои рекомендации, то есть сделать их более удобными для выполнения. В то же время телефонная связь позволит больному, членам семьи в срочных ситуациях согласовать свои действия с врачом и тем самым предотвратить развитие декомпенсации болезни или смягчить ее проявления.
СД является хроническим пожизненным заболеванием, при котором практически ежедневно могут возникать ситуации, требующие внесения коррективов в лечение. Однако оказать ежедневную профессиональную медицинскую помощь больным сахарным диабетом невозможно, поэтому возникает необходимость обучения больных методам контроля за заболеванием, а также привлечения их к активному и компетентному участию в терапевтическом процессе.
В настоящее время обучение больных стало частью лечения СД любого типа; терапевтическое обучение пациентов оформлено как самостоятельное направление в медицине. При самых разных заболеваниях существуют школы по обучению больных, однако СД является в этом ряду бесспорным лидером и моделью для разработки и оценки методов обучения. Первые результаты, демонстрирующие эффективность обучения при сахарном диабете, появились в начале 1970-х годов.
За 1980-1990 гг. было создано множество обучающих программ для разных категорий больных СД и проведена оценка их эффективности. Доказано, что внедрение в лечебную практику обучения больных СД и методов самоконтроля приводит к снижению частоты декомпенсации заболевания, кетоацидотической и гипогликемической комы примерно на 80%, ампутации нижних конечностей примерно на 75%.
Целью процесса обучения является не простое восполнение недостатка знаний у больных сахарным диабетом, а создание мотивации к такому изменению своего поведения и отношения к заболеванию, которое позволит пациенту самостоятельно корригировать лечение при различных жизненных ситуациях, поддерживая уровень глюкозы на цифрах, соответствующих компенсации обменных процессов. В ходе обучения необходимо стремиться к формированию таких психологических установок, которые возлагают на самого пациента значительную долю ответственности за свое здоровье. Сам больной в первую очередь заинтересован в благополучном течении заболевания.
Представляется наиболее важным формирование подобной мотивации у больных в дебюте заболевания, когда при сахарном диабете 1-го типа (СД-1) еще отсутствуют сосудистые осложнения, а при сахарном диабете 2-го типа (СД-2) они еще не выражены. При проведении повторных циклов обучения в последующие годы выработанные установки у больных СД закрепляются.
Методологической основой обучения больных СД являются специально разработанные программы, которые называют структурированными. Это программы, разделенные на учебные единицы, а внутри их — на «учебные шаги», где четко регламентированы объем и последовательность изложения, поставлена учебная цель для каждого «шага». Они содержат необходимый набор наглядных материалов и педагогических приемов, направленных на усвоение, повторение, закрепление знаний и навыков.
Программы обучения строго дифференцированы в зависимости от категорий больных:
1) для больных СД-1;
2) для больных СД-2, получающих дието- или пероральную сахарснижающую терапию;
3) для больных СД-2, получающих исулинотерапию;
4) для детей с сахарным диабетом и их родителей;
5) для больных СД с артериальной гипертензией;
6) для беременных с СД.
Каждая из отмеченных программ имеет свои особенности и принципиальные отличия, поэтому нерационально и даже недопустимо проводить совместное (например, больных СД-1 и сахарным диабетом 2-го типа) обучение пациентов.
- групповая (группы не более 7-10 человек);
- индивидуальная.
Последняя чаще применяется при обучении детей, а также при впервые выявленном сахарном диабете у взрослых, при СД у беременных, у лиц, утративших зрение. Обучение больных СД может осуществляться как в стационарных (5-7 дней), так и в амбулаторных (дневной стационар) условиях. При обучении больных сахарным диабетом 1-го типа предпочтение следует отдавать стационарной модели, а при обучении больных СД-2 — амбулаторной. Для реализации полученных в ходе обучения знаний пациенты должны быть обеспечены средствами самоконтроля. Только при таком условии становится возможным привлечь больного к активному участию в лечении своего заболевания и достичь оптимальных результатов.
Используя современные методы экспресс-анализа глюкозы крови, мочи, ацетона мочи больные самостоятельно могут оценить важнейшие показатели обмена веществ с точностью, близкой к лабораторной. Поскольку эти показатели определяются в повседневных, привычных для больного условиях, они имеют большую ценность для коррекции терапии, чем гликемические и глюкозурические профили, исследованные в стационаре.
Целью самоконтроля является достижение стойкой компенсации обменных процессов, профилактика поздних сосудистых осложнений и создание достаточно высокого уровня качества жизни больных сахарным диабетом.
Стойкая компенсация сахарного диабета достигается при реализации следующих методов достижения этой цели:
1) наличие научно обоснованных критериев метаболического контроля — целевые значения гликемии, уровня липопротеидов и т.д. (Национальные стандарты по лечению сахарного диабета);
2) высокий профессиональный уровень врачей, оказывающих помощь больным сахарным диабетом (эндокринологи, диабетологи, сосудистые хирурги, подиаторы, окулисты) и достаточная обеспеченность кадрами во всех регионах, т.е. доступность высококвалифицированной помощи больным;
3) обеспечение больных высококачественными генноинженерными видами инсулинов, современными пероральными сахарснижающими средствами (зависит от выделения средств по федеральной программе «Сахарный диабет»);
4) создание системы обучения больных сахарным диабетом самоконтролю своего заболевания (система школ для больных сахарным диабетом);
5) обеспечение средствами самоконтроля для определения различных клинических и биохимических параметров в домашних условиях.
В настоящее время на основании международных исследований разработаны национальные стандарты оказания помощи больным сахарным диабетом и критерии компенсации обменных процессов. Все специалисты обучены и проводят лечение согласно данным критериям. Пациенты знакомятся с целевыми значениями гликемии, глюкозурии, артериального давления проходя неоднократно за период заболевания обучение в школах: «Диабет — образ жизни».
Одним из важнейших итогов обучения в школах для больных диабетом является создание мотивации пациентов на участие в лечении своего заболевания путём самоконтроля за важнейшими параметрами, прежде всего, углеводного обмена.
Глюкоза крови должна определятся для плановой оценки качества компенсации натощак, в постпрандиальный период (после еды) и перед ночным перерывом. Таким образом, гликемичекий профиль должен состоять из 6 определений гликемии в течение суток: утром после сна (но до завтрака), перед обедом, перед ужином и перед сном. Постпрандиальная гликемия определятся через 2 часа после завтрака, обеда и ужина. Значения гликемии должны соответствовать критериям компенсации, рекомендуемым национальными стандартами.
Внеплановое определение глюкозы пациентом должно осуществляется в случаях появления клинических признаков гипогликемии, лихорадки, обострения хронического или возникновения острого заболевания, а также при погрешности в диете, приёме алкоголя.
Следует помнить врачу и объяснять пациентам, что повышение уровня глюкозы в крови не соответствует субъективным критериям хорошего самочувствия пациента.
Больные СД-1 и СД-2, получающие интенсифицированную инсулинотерапию, должны измерять глюкозу крови ежедневно неоднократно, как до еды, так и после, с целью оценки достаточности введенной дозы инсулина, а при необходимости, ее коррекции.
Для больных сахарным диабетом 2-го типа (даже не получающих инсулина) рекомендуется следующая программа самоконтроля:
- хорошо компенсированные больные проводят самоконтроль над гликемией 2-3 раза в неделю (натощак, перед основными приемами пищи и на ночь) — в разные дни или те же точки в течение одного дня 1 раз в неделю;
- плохо компенсированные больные контролируют гликемию натощак, после еды, перед основными приемами пищи и на ночь ежедневно.
Технические средства для измерения уровня глюкозы крови: в настоящее время используются глюкометры — портативные приборы с расходными тест-полосками. Современные глюкометры определяют глюкозу в цельной крови и в плазме крови. Следует помнить, что показатели в плазме несколько выше таковых в цельной крови; существуют таблицы соответствия. Глюкометры по механизму действия подразделяются на фотокалориметрические, показания которых зависят от толщины капли крови на тест-полоске, и электрохимические, лишённые этого недостатка. Большинство глюкометров современного поколения — электрохимические.
Часть пациентов пользуется для ориентировочной оценки гликемии визуальными тест-полосками, которые при нанесении на них капли крови после выдерживания времени экспозиции меняют свою окраску. Сравнив цвет тест-полоски со шкалой эталонов можно оценить интервал значения гликемии, в который в настоящий момент попадает полученный анализ. Этот метод менее точен, но по-прежнему используется, т.к. дешевле (больные сахарным диабетом не обеспечиваются бесплатно средствами самоконтроля) и позволяет получить приблизительную информацию об уровне гликемии.
Глюкоза крови, определяемая глюкометром, свидетельствует о гликемии в данный момент, данный день. Для ретроспективной оценки качества компенсации используется определение гликированного гемоглобина.
Проведение исследования глюкозы в моче предполагает, что при достижении целевых значений компенсации углеводного обмена (которые в настоящее время заведомо ниже почечного порога) имеет место аглюкозурия.
Если у пациента имеет место аглюкозурия, то при отсутствии глюкометра или визуальных тест-полосок для определения гликемии, глюкозу мочи следует определять 2 раза в неделю. Если уровень глюкозы мочи повышен до 1%, измерения должны быть ежедневными, если более — несколько раз в день. При этом обученный пациент анализирует причины глюкозурии и пытается устранить её; чаще всего, это достигается коррекцией диеты и/или инсулинотерапии. Сочетание глюкозурии более 1% и плохого самочувствия служит основанием для безотлагательного обращения к врачу.
Кетоновые тела в моче следует определять при клинических симптомах декомпенсации углеводного обмена (полидипсия, полиурия, сухость слизистых оболочек и т.д.) и появлении тошноты, рвоты — клинических признаках кетоза. При положительном результате обязательна врачебная помощь. Кетоновые тела в моче следует определять при длительно существующей гипергликемии (12-14 ммоль/л или глюкозурии 3%), при впервые выявленном сахарном диабете (первом обращении к врачу), в случаях появления клинических признаков обострения хронического или возникновения острого заболевания, лихорадки, а также погрешности в диете (употребление жирной пищи), приёме алкоголя.
1) кетонурия у больного сахарным диабетом в некоторых случаях может наблюдаться и при незначительном повышении сахара в крови;
2) наличие кетонурии может быть при заболеваниях печени, длительном голодании и у пациентов, не страдающих сахарным диабетом.
Наиболее часто определяемыми в амбулаторных условиях параметрами самоконтроля являются показатели углеводного обмена: гликемия натощак и после еды, глюкоза в моче и кетонурия.
Показателями же компенсации обменных процессов в настоящее время являются также уровень артериального давления, индекс массы тела. Больных следует ориентировать на контроль в домашних условиях артериального давления ежедневно, 1-2 раза в день (с учетом индивидуальных суточных пиков подъёма АД) и сравнения АД с целевыми значениями, и контроль (измерение) массы тела.
Все полученные в ходе самоконтроля сведения, информацию о количестве и качестве съеденной в день измерения гликемического профиля пищи, уровень АД и гипотензивная терапия в это время, физическая нагрузка должны фиксироваться пациентом в дневнике самоконтроля. Дневник самоконтроля служит основанием для самостоятельной коррекции больным своего лечения и его последующего обсуждения с врачом.
Длительное хроническое течение сахарного диабета накладывает существенный отпечаток на социальные проблемы больного, прежде всего на трудоустройство. Районный эндокринолог играет большую роль в определении профессиональной ориентации больного, особенно молодого, выбирающего себе специальность. При этом существенное значение имеют форма заболевания, наличие и выраженность диабетических ангиопатий, других осложнений и сопутствующих заболеваний. Существуют общие положения для любых форм сахарного диабета.
Практически всем больным противопоказан тяжелый труд, связанный с эмоциональным и физическим перенапряжением. Больным сахарным диабетом противопоказана работа в горячих цехах, в условиях сильного холода, а также резко изменяющейся температуры, работа, сопряженная с химическими или механическими, раздражающими воздействиями на кожу и слизистые оболочки. Для больных сахарным диабетом непригодны профессии, связанные с повышенным риском для жизни или необходимостью постоянно соблюдать собственную безопасность (пилот, пограничник, кровельщик, кочегар, электрик, альпинист, монтажник-высотник).
Больные, получающие инсулин, не могут быть водителями общественного или тяжелого грузового транспорта, выполнять работу у движущихся, режущих механизмов, на высоте. Права на вождение частных автомобилей больным со стойко компенсированным стабильным диабетом без склонности к гипогликемиям могут быть предоставлены в индивидуальном порядке при условии достаточного понимания больным важности лечения своего заболевания (ВОЗ, 1981). Помимо этих ограничений, лицам, нуждающимся в инсулинотерапии, противопоказаны профессии, связанные с ненормированным рабочим днем, командировками.
Молодым больным не следует выбирать профессии, мешающие строго соблюдать диету (повар, кондитер). Оптимальной профессией является такая, которая позволяет обеспечить регулярное чередование труда и отдыха и не связана с перепадами в затрате физических и умственных сил. Особенно осторожно и индивидуально следует оценивать возможности изменения профессии у лиц, заболевших в зрелом возрасте, с уже сформировавшимся профессиональным положением. В этих случаях, прежде всего, необходимо учитывать состояние здоровья больного и условия, позволяющие ему сохранять многие годы удовлетворительную компенсацию диабета.
При решении вопроса о трудоспособности учитывают форму диабета, наличие диабетических ангио- и полинейропатий, сопутствующих заболеваний. Легкая форма сахарного диабета обычно не является причиной стойкой утраты трудоспособности. Больной может быть занят умственным, а также физическим трудом, не связанным с большим напряжением. Некоторые ограничения в трудовой деятельности в виде установления нормированного рабочего дня, исключения ночных смен, временный перевод на другую работу могут быть осуществлены консультативно-экспертной комиссией.
У больных сахарным диабетом средней тяжести, в особенности с присоединением ангиопатий, трудоспособность нередко снижена. Поэтому им следует рекомендовать работу с умеренным физическим и эмоциональным напряжением, без ночных смен, командировок, дополнительных нагрузок. Ограничения распространяются на все виды работ, требующих постоянного напряжения внимания, особенно у больных, получающих инсулин (возможность развития гипогликемии). Необходимо обеспечить возможность инъекций инсулина и соблюдения диетического режима в производственных условиях.
При переводе на работу более низкой квалификации или при значительном сокращении объема производственной деятельности больным определяют инвалидность III группы. Трудоспособность у лиц умственного и легкого физического труда сохранена, необходимые ограничения могут быть осуществлены по решению консультативно-экспертной комиссии лечебно-профилактического учреждения.
Таблица 14. Клинико-экспертная классификация состояния трудоспособности при СД-1
При декомпенсации диабета больному выдают лист нетрудоспособности. Такие состояния, часто возникающие, плохо поддающиеся лечению, могут вызвать стойкую потерю трудоспособности больных и необходимость установления инвалидности II группы. Значительное ограничение трудоспособности, свойственное больным тяжелой формой сахарного диабета, обусловлено не только нарушением всех видов обмена, но и присоединением и быстрым прогрессированием ангио- и полинейропатии, а также сопутствующих заболеваний.
Таблица 15. Клинико-экспертная классификация состояния трудоспособности при СД-2
Быстрое прогрессирование нефропатии, ретинопатии, атеросклероза может привести к потере зрения, развитию выраженной почечной недостаточности, инфаркта, инсульта, гангрены, то есть к стойкой утрате трудоспособности и к переводу на инвалидность II или I группы решением медико-социальной экспертной комиссии.
Оценку степени утраты трудоспособности у больных с нарушением зрения вследствие диабетической ретинопатии или диабетической катаракты проводят после консультации окулиста-эксперта в специальной медико-социальной экспертной комиссии по заболеваниям органа зрения. В настоящее время в связи с принятием на правительственном уровне федеральной программы «Сахарный диабет» (1996-2005 гг.) создана специальная диабетологическая служба. Основной обязанностью врача-диабетолога районной поликлиники и является лечение больных сахарным диабетом и диспансерное наблюдение над ними.
удовлетворительное при компенсации сахарного диабета,
средней степени тяжести – при декомпенсации и присоединении осложнений со стороны органов-мишеней,
тяжелое – при кетоацидозе, лактоацидотической и гиперосмолярной комах.
Сознание сохранено. Нарушение сознания возникает при комах.
Повышение веса наблюдается при СД-II, понижение — при СД-I.
Кожа: сухая, гиперкератоз, сниженный тургор свидетельствует об обезвоживании.
Виден рубеоз и гиперемия щек, подбородка, лба, вследствие пореза кожных капилляров
Ксантомы на крыльях носа, ушных раковинах, на сгибательных поверхностях конечностей, на шее, на груди, на лице;
Дермопатия (атрофические пятна) — симметричные красно-коричневые папулы 5 -12 мм, которые превращаются в пигментированные атрофические пятна на передней поверхности голеней; развитие язв и гангрены.
Липоидный некробиоз — плотные, безболезненные, округлые, красно-фиолетовые узелки на коже голеней, склонные к периферическому росту и образованию восковидных бляшек, которые затем атрофируются, некротизируются и замещаются рубцом;
Витилиго — депигментированные симметричные участки кожи.
При осмотре лица: блефариты (воспаление верхнего века), ячмени, нарушения движения глазного яблока вследствие дегидратации глазодвигательных мышц.
Возможно нарушение зрения вследствие развития катаракты или отека хрусталика.
При динамическом осмотре выявляется нарушение походки вследствие неправильной установке ноги из-за нарушения глубокой чувствительности.
При статическом осмотре: деформация стопы обусловлена нарушением баланса между сгибателями и разгибателями с преобладанием натяжения сухожилий разгибателей, выпячиванием головок плюсневых костей, формированием участков, испытывающих давление.
Постоянное давление приводит к аутолизу мягких тканей и формированию язвы и диабетической стопы.
Нарушение дыхания возникает только при развитии тяжелых осложнений сахарного диабета: при кетоацидотической коме, характерной для СД I типа и при гиперосмолярной коме, характерной для СД-II типа.
Для СД характерно повышение АД: при СД-I в 20% случаях, при СД-II в 75 %.
В его происхождении имеет значение гиперинсулинемия, задержка натрия инсулином, нефропатия, макроангиопатия.
Снижение АД возникает при кетоацидозе и гиперосмолярной коме вследствие дегидратации.
Снижение АД при лактоацидозе связано с ацидозом, нарушением возбудимости и сократимости миокарда, а также порезом периферических сосудов.
Патология желудочно-кишечного тракта:
— синдром желудочной диспепсии — гипоацидизм;
— синдром кишечной диспепсии;
Поражение печени характеризуется гепатомегалией, характерной для жирового гепатоза
У больных сахарным диабетом часто обнаруживаются изменения сердечно-сосудистой системы, включающие прежде всего атеросклеротические поражения различных артерий. Инфаркт миокарда возникает у больных сахарным диабетом в 2 раза чаще, чем у лиц того же возраста, но не страдающих данным заболеванием. Часто встречающийся при тсахарном диабете облитерирующий атеросклероз сосудов нижних конечностей приводит к образованию трофических язв голеней и стоп (особенно I пальца стопы) с последующим развитием гангрены.
Нарушения деятельности пищеварительного тракта при сахарном диабете выражаются в частом возникновении гингивитов и стоматитов, снижении секреторной и моторной функций желудка, жировой инфильтрации печени и стеатогепатита.
У больных сахарным диабетом нередко обнаруживается диабетическая нефропатия, проявляющаяся протсинурией и артериальной гипертензией и приводящая в конечном итоге к развитию диабетического гломерулосклероза (синдрома Киммелстила—Уилсона) и последующей хронической почечной недостаточности, которая служит одной из основных причин смерти больных сахарным диабетом.
У 60—80% больных сахарным диабетом диагностируется диабетическая ретинопатия, проявляющаяся расширением венул сетчатки, развитием в ней микроаневризм, кровоизлияний, экссудатов и приводящая к прогрессирующей потере зрения.
При сахарном диабете наблюдаются поражения нервной системы в форме диабетической нейропатии, которая выражается в появлении парестезии, нарушении болевой и температурной чувствительности, снижении сухожильных рефлексов. У больных обнаруживаются также симптомы диабетической энцефалопатии, проявляющиеся снижением памяти и другими мнсстическими расстройствами.
89. Методы диагностики сахарного диабета (расспрос, осмотр, лабораторные и инструментальные методы исследования).
Сахарный диабет – клинический синдром хронической гипергликемии и глюкозурии, обусловленный инсулиновой недостаточностью.
Расспрос: больные предъявляют жалобы на сухость во рту, жажду (полидипсия), обильное мочеотделение (полиурия), повышение аппетита, слабость, кожный зуд. У больных СД 1 типа заболевание возникает остро( чаще в молодом возрасте). При СД
2 типа заболевание развивается медленно и может протекать с минимальной симптоматикой.
Кожные покровы: можно обнаружить румянец на лбу, щеках, подбородке, возникающий в результате расширения капилляров, желтую окраску ладоней и подошв, обусловленную нарушением обмена витамина А, расчёсы. Можно заметить фурункулы и грибковые поражения кожи.
Мышцы и кости: атрофия мышц и остеопороз позвонков, костей конечностей в результате нарушения белкового обмена.
Пищеварительный тракт: возникновение гингивитов, стоматитов, снижение секреторной и моторной функции желудка.
Офтальмологические нарушения: проявляется расширением венул сетчатки, развитием в ней микроаневризм, кровоизлияний. Развивается диабетическая ретинопатия, приводящая к прогрессирующей потере зрения.
Нейрогенные изменения: нарушение болевой, температурной чувствительности, снижение сухожильных рефлексов, снижение памяти.
Лабораторные методы исследования:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
Также используют определение содержания иммунореактивного инсулина и глюкогона в крови, а также С-пептида, гликолизированного гемоглобина.
Инструментальные методы исследования:
Исследование артериального кровотока на нижних конечностях (симптомы плантарной ишемии: Панченко, Гольфламма и т.д) и с помощью ангиографии.
При выявлении осложнений делается УЗИ почек, сердца.
Исследование сосудов глаз.
90. Определение содержания глюкозы в крови, в моче, ацетона в моче. Гликемическая кривая или сахарный профиль.
Глюкоза измеряется в крови натощак и после еды. Кровь для анализа натощак берется утром, причем здоровый человек или больной диабетом второго типа не должен есть в течение 12 часов.. измеряется примерно в восемь часов утра, затем — в двенадцать, шестнадцать и двадцать часов, через два часа после завтрака, обеда и ужина (каждый больной делает замеры в свое время, соответствующее подъему и приемам пищи). Полный контроль содержания глюкозы в крови (четыре анализа в день) необходимо проводить регулярно один-два раза в неделю. Особенно это важно для больных диабетом первого типа, когда нужно контролировать дозу инсулина и количество потребляемых углеводов
Перед измерением уровня глюкозы натощак нельзя курить:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
2.Определение глюкозы в моче: Нормальную концентрацию глюкозы в моче до 0,2 г/л обычными пробами не обнаруживают. Появление глюкозы в моче может быть результатом физиологической гипергликемии (алиментарной, эмоциональной, лекарственной) и патологических изменений .
Появление глюкозы в моче зависит от концентрации ее в крови, от процесса фильтрации в клубочках и от реабсорбции глюкозы в канальцах нефрона. Патологические глюкозурии делятся на панкреатогенные и внепанкреатические. Важнейшая из панкреатогенных — диабетическая глюкозурия. Внепанкреатические глюкозурии наблюдаются при раздражении ЦНС, гипертиреозе, синдроме Иценко—Кушинга, патологии печени, почек. Для правильной оценки глюкозурии (особенно у больных диабетом) необходимо исследовать на сахар мочу, собранную за сутки.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
3.Определение ацетона в моче: кетоновым телам относятся ацетон, ацетоуксусная кислота и бета-оксимаслянная кислота. Кетоновые тела в моче встречаются совместно, поэтому раздельное определение их клинического значения не имеет. В норме с мочой выделяется 20 — 50 мг кетоновых тел в сутки, которые не обнаруживаются обычными качественными реакциями, при повышении кетоновых тел в моче качественные реакции на них становятся положительными.Принцип обнаружения кетоновых тел в моче. Нитропруссид натрия в щелочной среде реагирует с кетоновыми телами, образуя комплекс, окрашенный в розовато-сиреневый, сиреневый или фиолетовый цвет.Кетоновые тела появляются в моче при нарушении обмена углеводов, жиров и белков, которое сопровождается увеличением кетогенеза в тканях и накоплением кетоновых тел в крови (кетонемия).
Гликемическая кривая — кривая, отражающая изменения концентрации глюкозы в крови после сахарной нагрузки.
ПЕРИОДИЧНОСТЬ ОБСЛЕДОВАНИЙ ПРИ САХАРНОМ ДИАБЕТЕ
Больные сахарным диабетом должны постоянно контролировать свое состояние не только субъективно и домашними средствами, но и с помощью лабораторных исследований.
Основная цель периодических обследований состоит в том, чтобы:
• выявить сопутствующие заболевания;
• сохранить трудоспособность больного;
• улучшить качество и увеличить продолжительность жизни больного сахарным диабетом.
Кому особо стоит обратить внимание на регулярные медицинские обследования, не уповая только на методы самоконтроля? Прежде всего тем больным, у кого нарушена толерантность к глюкозе, то есть у которых сахарный диабет в любую минуту может перейти в лабильную (неуправляемую с помощью инсулина) форму.[2]
Кроме лабораторных исследований (табл. 7), больные сахарным диабетом должны проходить другие виды обследований с помощью приборной диагностики (табл. 8).
Регулярные исследования помогут выявить осложнение на самой ранней стадии, когда можно повернуть болезнь вспять. Но одних только этих обследований недостаточно для того, чтобы быть полностью уверенным в том, что серьезных изменений со здоровьем не происходит. Помимо этого больным нужно регулярно посещать врачей-специалистов в различных областях, которые проведут осмотр кожи, слизистых оболочек, ротовой полости, зубов, послушают сердце, сделают электрокардиограмму, измерят рост и вес, словом, проведут более полное клиническое обследование и выяснят общее объективное состояние пациента.
Так, при легкой степени сахарного диабета полное клиническое обследование проводится 1 раз в полгода, при среднем течении болезни – 1 раз в три месяца, при тяжелом сахарном диабете врачи должны комплексно обследовать больного каждый месяц. Людям, страдающим сахарным диабетом, необходимо регулярно обследоваться у следующих специалистов: эндокринолога, окулиста, невролога, хирурга, гинеколога, кардиолога.
Учитывая то обстоятельство, что сахарный диабет может развиться у лиц, особенно предрасположенным к нему, и протекать на начальных стадиях бессимптомно, следует проходить медицинский контроль и этим людям.
Если у человека имеется не один, а несколько факторов риска заболеть сахарным диабетом, то он должен посещать эндокринолога не реже одного раза в год, а лучше – 2 раза в год. Кроме того, в первое свое посещение поликлиники обязательно нужно пройти обследование у невропатолога и окулиста. Дальнейшее посещение этих специалистов происходит по мере необходимости. Стоматолога нужно посещать ежегодно. При этом нужно проверять уровень сахара в крови, суточную потерю сахара с мочой и делать пробу на толерантность к глюкозе – тоже не реже 1 раза в год.
Таблица регулярных лабораторных исследований для всех больных сахарным диабетом
Таблица регулярных диагностических обследований больных сахарным диабетом
При нарушении толерантности к глюкозе эндокринолога необходимо посещать 2–3 раза в год, а невропатолога, окулиста и стоматолога – 1–2 раза в год. Гораздо чаще таким пациентам следует проводить лабораторные исследования на содержание сахара в крови и в моче (за сутки) – 4 раза в год, пробу на толерантность к глюкозе – 1 раз в год, общий анализ крови и общий анализ мочи – тоже 1 раз в год, определение липидов в крови – 1 раз в год, делать электрокардиограмму – 1 раз в год.
следует обосновать диагноз «сахарный диабет 1 типа» или «сахарный диабет 2 типа»)
«Диабет» подтверждается симптомом мочеизнурения
«Сахарный» – наличием стойкой гипергликемии натощак и через 2 часа после еды
Тип диабета – на основании сопоставления начала заболевания, течения, сопутствующих заболеваний.
| 1 тип | 2 тип |
| встречается не более чем у 20% больных диабетом. Для него характерно быстрое начало и возраст больных до 25 лет. Резко выражены клинические проявления (жажда, полиурия, похудание и др.). Нередко заболевание начинается резко выраженным кетоацидозом. Отмечается инсулинопения. Ожирение обычно отсутствует. Течение диабета лабильное.Имеется ассоциация с HLA-гаплотипами. Наследственная предрасположенность выявляется не всегда. Обнаруживаются аутоантитела к Аг b-клеток поджелудочной железы. Состояние инсулиновых рецепторов нормальное. Реакция на прием пероральных сахаропонижающих препаратов отсутствует. | характерно постепенное начало заболевания, нередко на фоне ожирения. Возраст дебюта — после 35 лет. Симптоматика выражена слабо. Течение диабета стабильное. Содержание инсулина в плазме нормально или повышено. Количество инсулиновых рецепторов снижено. Наследственность по сахарному диабету отягощена. Аутоантитела к b-клеткам отсутствуют. Имеются инсулинорезистентность и хорошая реакция на пероральные сахаропонижающие препараты. Кетоацидоз наблюдается крайне редко |
Обязательные исследования, проводимые всем без исключения больным.
гликемический профиль и определение уровня гликозилированного гемоглобина;
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5% (48 ммоль/моль). Нормальным считается уровень HbA1c до 6,0% (42 ммоль/моль).
- Анемия часто встречается у больных СД и повышает заболеваемость и смертность. Распространенность анемии высока у больных СД2, в том числе среди тех, кто без хронического заболевания почек. Необходим рутинный скрининг на наличие анемии у всех больных СД
Сдвиги липидного обмена при сахарном диабете (особенно 2 типа) настолько характерны, что получили название «диабетической дислипидемии», которая развивается в 69% случаев. Компонентами диабетической дислипидемии являются повышенное содержание триглицеридов и липопротеидов низкой плотности, а также снижение уровня липопротеидов высокой плотности.
Мужчины Женщины
у больных сахарным диабетом без хирургической патологии наблюдается ГИПЕРКОАГУЛЯЦИЯ.
- укорочение времени свертывания крови до 4,8 мин,
- рекальцификации — до (88,5+4,7) с,
- повышение количества фибриногена — до (3,57+0,1) г/л
- и протромбиновой активности — до (93,2+1,2)%.
В то же время противосвертывающие механизмы и фибринолиз оставались на уровне контрольной группы:
- фибринолиз составил (26±2)%,
- тромбиновое время — (22,3+0,7) с,
- толерантность плазмы к гепарину — (544,4±2,18) с.
Биохимические показатели нормальной работы почек:
- общий анализ мочи показывает отсутствие белка, наличие не более 2-3 лейкоцитов, наличие не более 1-2 эритроцитов;
- анализ суточной мочи на белок показывает его количество, не превышающее 30 мг за сутки;
- анализ мочи на альбумин показывает его количество, не превышающее 20 мг в порции (микроальбуминурию);
Под микроальбуминурией понимают выделение альбумина с мочой в таком количестве, которое превышает физиологический уровень его экскреции, но находится ниже пределов чувствительности тест-полосок для определения белка. Транзиторная вначале и постоянная затем альбуминурия — обнаруживается лишь на IV стадии при уже необратимых изменениях в почках. Первые стадии развиваются без явных клинических проявлений, скрыто, и практически не диагностируются. У больных СД исследование экскреции альбумина с мочой начинают с полуколичественного определения концентрации альбумина в утренней порции мочи с помощью альбумин специфичных тест-полосок. При получении положительного результата определяют соотношение альбумин/креатинин. Если его величина менее 30 мг/г, полученный результат признают соответствующим норме.
- биохимический анализ крови показывает нормальное содержание креатинина и мочевины;
- микроальбуминурия – у 30%;
- протеинурия – у 5–10%; клиническая нефропатия -8% , в 5 раз выше, чем в популяции
- хроническая почечная недостаточность – у 1%.
- Инфекция мочевого тракта мужчины –6%, в 2 раза выше, чем в популяции: женщины – 30%, в 2 раза выше, чем в популяции;
- Автономная нейропатия (т.е. дисфункция мочевого пузыря, диарея, рвота, ортостатическая гипотензия, импотенция, тахикардия) – 40%, в 2 раза выше, чем в популяции.
- измерение скорости клубочковой фильтрации (клиренс креатинина) для расчета применяется формула Кокрофта-Голта:
СКФ = 1,23*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для женщин норма 80-130 мл/мин
СКФ = 1,05*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для мужчин норма 100-150 мл/мин
| СКФ(мл/мин/1,73 м2) | Определение | Стадия |
| > 90 | Высокая и оптимальная | С1 |
| 60 – 89 | Незначительно сниженная | С2 |
| 45 – 59 | Умеренно сниженная | С3а |
| 30 – 44 | Существенно сниженная | С3б |
| 15 – 29 | Резко сниженная | С4 |
| Смертность связана как с низкой, так и высокой СКФ ≥90mL/min/1.73m2 |
Исследования, необходимые для дифференциальной диагностики и уточнения диагноза (дополнительные исследования).
ЭКГ У больных сахарным диабетом часто выявляются разнообразные нарушения сердечного ритма и проводимости:
- отсутствие вариации R-R при глубоком дыхании
- синусовая тахикардия,
- брадикардия, нарушение функции синусового узла,
- возможно появление предсердного ритма,
- экстрасистолии,
- замедления атриовентикулярной и внутрижелудочковой проводимости,
- тахикардия покоя)
гиподинамический синдром, проявляющийся в уменьшении ударного объема крови и повышении конечного диастолического давления в левом желудочке;
По данным эхокардиографии снижение способности миокарда к диастолическому расслаблению (наиболее ранний признак диабетической кардиопатии) с последующей дилатацией левого желудочка и уменьшением амплитуды сердечных сокращений.
- Диастолическая дисфункция у 40-75% СД 1 и 2 без ИБС
- Систолическая дисфункция у 24% без ИБС и ГЛЖ
- Повышение жесткости сосудов, снижение центрального диастолического давления и ослабление коронарной перфузии
- Фиброз миокарда
- Снижение функции миокарда после физической нагрузки у пациентов с нормальными ЭХОКГ (и доплерографическими) параметрами в покое, без признаков ишемии и/или автономной нейропатии
даже при наличии нормальных коронарных артерий отмечались у пациентов с сахарным диабетом
- Большое значение инструментальных методов исследования нарушений чувствительности заключается в том, что они позволяют диагностировать диабетическую нейропатию ещё до появления клинических признаков.
- Электромиография позволяет оценить состояние двигательных и чувствительных нервов верхних и нижних конечностей. При стимуляционной нейромиографии исследуют такие показатели, как амплитуда М-ответа, скорость распространения возбуждения, резидуальная латентность, позволяющие оценить выраженность нейропатии. Электромиография позволяет диагностировать диабетическую нейропатию на ранней стадии.
Признаки жирового гепатоза по данным УЗИ выявлены у 66,7% больных СД2
- Среди пациентов с СД глаукома распространена в 1,5 – 8,1%
- Риск глаукомы возрастает на 5% каждый год с момента диагностики СД не зависимо от возраста, расы, пола и других демографических показателей.
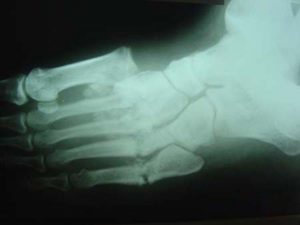
Отмечаются различные рентгенологические изменения суставов: от умеренного эпифизарного остеопороза, субхондрального склероза с краевыми остеофитами до патологической перестройки костной ткани, напоминающей перелом, развитие остеолиза, секвестрации. По мере развития процесса на рентгенограммах обнаруживаются очаговый остеопороз, множественные или единичные переломы костей стопы, чередование участков остеолиза и гиперостоза, фрагментация костей с репаративными процессами; типична дезорганизация суставов стопы. Стопа приобретает вид «мешка, наполненного костями» (по описанию английских авторов)
На основе данных КТ/МРТ-исследований признаком сосудистой деменции являются постишемические изменения и лейкоареоз
При проведении манометрии и сцинтиграфии пищевода у большинства пациентов, страдающих сахарным диабетом, обнаруживаются какие-либо аномалии, но они довольно редко сопровождаются клиническими проявлениями. у пациентов с сахарным диабетом, как правило, имеется иммунодефицит, у них более часто развивается кандидозный эзофагит, к типичным клиническим проявлениям которого относятся затруднения или боли при глотании.
Для установления точного диагноза часто необходимо проводить фиброэзофагоскопию , так как наличие или отсутствие кандидозного поражения полости рта не позволяет установить или исключить наличие грибкового поражения пищевода. У пациентов с сахарным диабетом уменьшается амплитуда сокращений дна желудка, уменьшается амплитуда и частота сокращений антрального отдела желудка и развивается пилороспазм, вследствие чего замедляется опорожнение желудка (в большей степени для твердой пищи).
У страдающих сахарным мочеизнурением даже при непродолжительности диабета, отмечается более или менее резко выраженное понижение секреции желудочного сока и даже ахилия. Рентгенологически при этом обнаруживается изменение рельефа слизистой желудка.
- измерение лодыжечно-плечевого индекса (допплеровский аппарат);
- измерение транскутанного напряжения по кислороду;
Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
– ретинопатия (указать стадию на правом глазу, на левом глазу);
– состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
– нефропатия (указать стадию хронической болезни почек и альбуминурии)
Диабетическая нейропатия (указать форму)
Синдром диабетической стопы (указать форму)
Диабетическая нейроостеоартропатия (указать стадию)
– Цереброваскулярные заболевания (указать какие)
– Заболевания артерий нижних конечностей (указать стадию)
Сопутствующие заболевания, в том числе:
– Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
– Хроническая сердечная недостаточность (указать функциональный класс)
* После формулировки диагноза указать индивидуальный целевой уровень гликемического контроля
Сопутствующие заболевания и их наиболее важные осложнения, имеющие значение на течение основного заболевания, способы его лечения, прогноз (например, воспалительные или другие, вызвавшие декомпенсацию).