Сахарный диабет — заболевание, которое поражает эндокринную систему. Возникает из-за недостаточной выработки инсулина организмом. Для него характерно нарушение обмена веществ и критическое повышение уровня глюкозы в крови и моче. Содержание статьи КлассификацияСимптомы диабетаАнализы, необходимые для обнаружения диабетаАнализ мочиБиохимический анализ кровиОфтальмологический осмотрЭлектрокардиограммаДиагностика диабета 1 типаДиагностика диабета 2 типаДифференциальная диагностика сахарного диабетаИнструментальные методы диагностикиКакие осложнения может вызвать […]
При появлении первых симптомов заболевания необходимо пройти комплексную диагностику диабета.
Для биохимического анализа кровь берут из вены. Приходить на процедуру нужно натощак. Накануне нельзя пить крепкий кофе, чай, алкогольные напитки, есть жирную пищу. Не рекомендуется посещать баню и сауну. Перед анализами запрещено чистить зубы, так как содержащийся в пасте сахар может исказить их результаты. Анализ крови помогает выявить диабет 1 и 2 типа на ранней стадии развития, что значительно повысит шансы на успешное лечение. Он дает информацию об уровне глюкозы, холестерине, гликированном гемоглобине, инсулине, общем содержании белка в организме. Нормы для этих показателей отражены в таблице. Их превышение — один из симптомов развития сахарного диабета.
| Название | Норма |
| Глюкоза | 3,5-6,2 ммоль/л |
| Холестерин | 3,3-5, 8 ммоль/л |
| Гликированный гемоглобин | 5,5-7% |
| Инсулин | 3,0-30 мкЕд/мл |
| Общее содержание белка | 63-87 г/л |
В профилактических целях биохимический анализ крови проводят минимум один раз в год, так как он дает полное представление о состоянии всех органов. При диабете 1 и 2 типа исследование нужно проводить чаще, так как больным необходим постоянный контроль.
Обследование происходит при помощи офтальмоскопа. Врач направляет луч света на глазное яблоко на расстоянии 15 см. Прибор постепенно приближают, чтобы расширить поле видимости. Никакой специальной подготовки процедура не требует.
Электрокардиограмма позволяет оценить ритм сердца, частоту сокращений, работу разных отделов органа.
Дифференциальную диагностику диабета проводят, опираясь на результаты опроса, наружного осмотра и анализов крови и мочи. Она помогает определить, какого типа заболевание развилось у пациента.
| Критерий | Диабет 1 типа | Диабет 2 типа |
| Пол | Чаще встречается у мужчин | Чаще встречается у женщин |
| Наследственная предрасположенность | Характерна | Не характерна |
| Возрастные особенности | Большая часть больных — люди до 40 лет. Пик заболеваемости приходится на 15-25 лет. После 40 лет диабет 1 типа встречается крайне редко | Средний возраст пациентов с этим диабетом 2 типа — 60 лет. Пик заболеваемости приходится на 45 лет |
| Масса тела | Соответствует норме или понижена | Значительно превышает норму у 90% пациентов |
| Сезонная предрасположенность | Первые симптомы обычно начинают проявляться в весенне-зимний и осенний периоды, так как в это время иммунитет ослаблен из-за постоянных атак вирусных инфекций | Не наблюдается |
| Начало болезни | Начало болезни наступает внезапно. Симптомы быстро обостряются. Есть риск впасть в состояние комы | Заболевание развивается медленно. Чаще всего выявляется случайно, во время профилактических обследований |
| Содержание инсулина в крови | Пониженное | Изменяется со временем. В начале заболевания — повышенное, затем — пониженное |
| Количество инсулиновых рецепторов | В норме | Снижено |
| Сосудистые осложнения | Диабет 1 типа сопровождается поражением мелких сосудов | Диабет 2 типа сопровождается поражением крупных сосудов |
| Риск кетоацидоза | Высокий | Низкий |
| Потребность в инсулине | Постоянная | Сначала отсутствует, затем развивается |
В настоящее время Россия занимает 4-ое место по распространенности сахарного диабета в мире. От заболевания страдает 6% населения. У 90% пациентов диагностируют диабет 2 типа. Этот феномен ученые объясняют увлечением людей фастфудом, частое употребление которого приводит к нарушению обмена веществ. Диабет 1 типа диагностируют только у 9% населения, так как основная причина его возникновения — наследственная предрасположенность. Оставшийся процент приходится на заболеваемость в период вынашивания ребенка и случаи, которые не попадают в классическую классификацию.
Перечисленные типы диагностики также могут понадобиться, чтобы установить, какие осложнения вызвал диабет 1 или 2 типа.
Для отправки комментария вам необходимо авторизоваться.
Сахарный диабет – это одно из самых распространенных эндокринных заболеваний человека. Основной клинической характеристикой сахарного диабета является длительное повышение концентрации глюкозы крови, как следствие нарушения метаболизма глюкозы в организме.
Обменные процессы организма человека всецело зависят от метаболизма глюкозы. Глюкоза является основным энергетическим ресурсом организма человека, причем некоторые органы и ткани (мозг, эритроциты) используют в качестве энергетического сырья исключительно глюкозу. Продукты распада глюкозы служат материалом для синтеза целого ряда веществ: жиров, белков, сложных органических соединений (гемоглобин, холестерин и пр.). Таким образом, нарушение метаболизма глюкозы при сахарном диабете неотвратимо ведет к нарушению всех типов обмена веществ (жирового, белкового, водно-солевого, кислотно-щелочного).
Различаем две основные клинические формы сахарного диабета, имеющие существенные различия как с точки зрения этиологии, патогенеза и клинического развития, так и с точки зрения лечения.
Диабет 1-го типа (инсулинозависимый) характерен для пациентов молодого возраста (часто детей и подростков) и является следствием абсолютной недостаточности инсулина в организме. Недостаточность инсулина наступает в следствии разрушения эндокринных клеток поджелудочной железы, синтезирующих этот гормон. Причинами гибели клеток Лангерганса (эндокринные клетки поджелудочной железы) могут быть вирусные инфекции, аутоиммунные заболевания, стрессовые ситуации. Инсулиновая недостаточность развивается резко и проявляется классическими симптомами диабета: полиурия (повышенное выделение мочи), полидипсия (неутолимая жажда), похудание. Лечение диабета первого типа проводят исключительно препаратами инсулина.
Диабет 2-го типа напротив характерен для пациентов старшего возраста. Факторами его развития являются ожирение, малоподвижный образ жизни, неправильное питание. Немалую роль в патогенезе этого типа заболевания играет и наследственная предрасположенность. В отличии от диабета 1-го типа, при котором наблюдается абсолютная недостаточность инсулина (см. выше), при диабете 2-го типа, инсулиновая недостаточность носит относительный характер, то есть инсулин в крови присутствует (часто в концентрациях превышающих физиологические), однако чувствительность тканей организма к инсулину утрачивается. Для диабета 2-го типа характерно длительное субклиническое развитие (бессимптомный период) и последующее медленное нарастание симптомов. В большинстве случаев диабету 2-го типа сопутствует ожирение. В лечении этого типа диабета применяют препараты снижающие резистентность тканей организма по отношению к глюкозе и уменьшающие всасываемость глюкозы из желудочно-кишечного тракта. Препараты инсулина применяются лишь как дополнительное средство при наступлении истинной недостаточности инсулина (при истощении эндокринного аппарата поджелудочной железы).
Оба типа заболевания протекают с серьезными (часто опасными для жизни) осложнениями.
Диагностика сахарного диабета подразумевает установление точного диагноза заболевания: установление формы заболевания, оценка общего состояния организма, определение сопутствующих осложнений.
Диагностика сахарного диабета подразумевает установление точного диагноза заболевания: установление формы заболевания, оценка общего состояния организма, определение сопутствующих осложнений.
Основными симптомами диабета являются:
- Полиурия (избыточное выделение мочи) – часто бывает первым признаком диабета. Повышение количества выделяемой мочи обусловлено растворенной в моче глюкозой, препятствующей обратному всасыванию воды из первичной мочи на уровне почек.
- Полидипсия (сильная жажда) – является следствием усиленной потери воды с мочой.
- Потеря веса – является непостоянным симптомом диабета, более характерным для диабета 1-го типа. Похудание наблюдается даже при усиленном питании больного и является следствием неспособности тканей перерабатывать глюкозу в отсутствии инсулина. «Голодающие» ткани в таком случае начинают перерабатывать собственные запасы жиров и белков.
Вышеописанные симптомы более характерны для диабета первого типа. В случае этого заболевания, симптомы развиваются быстро. Больной, как правило, может назвать точную дату появления симптомов. Часто симптомы заболевания развиваются после перенесенного вирусного заболевания или стресса. Молодой возраст больного является очень характерным для диабета 1-го типа.
При диабете 2-го типа, больные чаще всего обращаются к врачу в связи с наступившими осложнениями заболевания. Само заболевание (особенно на начальных стадиях) развивается практически бессимптомно. Однако в некоторых случаях отмечаются следующие малоспецифичные симптомы: вагинальный зуд, воспалительные заболевания кожи трудно поддающиеся лечению, сухость во рту, мышечная слабость. Наиболее часто причиной обращения к врачу становятся осложнения заболевания: ретинопатия, катаракта, ангиопатия (ишемическая болезнь сердца, нарушения мозгового кровообращения, поражение сосудов конечностей, почечная недостаточность и др.). Как уже упоминалось выше, диабет второго типа более характерен для людей взрослого возраста (старше 45 лет) и протекает на фоне ожирения.
При осмотре больного врач обращает внимание на состояние кожных покровов (воспалительные процессы, расчесы) и подкожного слоя жира (уменьшение в случае диабета 1-го типа, и увеличение при диабете 2-го типа).
При возникновении подозрения на диабет назначаются дополнительные методы обследования.
Определение концентрации глюкозы в крови. Это один из наиболее специфических тестов на сахарный диабет. Нормальная концентрация глюкозы в крови (гликеемия) натощак колеблется в пределах 3,3-5,5 ммоль/л. Повышение концентрации глюкозы выше этого уровня свидетельствует о нарушении метаболизма глюкозы. Для того чтобы установить диагноз диабета нужно установить повышение концентрации глюкозы в крови по меньшей мере в двух последовательных измерениях проводимых в разные дни. Забор крови на анализ проводят в основном в утреннее время. Перед забором крови нужно удостовериться в том, что пациент ничего не ел накануне обследования. Также важно обеспечить пациенту психологический комфорт во время проведения обследования для того, чтобы избежать рефлекторного повышения уровня глюкозы в крови, как ответ на стрессовую ситуацию.
Более чувствительным и специфичным методом диагностики является глюкозотолерантный тест, который позволяет выявить латентные (скрытые) нарушения метаболизма глюкозы (нарушения толерантности тканей к глюкозе). Тест проводится в утренние часы после 10-14 часов ночного голодания. Накануне обследования больному рекомендуется отказаться от повышенных физических нагрузок, употребления алкоголя и курения, а также препаратов способствующих повышению концентрации глюкозы в крови (адреналин, кофеин, глюкокортикоиды, контрацептивны и пр.). Пациенту дают выпить раствор содержащий 75 граммов чистой глюкозы. Определение концентрации глюкозы в крови проводят через 1 час и спустя 2 после употребления глюкозы. Нормальным результатом считают концентрацию глюкозы менее 7,8 ммоль/л спустя два часа после употребления глюкозы. Если концентрация глюкозы колеблется от 7,8 до 11 ммоль/л, то состояние исследуемого расценивается как нарушение толерантности к глюкозе (предиабет). Диагноз диабет устанавливается если концентрация глюкозы превышает 11 ммоль/л через два часа с начала проведения теста. Как простое определение концентрации глюкозы, так и проведение глюкозотолерантного теста дают возможность оценить состояние гликемии только на момент исследования. Для оценки уровня гликемии на более длительном промежутке времени (примерно три месяца) проводят анализ по определению уровня гликозилированного гемоглобина (HbA1c). Образование этого соединения находится в прямой зависимости от концентрации глюкозы в крови. Нормальная содержание этого соединения не превышает 5,9% (от общего содержания гемоглобина). Повышение процентного содержания HbA1c выше нормальных значений свидетельствует о длительном повышении концентрации глюкозы в крови на протяжении трех последних месяцев. Данный тест проводят в основном для контроля качества лечения больных диабетом.
Определение глюкозы в моче. В норме глюкоза в моче отсутствует. При сахарном диабете повышение гликемии достигает значений позволяющих глюкозе проникать через почечный барьер. Определение глюкозы в крови является дополнительным методом диагностики диабета.
Определение ацетона в моче (ацетонурия) – нередко диабет осложняется нарушением обмена веществ с развитие кетоацидоза (накопление в крови органических кислот промежуточных продуктов метаболизма жиров). Определение в моче кетоновых тел служит признаком тяжести состояния пациента с кетоацидозом.
В некоторых случаях для уточнения причины диабета проводят определение фракции инсулина и продуктов его метаболизма в крови. Для диабета 1-го типа характерно снижение или полное отсутствие фракции свободного инсулина или пептида С в крови.
Для диагностики осложнений диабета и составления прогноза заболевания проводят дополнительные обследования: исследование глазного дна (ретинопатия), электрокардиограмма (ишемическая болезнь сердца), экскреторная урография (нефропатия, почечная недостаточность).
- Сахарный диабет. Клиника, диагностика, поздние осложнения, лечение : Учеб.-метод.пособие, М. : Медпрактика-М, 2005
- Дедов И.И. Сахарный диабет у детей и подростков, М. : ГЭОТАР-Медиа, 2007
- Лябах Н.Н. Сахарный диабет: мониторинг, моделирование, управление, Ростов н/Д, 2004
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Сахарный диабет развивается при нарушении обмена углеводов и воды в организме. Это состояние становится причиной дисфункции поджелудочной железы и нарушения выработки инсулина, который участвует в процессе переработки сахара. При несвоевременной диагностике заболевание может стать причиной серьёзных осложнений, вплоть до летального исхода.
Признаки сахарного диабета проявляются в зависимости от вида заболевания. При 1 типе проблемы поражённая поджелудочная железа частично или полностью прекращает выработку гормона. Из-за этого организм не усваивает глюкозу, поступающую с пищей. Без медикаментозного лечения развитие заболевания невозможно контролировать.
Пациенты, страдающие от сахарного диабета 1 типа, обычно моложе 30 лет. Они отмечают у себя следующие признаки патологии:
Победила сахарный диабет дома. Прошел уже месяц, как я забыла о скачках сахара и приеме инсулина. Ох, как же я раньше мучалась, постоянные обмороки, вызовы скорой помощи. Сколько раз я ходила эндокринологам, но там твердят только одно — «Принимайте инсулин». И вот уже 5 неделя пошла, как уровень сахара в крови нормальный, ни одного укола инсулина и все благодаря этой статье. Всем у кого сахарный диабет — читать обязательно!
- резкую потерю веса;
- повышение аппетита;
- запах ацетона в моче;
- резкие перепады настроения;
- чрезмерную утомляемость;
- резкое ухудшение самочувствия.
Без использования инсулина диабет 1 типа может осложниться кетоацитозом. Из-за заболевания в организме появляются ядовитые соединения, образующиеся из-за распада липидных клеток.
Сахарный диабет 2 типа чаще диагностируется у людей после 35 лет. Заболеванию в большей степени подвержены пациенты, страдающие ожирением. По статистике 85% людей с диагнозом сахарный диабет, страдают от патологии 2 типа. Болезнь характеризуется чрезмерной выработкой инсулина в организме. Но в этом случае инсулин становится бесполезным, поскольку ткани теряют чувствительность к этому гормону.
Диабет 2 типа редко осложняется кетоацитозом. Под влиянием негативных факторов: стресса, приёма медикаментов, уровень сахара в крови может повышаться до отметки 50 ммоль/л. Состояние становится причиной обезвоживания организма, потери сознания.
Выделяют общие симптомы заболевания, встречающиеся при 1 и 2 типе патологии:
- ощущения постоянной сухости во рту;
- жажду;
- резкое изменение массы тела;
- плохую регенерацию ран даже при незначительном повреждении кожных покровов;
- сонливость и слабость;
- потерю трудоспособности;
- снижение полового влечения;
- онемение рук и ног;
- покалывающие ощущения в конечностях;
- фурункулёз;
- понижение температуры тела;
- зуд кожи.
Диагностика заболевания включает в себя клинические и лабораторные исследования. В первом случае врач собирает анамнез патологии – осматривает пациента, определяет его рост и вес, наследственную предрасположенность к проблеме. Исследование продолжают при наличии у пациента 2 или более признаков заболевания.
При постановке диагноза учитываются факторы риска:
- возраст старше 40 лет;
- избыточная масса тела;
- отсутствие физических нагрузок;
- нарушение углеводного обмена у женщин в период беременности и после родов;
- поликистоз яичников у представительниц прекрасного пола;
- постоянное повышение артериального давления.
Люди старше 40 лет должны регулярно обследовать уровень сахара в организме (1 раз в 3 года). Лицам, относящимся в группу риска по диабету, требуется проходить обследование 1 раз в год.
Диагностировать сахарный диабет 2 типа позволяют некоторые тест или скрининг. Такое исследование позволяет выявить патологию на ранних стадиях развития, когда заболевание не сопровождается характерными симптомами.
Достоверный способ диагностики патологии – выявление показателя гликозилированного гемоглобина. Степень отклонения показателя от нормы зависит от концентрации сахара в крови.
Диагностика сахарного диабета включает в себя основные и дополнительные методики. К первой группе исследований относится:
- Анализ крови на определение уровня сахара.
- Глюкозотолерантный тест. Перед обследованием пациент пьёт коктейль и сдаёт кровь из пальца до и после него. Методика позволяет отличить заболевание от преддиабета.
- Анализ мочи на выявление сахара.
- Выявление кетонов в крови или моче пациента для определения осложнений заболевания или его острого развития.
Дополнительно определяются следующие показатели:
- Аутоантитела к инсулину.
- Проинсулин — для изучения возможности функционирования поджелудочной железы.
- Показатели гормонального фона.
- С-пептид – для выявления скорости всасывания инсулина в клетки.
- HLA— типирование – для выявления возможных наследственных патологий.
К дополнительным методикам исследования прибегают для определения максимально эффективной тактики лечения или в тех случаях, когда диагностика диабета затруднена. Решение о назначении дополнительных анализов принимает врач.
Перед глюкозотолерантным тестом проводится беседа врача с пациентом. Норма показателей для каждого человека индивидуальна, поэтому показатели теста исследуются в динамике.
- Врач узнает у больного о принимаемых препаратах. Некоторые медикаменты могут повлиять на результаты исследования, поэтому их приём на время отменяют. Если невозможно провести отмену препарата или подобрать подходящую замену, то результаты теста расшифровываются с учётом этого фактора.
- За 3 дня до процедуры больному необходимо ограничить количество потребляемых углеводов. Норма углеводов — 150 г в сутки.
- Вечером перед тестом количество потребляемых углеводов снижают до 80 г.
- Перед самим исследованием не едят 8–10 часов, запрещено курение и употребление спиртных напитков. Пить разрешается только негазированную воду.
- За 24 часа до теста ограничивают физические нагрузки.
После проведённого исследования больной диабетом может отмечать у себя лёгкое головокружение и раздражение на коже в месте наложения жгута.
Дифференциальная диагностика сахарного диабета позволяет выявить вид заболевания. Специалист обращает внимание на признаки патологии, так как разные типы диабета характеризуются своей симптоматической картиной. Первый тип патологии характеризуется стремительным началом, 2 – медленным развитием.
В таблице представлены критерии дифференциальной диагностики разных типов диабета
| Критерий | 1 тип | 2 тип |
| Вес пациента | Меньше нормального | Выше нормального |
| Начало патологии | Резкое | Медленное |
| Возраст больного | Диагностируется у детей 7–14 лет и у взрослых до 25 лет | Диагностируется после 40 лет |
| Симптоматика | Острая | Размытая |
| Показатель инсулина | Низкий | Повышенный |
| Показатель С-пептида | Нулевой или заниженный | Повышенный |
| Антитела к β-клеткам | Присутствуют | Отсутствуют |
| Склонность к развитию кетоацидоза | Имеется | Низкая вероятность |
| Инсулинорезистентность | Не отмечается | Имеется всегда |
| Эффективность сахароснижающих препаратов | Низкая | Высокая |
| Потребность в ведении инсулина | Постоянная | Появляется на поздних этапах развития болезни |
| Сезонность | Обострение происходит в осенне-зимний период | Не выявляется |
| Компоненты в анализе мочи | Ацетон и глюкоза | Глюкоза |
С помощью дифференциальной диагностики можно выявить разновидности диабета: скрытый, стероидный или гестационный.
Без лечения патология приводит к ряду серьёзных осложнений. Среди которых можно отметить:
Кетоацитоз. Заболевание может развиться у любого человека, страдающего сахарным диабетом. Среди признаков кеацитоза выделяют:
- превышение глюкозы в крови;
- частые позывы к мочеиспусканию;
- тошноту;
- болевые ощущения в желудке;
- тяжёлое дыхание;
- сухость кожи;
- покраснение лица.
Симптомы должны стать причиной немедленного обращения к врачу.
Гипогликемию – критическое снижение уровня сахара в крови. Состояние сопровождается:
- дрожью в теле;
- слабостью;
- повышенной возбудимостью;
- чувством постоянного голода;
- головными болями.
При обнаружении подобных симптомов больному необходимо срочно проверить уровень глюкозы в крови.
Сердечно-сосудистые патологии. При сахарном диабете нередко страдают сердце и кровеносные сосуды. Существует риск развития сердечной недостаточности или инфаркта.
Невропатию. Диагностируют осложнение по ряду признаков:
- потери чувствительности конечностей;
- чувству озноба;
- нестабильности кровяного давления;
- деформации стоп;
- снижению полового влечения;
- проблемам при опустошении мочевого пузыря или кишечника.
Патологии почек. Переизбыток сахара в организме увеличивает нагрузку на органы мочевыделительной системы. Сахарный диабет становится причиной почечной недостаточности. О проблемах в мочевыделительной системе свидетельствуют следующие симптомы:
- помутнение мочи;
- резкий подъем температуры;
- боль в области поясницы;
- частое мочеиспускание.
При сахарном диабете необходимо регулярно сдавать мочу на анализ для того, чтобы проконтролировать работу почек.
Патологии зрительной системы. Повышенный уровень сахара в организме становится причиной повреждения кровеносных сосудов. По этой причине у больных развиваются проблемы – катаракта, ритинопатия. Чтобы не допустить развития осложнений, необходимо регулярно посещать окулиста. Врач обнаружит заболевания зрительной системы на ранних стадиях развития.
Сахарный диабет неизлечим, поэтому предупреждением развития заболевания следует заниматься как можно раньше. Профилактические мероприятия включают в себя следующие рекомендации:
- сбалансированное питание;
- отказ от вредных привычек;
- кормление детей грудным молоком;
- укрепление иммунной системы;
- лечение хронических проблем в организме.
Для предотвращения патологии важно не только правильное питание, но и потребление достаточного количества жидкости, поскольку при обезвоживании организма снижается выработка гормона поджелудочной железы. Подробнее о профилактике сахарного диабета мы писали здесь.
Стандарты лечения диабета 1 типа включают в себя диету, введение инсулина и соблюдение режима. Чтобы правильно рассчитать дозировку лекарства необходимо ежедневно проверять уровень сахара. Лекарство подразделяется на несколько типов: долгосрочный, краткосрочный и среднесрочный инсулин. Тип препарата назначает врач в зависимости от особенностей течения диабета 1 типа. При соблюдении указанных правил развитие патологии замедляется.
Схема лечения диабета 2 типа составляется индивидуально для каждого пациента. Основной смысл терапии – увеличение выработки инсулина до необходимых показателей. Лечение дополняется диетой, содержащей минимальное количество углеводов и физическими упражнениями. При отсутствии положительной динамики от терапии пациентам назначается ввод инсулина.
Современная диагностика сахарного диабета включает в себя многочисленные клинические и лабораторные исследования. Важно не только определить наличие заболевания, но и выявить его тип, разновидность. С этой целью применяется дифференциальный метод диагностики.
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
89. Методы диагностики сахарного диабета (расспрос, осмотр, лабораторные и инструментальные методы исследования).
Сахарный диабет – клинический синдром хронической гипергликемии и глюкозурии, обусловленный инсулиновой недостаточностью.
Расспрос: больные предъявляют жалобы на сухость во рту, жажду (полидипсия), обильное мочеотделение (полиурия), повышение аппетита, слабость, кожный зуд. У больных СД 1 типа заболевание возникает остро( чаще в молодом возрасте). При СД
2 типа заболевание развивается медленно и может протекать с минимальной симптоматикой.
Кожные покровы: можно обнаружить румянец на лбу, щеках, подбородке, возникающий в результате расширения капилляров, желтую окраску ладоней и подошв, обусловленную нарушением обмена витамина А, расчёсы. Можно заметить фурункулы и грибковые поражения кожи.
Мышцы и кости: атрофия мышц и остеопороз позвонков, костей конечностей в результате нарушения белкового обмена.
Пищеварительный тракт: возникновение гингивитов, стоматитов, снижение секреторной и моторной функции желудка.
Офтальмологические нарушения: проявляется расширением венул сетчатки, развитием в ней микроаневризм, кровоизлияний. Развивается диабетическая ретинопатия, приводящая к прогрессирующей потере зрения.
Нейрогенные изменения: нарушение болевой, температурной чувствительности, снижение сухожильных рефлексов, снижение памяти.
Лабораторные методы исследования:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
Также используют определение содержания иммунореактивного инсулина и глюкогона в крови, а также С-пептида, гликолизированного гемоглобина.
Инструментальные методы исследования:
Исследование артериального кровотока на нижних конечностях (симптомы плантарной ишемии: Панченко, Гольфламма и т.д) и с помощью ангиографии.
При выявлении осложнений делается УЗИ почек, сердца.
Исследование сосудов глаз.
90. Определение содержания глюкозы в крови, в моче, ацетона в моче. Гликемическая кривая или сахарный профиль.
Глюкоза измеряется в крови натощак и после еды. Кровь для анализа натощак берется утром, причем здоровый человек или больной диабетом второго типа не должен есть в течение 12 часов.. измеряется примерно в восемь часов утра, затем — в двенадцать, шестнадцать и двадцать часов, через два часа после завтрака, обеда и ужина (каждый больной делает замеры в свое время, соответствующее подъему и приемам пищи). Полный контроль содержания глюкозы в крови (четыре анализа в день) необходимо проводить регулярно один-два раза в неделю. Особенно это важно для больных диабетом первого типа, когда нужно контролировать дозу инсулина и количество потребляемых углеводов
Перед измерением уровня глюкозы натощак нельзя курить:
Норма глюкозы в крови = 3,3-5,5 ммоль/л натощак.
СД: натощак = 6,1 ммоль/л и более + симптомы заболевания.
В крови более 11,1 ммоль/л. 100% диагноз сахарного диабета.
При неясном диагнозе: пероральный глюкоз-тест. 3 дня пациент ест, что хочет. Натощак берут кровь. Далее дают глюкозную нагрузку. Через 2 часа в норме сахар должен снизится ниже 7,8 ммоль/л, а у больных сахарным диабетом 11,1 ммоль/л. В тех случаях, когда уровень глюкозы в крови через 2 часа после теста находится между нормальными значениями, характерными для СД ( 7,8-11,1 ммоль/л.), то говорим о нарушенной толерантности к глюкозе.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
2.Определение глюкозы в моче: Нормальную концентрацию глюкозы в моче до 0,2 г/л обычными пробами не обнаруживают. Появление глюкозы в моче может быть результатом физиологической гипергликемии (алиментарной, эмоциональной, лекарственной) и патологических изменений .
Появление глюкозы в моче зависит от концентрации ее в крови, от процесса фильтрации в клубочках и от реабсорбции глюкозы в канальцах нефрона. Патологические глюкозурии делятся на панкреатогенные и внепанкреатические. Важнейшая из панкреатогенных — диабетическая глюкозурия. Внепанкреатические глюкозурии наблюдаются при раздражении ЦНС, гипертиреозе, синдроме Иценко—Кушинга, патологии печени, почек. Для правильной оценки глюкозурии (особенно у больных диабетом) необходимо исследовать на сахар мочу, собранную за сутки.
Глюкозурию выявляют при увеличении содержания глюкозы в моче свыше 8,8 ммоль/л.
3.Определение ацетона в моче: кетоновым телам относятся ацетон, ацетоуксусная кислота и бета-оксимаслянная кислота. Кетоновые тела в моче встречаются совместно, поэтому раздельное определение их клинического значения не имеет. В норме с мочой выделяется 20 — 50 мг кетоновых тел в сутки, которые не обнаруживаются обычными качественными реакциями, при повышении кетоновых тел в моче качественные реакции на них становятся положительными.Принцип обнаружения кетоновых тел в моче. Нитропруссид натрия в щелочной среде реагирует с кетоновыми телами, образуя комплекс, окрашенный в розовато-сиреневый, сиреневый или фиолетовый цвет.Кетоновые тела появляются в моче при нарушении обмена углеводов, жиров и белков, которое сопровождается увеличением кетогенеза в тканях и накоплением кетоновых тел в крови (кетонемия).
Гликемическая кривая — кривая, отражающая изменения концентрации глюкозы в крови после сахарной нагрузки.
Сахарный диабет является тяжёлой эндокринной патологией, при которой нарушается обмен веществ. Заболевание нельзя вылечить до конца, но при отсутствии поддерживающей терапии возникает масса осложнений. Поэтому так важна ранняя диагностика сахарного диабета. Заболеваемость диабетом чрезвычайно высокая и растёт пропорционально возрасту человека: чем старше человек, тем больше риск развития диабета. Инсулинозависимый диабет чаще наблюдается у молодых пациентов, а инсулинонезависимый у лиц старше 40 лет.
Сахарный диабет имеет несколько типов:
- 1-го типа/идиопатический/аутоиммунный – возникает из-за разрушения β-клеток в поджелудочной железе. Так как они синтезируют инсулин, у человека возникает недостаток этого гормона.
- 2-го типа – при нём ткани теряют чувствительность к инсулину или возникает патология синтеза инсулина вместе с потерей чувствительности тканей к гормону или без потери.
- Диабет беременных или гестационный диабет возникает на фоне вынашивания ребёнка.
- Другие – на фоне приёма лекарств, вызванный генетическим сбоем, по причине инфекции, на фоне травмы, резекции поджелудочной железы, синдрома Иценко-Кушинга, акромегалии, тиреотоксикоза и т.п.
По тяжести течения различают:
- Лёгкой степени – без осложнений;
- Средней степени – сопутствующая диабетическая ретинопатия, нефропатия, невропатия;
- Тяжёлой степени – развитие серьёзных осложнений, таких как глаукома, хроническая недостаточность почек, отслойка сетчатки и т.д.
Эта болезнь тяжело распознаётся самостоятельно и на основе жалоб пациента, поэтому требуется качественная диагностика сахарного диабета. Но некоторые симптомы помогут заподозрить заболевание и обратиться к врачу-эндокринологу, который направит на сдачу соответствующих анализов.
- Увеличение количества выделяемой мочи за сутки (полиурия) из-за находящейся в моче глюкозы, которая мешает воде из мочи первичной всосаться в кровь;
- Частое желание опорожнить мочевой пузырь из-за увеличенного количества мочи;
- Неутолимая жажда (полидипсия), так как организм теряет много жидкости и стремится её восполнить;
- Ощущение слабости и усталости, которое не проходит после отдыха;
- Повышение аппетита;
- Колебания массы тела: от резкого снижения (из-за неспособности организма усваивать глюкозу в отсутствие инсулина) до быстрого набора;
- Кожные проявления – нарушение пигментации кожи (витилиго) и воспалительные заболевания;
- Поражение слизистых мочевыводящих путей и половых органов у женщин, вызывающее зуд;
- Падение зрения из-за изменений сред глаза, отвечающих за преломление света;
- Сухость слизистой рта.
Эти проявления характерны для начала инсулинзависимого диабета у людей молодого возраста. Для начала заболевания у детей характерна стремительная потеря веса на фоне резко возросшего аппетита и быстрая утомляемость, нехарактерная для детей. Часто появление первых симптомов происходит после перенесённого стресса.
Инсулиннезависимый диабет, который характерен для пожилого возраста и людей с лишним весом, не имеет симптомов на первой стадии заболевания. Но развитие болезни сопровождается патологиями системы сердца и сосудов (ишемия, аритмия), почечной недостаточностью и болезнями глаз (катаракта, глаукома).
Диагностика сахарного диабета проводится для того, чтобы установить тип заболевания, оценить состояние организма и выявить осложнения, возникшие на фоне диабета. Без этих данных невозможно назначить грамотное и эффективное лечение, безопасное для конкретного пациента.
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
Сначала пациента направляют на сдачу крови из вены для определения уровня глюкозы. Забор производят натощак (последний приём пищи не менее 8 часов до сдачи). Нормальными показателями являются 3.3 — 5.5 ммоль/л. Если показатели выше нормы (гипергликемия), значит в организме нарушен углеводный обмен. Пациенту назначается повторная сдача материала для исследования на то же время в другой день (обычно сдача анализа проходит утром). Важным моментом является психологическое спокойствие пациента, так как при стрессе рефлекторно возрастает уровень сахара в крови.
Более информативным методом диагностирования диабета считается глюкозотолерантный тест. С его помощью выявляются скрытые (латентные) патологии углеводного обмена (нарушения чувствительности клеток к глюкозе). Анализ проводят утром натощак (желательно не есть до теста 10-14 часов).
За день до проведения теста больному рекомендовано не курить, не употреблять спиртосодержащие напитки, не увлекаться спортивными упражнениями, отказаться от кофе и чая, а также от лекарств, влияющих на уровень глюкозы (глюкокортикостероиды, адреналинсодержащие препараты, контрацептивы и т.п.). Подготовка к глюкозотолерантному тесту включает в себя сокращение употребляемых углеводов (не более 125 г/день) за 3 дня до анализа.
У женщин в период менструальных выделений забор крови для теста не производят. Тест неинформативен для пациентов, имеющих цирроз печени.
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Для проведения теста пациент выпивает глюкозный сироп, в котором содержится 75 г глюкозы. Забор крови осуществляют после 1 час ожидания, а затем ещё через час. Концентрация глюкозы в норме 7.8 ммоль/л по последнему замеру (через 2 часа). Если показатели находятся в пределах 7.8-11 ммоль/л, то у пациента нарушена толерантность к глюкозе. Это состояние называют предиабет. Если уровень глюкозы крови выше 11 ммоль/л спустя 2 часа после начала исследования, больному ставят диагноз диабет.
Эти методы исследования позволяют оценить состояние пациента в момент проведения анализа. Для исследования показателей во времени (около 3 мес) назначают анализ для определения концентрации гликолизированного гемоглобина. Это соединение связано с уровнем глюкозы крови.
Норма HbA1c находится в пределах 5.9% от всего гемоглобина крови. Если количество HbA1c среди всего гемоглобина возрастает, значит уровень глюкозы крови превышает норму последние 3 мес. Как диагностика диабета этот метод используется редко. Обычно его применяют для контроля успешности терапевтического действия препаратов при диабете.
Анализ на содержание глюкозы в суточной моче проводят дополнительно, для окончательного утверждения диагноза. В норме этот показатель равен нулю. Но при диабете уровень глюкозы возрастает настолько, что глюкоза становится способна проходить через барьер почек и попадать в мочу.
В моче определяют наличие ацетона (ацетоурия), если сахарный диабет осложняется кетоацидозом. При таком состоянии в крови накапливаются органические кислоты, которые образуются на этапах жирового обмена. Наличие кетоновых тел в моче позволяет судить о том, насколько тяжёлое состояние у больного, имеющего кетоацидоз.
Иногда для точного выяснения причины появления диабета определяют фракции инсулина с продуктами распада в крови этого гормона. Если больной имеет диабет 1 типа, то у него обнаружится отсутствие или сниженное содержание свободного инсулина (пептида С). Если концентрация С-пептида в норме или немного повышена, у больного диабет 2 типа. При опухоли, продуцирующей инсулин (инсулиноме), уровень С-пептида во много раз превышает норму. Этот же анализ проводят для подбора дозировки препарата инсулина при диабете 1 типа.
Для дифференциальной диагностики диабета от других заболеваний, схожих по симптоматике, определяют концентрацию в крови инсулина. Если при превышении нормы по количеству инсулина концентрация глюкозы в норме или выше нормы, ставится диагноз «диабет». Если при повышенной концентрации инсулина уровень глюкозы низкий, больному ставится «гиперинсулинемия». При отсутствии лечения гиперинсулинемия перейдёт в диабет.
Чтобы отделить сахарный диабет от несахарного и почечного, а также от ренальной и алиментарной глюкозурии, больному необходимо отказаться от приёма препаратов, замещающих инсулин. Приём препаратов-заместителей инсулина смажет диагностическую и клиническую картину болезни.
В качестве диагностики осложнений, возникающих при диабете, а также для прогнозирования успехов лечения и качества жизни больного назначаются дополнительное диагностирование органов, которые наиболее часто поражаются при диабете. Больного направляют на:
- ЭКГ – позволяет выявить аритмию и ИБС (ишемическая болезнь сердца);
- Обследование глазного дна и роговицы – позволяет определить наличие диабетической ретинопатии, глаукомы, катаракты;
- Экскреторная урография – покажет наличие почечной недостаточности и диабетической нефропатии.
Сахарный диабет (diabetes mellitus) — эндокринное заболевание, возникающее из-за недостаточности инсулина, его отсутствия при диабете 1 типа или из-за низкой биологической активности инсулина вследствие развития инсулинорезистентности при достаточном и даже превышающем количестве гормона в начале заболевания при диабете 2 типа.
Какие методы для диагностики диабета использует современная медицина, выяснял MedAboutMe.
По определению ВОЗ, сахарный диабет представляет собой группу заболеваний обмена веществ, протекающих с хронической гипергликемией, возникающей из-за нарушения секреции инсулина, изменения его действия или как результат обоих факторов.
Инсулин — гормон, продуцируется бета-клетками поджелудочной железы. Он регулирует не только метаболизм углеводов, но и другие виды обмена — белковый, жировой, участвует в процессах дифференцировки клеток.
СД относится к патологии, характеризующейся хроническим течением и поражением различных органов организма.
При наличии СД, и даже при адекватном лечении, трудно избежать осложнений, сопутствующих этому заболеванию. Наиболее частыми осложнениями сахарного диабета являются ангиопатии (диабетическая ангиопатия) и полинейропатия. В свою очередь, эти нарушения приводят к поражению многих органов — почек, сосудов сердца, нервной системы, кожи, развитию ретинопатии и диабетической стопы.
Клинически сахарный диабет разделяется на несколько типов.
- Диабет первого типа (СД 1), или инсулинозависимый тип, связывают не только с аутоиммунным или идиопатическим поражением бета-клеток поджелудочной железы, но и с другими причинами, способствующими поражению клеток, вырабатывающих инсулин (например, токсическое воздействие). Это приводит к резкому или практически полному прекращению выработки инсулина. СД 1 типа чаще развивается у лиц молодого возраста.
- Инсулиннезависимый тип диабета (СД 2) развивается чаще в более зрелом возрасте (обычно старше 40-50 лет) у лиц с генетической предрасположенностью. Его развитие складывается из наличия генетической предрасположенности и внешних факторов. Считается, что генетические предпосылки играют более важную роль в развитии диабета второго типа, чем при диабете первого типа.
Генетическая предрасположенность для развития сахарного диабета 2 типа хорошо доказывается многочисленными генетическими исследованиями. Открыто около 100 генов, полиморфизмы которых (варианты гена) значительно увеличивают риск развития диабета. В свою очередь эти гены подразделяются на группы, в которых продукты этих генов влияют на функцию бета-клеток поджелудочной железы, осуществляющих синтез инсулина, генетические дефекты в работе инсулина и его рецепторов, развитие инсулинорезистентности. К наиболее изученным генам при диабете 2 типа, регулирующим работу бета-клеток поджелудочной железы, относятся гены PRAG, KCNG11, KCNQ1, ADAMTS9, HNF1A, TCF7L2, ABCC8, GCK, SLC30A8 и ряд других.
В патогенезе СД 2 типа обязательно участвует два фактора — инсулинорезистентность и изменение работы бета-клеток. Не всегда ясно, какой из факторов является первичным.
Состояние, обусловленное снижением чувствительности клеток к инсулину, на фоне его достаточного количества или превосходящим верхнюю границу нормы, получило название инсулинорезистентность. Состояние компенсаторной гиперинсулинемии развивается на ранних стадиях сахарного диабета и является одним из признаков ожирения.
В настоящее время СД 2 определяют как — нарушение обмена углеводов, обусловленное преимущественно инсулинорезистентностью и относительной недостаточностью инсулина или преимущественным повреждением секреции гормона с инсулинорезистентностью или без ее наличия.
Невосприимчивость тканей к инсулину объясняется снижением чувствительности к рецепторам инсулина или нарушением работы ферментов, осуществляющих образование инсулина.
Кроме диабета первого и второго типов, выделяют специфические типы сахарного диабета, возникающие при определенных заболеваниях/синдромах и состояниях.
С диабетом могут быть связаны некоторые эндокринные и аутоиммунные болезни: болезнь Грейвса (диффузный токсический зоб), синдром Иценко-Кушинга (гиперкортицизм), феохромоцитома (опухоль надпочечников), акромегалия, глюкагонома, пернициозная анемия, гипотиреоз, хронический гепатит, болезнь Аддисона.
Сахарный диабет может возникнуть при заболеваниях поджелудочной железы: панкреатит, муковисцидоз, опухоль, гемохроматоз. Выделяют иммунологически опосредованный диабет в результате наличия IPEX-синдрома, а также после появления антител, как к инсулину, так и к рецепторам инсулина. Синдром IPEX характеризуется иммунной дисрегуляцией, полиэндокринопатией (сахарный диабет, гипотиреоз) и аутоиммунной энтеропатией, проявляющейся синдром мальабсорбции. Его возникновение связывают с мутациями в гене FOXP3, в котором закодирована последовательность белка скарфина, отвечающего за нормальную работу регуляторных Т-лимфоцитов и, соответственно, развитием недостаточности противовирусного и антибактериального иммунитета. Инсулинозависимый диабет, возникающий при этом синдроме манифестирует, как правило, в первые 6 месяцев жизни ребенка.
К другим специфическим типам диабета относится диабет, развивающийся в результате нарушения функции бета-клеток и генетических нарушений работы инсулина (MODY-1-6, мутации ДНК митохондрий, лепречаунизм, инсулинорезистентность типа А и др.).
Прослеживается взаимосвязь развития диабета с перенесенной вирусной инфекцией (наличие цитомегаловируса, вируса Коксаки В3 и В4, реовируса 3 типа, врожденная краснуха). Установлено, что после эпидемии эпидемического паротита через 2 года повысилось количество случаев впервые выявленного диабета среди детей.
Развитие диабета возможно при и наличии некоторых генетических аномалий, сочетающихся с сахарным диабетом. К ним относятся синдромы: Дауна, Клайнфельтера, Тернера, Прадера-Вилли и хорея Гентингтона.
Как показано в ряде научных работ, одним из факторов, стимулирующих аутоиммунные процессы и возможное развитие СД, является употребление новорожденными коровьего молока. Показано, что употребление в пищу коровьего молока при искусственном вскармливании увеличивает риск развития диабета первого типа. Считается, что этот механизм развития связан с наличием в молоке ряда белков, обладающих диабетогенным действием.
Поражение бета-клеток, продуцирующих инсулин, возможно при токсическом влиянии на эти клетки, например, после приема стрептозотоцина (антибиотик, применяющийся при лечении некоторых видов рака). К веществам, индуцирующим развитие диабета, относят некоторые лекарственные препараты: глюкокортикоиды, никотиновая кислота, гормоны щитовидной железы, бета-адреноблокаторы, пентамидин, вакор, альфа-интерферон, а также вещества, содержащиеся в коровьем молоке (пептид бычьего сывороточного альбумина). Негативную роль могут играть копченые продукты, содержащие нитрозосоединения.
В особую группу выделяют гестационный диабет, возникающий при беременности (диабет беременных).
В любом случае, независимо от типа диабета и причин его вызвавших, в организме происходит патологическое изменение обмена углеводов, а также нарушение метаболизма жиров и белков, что влечет за собой значительные клинические проявления.
В связи с большой социальной значимостью данного заболевания остро встает вопрос о его ранней диагностике с целью назначения своевременного лечения и проведения профилактических мероприятий, направленных на нейтрализацию возникающих осложнений.
При сахарном диабете в первое время наиболее четко проявляются изменения в метаболизме углеводов. Поэтому основным диагностическим клинико-лабораторным тестом в диагностике СД является определение содержания глюкозы крови. Измерение уровня глюкозы проводят как в венозной, так и в капиллярной крови, взятой из пальца.
Диагностические критерии сахарного диабета разрабатывались специалистами на протяжении длительного времени. По мере накопления данных они периодически пересматривались и совершенствовались.
Современная диагностика СД и оценка уровня гликемии основана на рекомендациях ВОЗ от 1999 года с дальнейшими дополнениями (с 1999 по 2015 г).
К основным лабораторным диагностическим критериям СД относятся — определение концентрации глюкозы, гликозилированного (гликированного) гемоглобина и проведение перорального глюкозотолерантного теста для подтверждения диагноза. В процессе изучения метаболизма углеводов были определены нормы содержания глюкозы в периферической крови (венозной) и капиллярной крови (из пальца), показатели концентрации гликированного гемоглобина, определены нормальные и патологические значения содержания глюкозы при проведении теста на толерантность к глюкозе.
Диагностические критерии сахарного диабета по содержанию глюкозы в капиллярной крови и венозной крови, согласно рекомендациям ВОЗ, официально отражены в алгоритмах медицинской помощи больным СД.
При оценке концентрации глюкозы необходимо учитывать различия ее нормальных значений в венозной и цельной капиллярной крови. Это может зависеть, например, от величины гематокрита. Поэтому при динамическом наблюдении за пациентом лучше использовать одну технологию определения.
Уровень глюкозы натощак означает содержание глюкозы, определенной утром после ночного голодания не менее восьми и не более четырнадцати часов. В норме показатель глюкозы не должен превышать 5,6 ммоль/л для капиллярной крови и менее 6,1 ммоль/л в венозной крови. Полученные данные более или равно 6,1 ммоль/л и более или равно 7,0 ммоль/л, соответственно, служат поводом для повторного проведения анализа и проведения теста на толерантность к глюкозе. Диагноз сахарного диабета, выявленного впервые, необходимо доказать повторными анализами для установления факта повышения уровня гликемии.
Глюкоза в интервале 5,6 — 6,1 ммоль/л натощак в цельной капиллярной крови и 6,1 — 7,0 ммоль/л в венозной крови может свидетельствовать о нарушении гликемии.
Следует еще раз подчеркнуть, что поскольку на результаты анализа влияют многочисленные факторы (прием некоторых препаратов, гормональный фон, эмоциональное состояние, характер питания), то определение содержания глюкозы необходимо проводить несколько раз.
С 2011 года по рекомендации ВОЗ в качестве диагностического критерия сахарного диабета применяется определение концентрации гликированного гемоглобина (HbA1c).
Содержание гемоглобина в эритроцитах, связанного с глюкозой (гликированного гемоглобина), возрастает по мере увеличения концентрации глюкозы в крови. Это легло в основу для разработки теста для оценки среднего содержания уровня глюкозы в крови за последние 2-3 месяца. Этот период составляет средний срок жизни эритроцита, и соответственно, содержащегося в нем гемоглобина связанного с глюкозой. Уровень глюкозы в течение суток постоянного меняется, а содержание гликированного гемоглобина величина относительно постоянная. Поэтому количество HbA1c наиболее четко отражает содержание глюкозы за последние несколько месяцев.
Нормальной считается концентрация, не превышающая 6,0 %. Концентрация HbA1c больше или равно 6,5% считается критерием наличия диабета. При отсутствии выраженных симптомов заключение формируется после сопоставления двух исследований — два определения гликированного гемоглобина или после одновременного определения HbA1c и глюкозы.
Пероральный глюкозотолерантный тест (ПГТТ) проводят с целью уточнения диагноза при эпизодах гликемии.
Тест считают положительным (подтверждение диагноза сахарный диабет) если концентрация глюкозы через 2 часа в крови после приема 75 грамм глюкозы у человека превышает или равно 11,1 ммоль/л.
Проведение перорального глюкозотолерантного теста подчиняется строгим правилам. Например, у детей расчет глюкозы составляет 1,75 грамм глюкозы на килограмм массы тела и не боле 75 грамм. Обязанностью лечащего врача является строгое выполнение всех правил при проведении теста.
При наличии жалоб, соответствующих наличию СД, а иногда при случайном (например, профилактические осмотры) обнаружении повышенного уровня глюкозы, при необходимости можно провести углубленные лабораторные диагностические приемы в диагностике СД. К таким тестам относятся: биохимические исследования крови и мочи (биохимический анализ крови, определение С-пептида и инсулина, расчет инсулинорезистентности, микроальбуминурия), суточное непрерывное мониторирование глюкозы (CGMS); иммунологические (выявление наличия антител в крови); генетические.
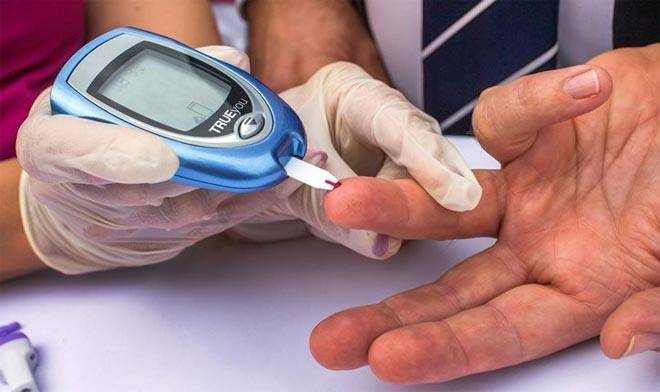
В домашних условиях для самоконтроля уровня глюкозы используются глюкометры. Эти приборы характеризуются достаточной точностью определения содержания глюкозы в капиллярной крови (кровь из пальца) и воспроизведением результатов. Поскольку определение глюкозы проводится самим больным человеком, то это требует от него ряда навыков и проведения диагностических мероприятий с целью проверки качества работы анализатора (контроль качества тестовых полосок, батарейка). В стационарах и крупных коммерческих лабораториях оценка гликемии, как правило, проводится при помощи биохимических анализаторов высокой точности, качество работы которых должно находиться под систематическим контролем, регламент которого установлен приказами Минздрава Российской Федерации по обеспечению контроля качества лабораторных исследований.