Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Инфаркт миокарда при сахарном диабете – тяжелейшее осложнение, способное привести к смерти больного. Эти два взаимоотягощяющих заболевания нуждаются в интенсивном лечении, строгом соблюдении всех предписаний врача и пожизненной профилактике.
Что такое инфаркт? Это не что иное, как гибель миокарда после острого прекращения кровообращения в определенной его части. Предшествуют инфаркту довольно длительно развивающиеся атеросклеротические изменения в различных сосудах, и в сосудах миокарда в том числе. Смертность от инфаркта в наше время остается довольно высокой и составляет примерно 15-20%.
Атеросклероз представляет собой отложение жира в сосудистой стенки, что со временем приводит к полному закрытию просвета артерии, кровь не может продвигаться дальше. Также существует вероятность отрыва кусочка образовавшейся на сосуде жировой бляшки с последующим развитием тромбоза. Эти механизмы приводят к возникновению инфаркта. При этом инфаркт необязательно возникает в сердечной мышце. Это может быть инфаркт головного мозга, кишечника, селезенки. Если процесс прекращения кровотока происходит в сердце, то говорим об инфаркте миокарда.
К быстрому развитию атеросклероза будут приводить некоторые факторы. А именно:
- избыточная масса тела;
- мужской пол;
- артериальная гипертензия;
- курение;
- нарушение липидного обмена;
- сахарный диабет;
- поражение почек;
- наследственная предрасположенность.
Если у диабетика возник инфаркт миокарда, то следует ждать тяжелого течения, последствия также будут серьезными. В результате изучения таких состояний, было выявлено, что инфаркт при сахарном диабете развивается в более раннем возрасте, нежели это случается при ишемической болезни сердца без диабета. Этому способствуют некоторые особенности течения диабета.
- Тяжесть заболевания обуславливается тем, что при избыточном содержании глюкозы в крови развивается ее токсическое действие, приводящее к повреждению внутренней стенки сосудов. А это ведет к повышенному отложению в поврежденных участках холестериновых бляшек.
- Ожирение. Неправильное питание на протяжении длительного времени ведет к тяжелым заболеваниям.
- Артериальная гипертензия – постоянный спутник сахарного диабета 2 типа и ожирения. Этот фактор влияет на поражение сосудов крупного калибра.
- При сахарном диабете состав крови изменяется в сторону увеличения вязкости. Этот фактор намного ускоряет наступление инфаркта миокарда.
- Отмечен инфаркт миокарда у ближайших родственников, даже не болеющих сахарным диабетом.
- Нарушение обмена липидов и холестерина. Питание играет ключевую роль.
У диабетика со стажем, как правило, развивается так называемое диабетическое сердце. Это значит, что его стенки становятся дряблыми, постепенно развивается недостаточность сердечной функции.
Смертность от инфаркта при сахарном диабете значительно повышается из-за нарушения метаболических и восстановительных процессов в организме.
У людей без нарушения углеводного обмена и у диабетиков симптомы инфаркта миокарда могут значительно отличаться. Часто все зависит от стажа заболевания: чем больше стаж диабета, тем менее выражены симптомы инфаркта, что часто затрудняют диагностику.
Основной симптом, свойственный острому нарушению кровообращения миокарда – загрудинная боль – при сахарном диабете нивелируется либо может вообще отсутствовать. Связано это с тем, что нервная ткань поражается высоким уровнем сахара, а это приводит к снижению болевой чувствительности. Из-за этого фактора смертность значительно повышена.
Это очень опасно, ведь больной может не обратить внимания на незначительную боль слева, а ухудшение состояния может расценить как скачок уровня сахара.
Какие симптомы могут беспокоить диабетика, если у него развился инфаркт? Больной может отмечать следующие состояния:
- боль, чувство сдавления за грудиной;
- левая рука резка утратила силу, в ней ощущается боль;
- слева в области нижней челюсти может отмечаться боль, навязчивый дискомфорт;
- резкое нарушение самочувствия, слабость;
- появляется ощущение перебоя в работе сердца;
- возникает одышка;
- развивается слабость, головокружение.
Поскольку при сахарном диабете нарушены все восстановительные процессы, то развитие крупноочагового инфаркта миокарда происходит намного чаще, чем у людей, не страдающих диабетом. Последствия это такого инфаркта гораздо тяжелее.
В диабетика выше риск того, что инфаркт миокарда возникнет вновь.
Чтобы лечение инфаркта миокарда было успешным, а нежелательные последствия не развивались, необходимо в первую очередь нормализовать сахар к крови. Только на фоне достаточного контроля уровня глюкозы можно достичь положительных результатов.
Самыми эффективными методами восстановления кровотока после инфаркта признано хирургическое лечение. Особенно это актуально при сахарном диабете, поскольку риск осложнения и смертность у таких больных гораздо выше. Прибегают к ангиопластике и стентированию сосудов. Это более результативно, нежели лечение только препаратами, растворяющими тромбы.
При невозможности оказать неотложную оперативную помощь лечение инфаркта миокарда сводится к тромболитической терапии. Также назначается прием статинов, производных аспирина, при необходимости препаратов для снижения артериального давления, сердечные гликозиды.
После инфаркта при сахарном диабете необходимо придерживаться стандартного стола №9. Именно это питание полностью соответствует требованиям диеты при ишемической болезни сердца. Кроме того, постоянно придерживаясь этой диеты, можно надолго позабыть о проблемах с сердцем. Принципы рациона:
- питание должно быть полноценным;
- необходимо воздерживаться от быстрых углеводов;
- животные жиры должны исключаться;
- питание должно подчиняться строгому режиму;
- постоянный контроль уровня глюкозы;
- контроль уровня холестерина.
Питание является тем отправным пунктом, который может повлиять на течение заболевания, снизить риск развития осложнений после инфаркта, или, наоборот, его повысить при несоблюдении рациона. Смертность после инфаркта во многом зависит и от питания.
Профилактические мероприятия помогут замедлить течение ишемической болезни сердца. Если имеется сахарный диабет, то первым пунктом в профилактике является постоянный контроль и коррекция уровня сахара в крови. Чтобы не возникали такие тяжелые последствия, как инфаркт, необходимо также:
- привести «в норму» свое питание, а именно перейти на стол №9;
- больше двигаться, прогуливаться, ходить пешком;
- бросить курить;
- проводить лечение артериальной гипертензии;
- употреблять достаточное количество жидкости;
- контролировать и регулировать уровень холестерина и глюкозы;
- своевременно проводить лечение сопутствующих заболеваний.
Лечение инфаркта миокарда при сахарном диабете должно производиться строго в соответствии с предписаниями врача. Самодисциплина и адекватное лечение позволит избежать осложнений после перенесенного инфаркта.
Современная медицина напрямую связывает повышенный гемоглобин у мужчин с наличием серьезных заболеваний или возможностью их развития в будущем. По сути, это белок, содержащий железо, и входящий в состав красных клеток крови – эритроцитов. Функция, которую выполняет железо, заключается в насыщении всех клеток организма кислородом и выведении углекислого газа. Однако показатель выше нормы может повысить вязкость крови и привести к тромбоцитозу – увеличению количества тромбоцитов и образованию тромбов, а это, в свою очередь, влечет риск закупорки сосудов, инфаркта и инсульта.
У мужчин намного чаще, чем у женщин встречается повышение уровня гемоглобина в крови, что связано с особенностями образа жизни представителей сильного пола.
Причины повышенного гемоглобина у мужчин можно классифицировать следующим образом:
- Влияние внешней среды. В первую очередь высокий гемоглобин у мужчин развивается в высокогорных районах, это связано с недостатком кислорода в воздухе, в результате чего организм пытается компенсировать это увеличением числа эритроцитов в крови, следовательно, уровень гемоглобина может повышаться. При длительном проживании в местности с разряженным воздухом такая реакция организма может перейти в хроническую патологию. Увеличению эритроцитов способствует и жаркий климат в сочетании с недостатком питья, о чем свидетельствует обезвоживание организма и загустение крови. Неблагоприятная экологическая обстановка, загрязненный воздух и работа на вредном производстве также могут провоцировать рост показателей гемоглобина в мужском организме. Очень часто подобное нарушение встречается у людей, чья профессия связана с постоянными физическими нагрузками. При этом потребность в кислороде внутренних органов увеличивается, и кроветворная система начинает вырабатывать больше эритроцитов. Высокий уровень гемоглобина в крови часто встречается у курильщиков, что также связано с кислородным голоданием.
- Наличие хронических заболеваний. Завышенный уровень гемоглобина в крови у мужчины может свидетельствовать о наличии серьезных заболеваний. Так, при раке печени, почек, надпочечников вырабатывается гормон, влияющий на стволовые клетки костного мозга, в результате чего происходит увеличение количества эритроцитов.
Сердечная недостаточность приводит к малому кровоснабжению, поэтому организм стимулирует рост белка, содержащего железо. К таким же последствиям приводят фиброз и обструктивная болезнь легких. Гликозилированный гемоглобин в крови в большом количестве вырабатывается при сахарном диабете, что напрямую связано с переизбытком глюкозы.
Причины этой патологии кроются в болезнях, связанных с обезвоживанием организма: инфекционные, вызывающие понос и рвоту, а также связанные с повышенным мочеиспусканием.
Причины повышения гемоглобина у мужчин часто связаны со стрессом. При возникновении стрессовой ситуации происходит выброс адреналина, в результате этого частота сокращений сердечной мышцы увеличивается, повышается давление, организм начинает испытывать потребность в большем количестве кислорода, почему и запускается процесс увеличения уровня белка, содержащего железо.
Увеличенный уровень белка, содержащего железо, у мужчин и его симптомы тесно связаны с заболеваниями, которые его вызывают. В случае если эти изменения не вызваны болезнью, симптоматика может отсутствовать, и человек ничего не будет ощущать.
Основными показателями наличия патологии являются:
- чувство постоянной жажды может свидетельствовать об обезвоживании и сгущении крови;
- головокружение и головная боль могут возникать в ситуации, когда нарушено мозговое кровоснабжение и мозгу не хватает кислорода и питательных веществ;
- слабость, быстрая утомляемость, снижение работоспособности появляются при сердечной недостаточности и нервном истощении, что также связано с недостатком необходимых организму веществ;
- бессонница также является показателем неврологических нарушений, связанных с большим количеством красных кровяных телец;
- бледность кожи показывает легочную недостаточность и большое содержание углекислого газа в крови;
- покраснение кожных покровов связано с большим количеством эритроцитов, вырабатываемых организмом;
- боли в мышцах и суставах при повышенном гемоглобине могут означать нарушение кровообращения;
- нарушение сердечного ритма может свидетельствовать о сердечной недостаточности.
Кроме этого, у мужчин с повышенным уровнем гемоглобина могут отмечаться снижение слуха, зрения, поносы, запоры, нарушения в работе мочеполовой системы, отсутствие аппетита.
Нормальный показатель уровня гемоглобина у взрослых мужчин варьируется в диапазоне 130-160 г/л. Это значение определяется при помощи обычного анализа крови. Специалисты уверены, что делать самостоятельные выводы на основе полученных результатов не имеет смысла. Превышение нормы является поводом для обращения к врачу, чтобы выяснить причину патологии и, в соответствии с этим, принять необходимые меры.
При повышенном уровне гемоглобина в крови у мужчин полезно будет употребление разного рода супов, в том числе холодных. Способствуют нормализации показателя обезжиренное молоко и кисломолочные продукты, поскольку содержащийся в них кальций не дает усваиваться железу. Завышенный уровень гемоглобина требует проведения коррекции рациона. В первую очередь из него необходимо исключить продукты, содержащие железо и холестерин.
В рацион, повышающий гемоглобин, входят:
- любое красное мясо, субпродукты;
- красные ягоды;
- некоторые фрукты и овощи (яблоки, гранаты, помидоры);
- грибы;
- сухофрукты;
- крупы;
- сливочное масло;
- сладости;
- копчености.
Кроме этого при обнаружении повышенного уровня гемоглобина, необходимо прекратить прием витаминных комплексов, в состав которых входят железо, медь, фолиевая кислота.
Для снижения гемоглобина в рационе следует увеличить количество следующих продуктов:
- Рыба.
- Морепродукты.
- Куриная грудка.
- Бобовые культуры.
- Салат.
- Овощи.
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В случае если повышенный гемоглобин вызван заболеванием, необходимо срочно начать его лечение. Назначить адекватную терапию может только специалист. Особенно важно своевременно обратиться к врачу, если причина кроется в онкологических, сердечно-сосудистых, легочных заболеваниях или сахарном диабете. Помимо препаратов, необходимых для устранения причины повышенного гемоглобина, врач может назначить лекарства, разжижающие кровь, для предотвращения образования тромбов.
В некоторых случаях снизить показатель помогает гирудотерапия. Применение пиявок способствует разжижению крови, что уменьшает количество красных кровяных телец и препятствует образованию большого количества тромбоцитов в крови. Следует оговориться, что традиционная медицина не считает гирудотерапию эффективным методом лечения.
Сдача донорской крови также может помочь снизить уровень гемоглобина. В некоторых случаях можно добиться снижения показателя на 10-15%. Однако следует помнить, что этот способ можно применять при отсутствии серьезных нарушений здоровья, в противном случае от него лучше отказаться.
В качестве крайней меры, если остальные способы снижения белка, содержащего железо, не помогли, врач может назначить процедуру эритроцитофереза. Ее суть заключается в том, что у пациента проводят забор крови в количестве 500-800 мл, прогоняют ее через специальный аппарат, где удаляются лишние эритроциты, и переливают обратно пациенту.
Чтобы этого избежать, следует регулярно проходить врачебные осмотры и вести здоровый образ жизни. В первую очередь необходимо отказаться от вредных привычек, так как употребление алкоголя и курение способствуют повышению гемоглобина и сгущению крови.
Полезными для профилактики этого нарушения будут пешие прогулки на свежем воздухе и легкие физические нагрузки. Весь этот комплекс действий наряду с правильным питанием поможет избежать неприятных последствий. И не надо будет выявлять причины высокого гемоглобина у мужчин для последующего лечения.
Гипогликемия при сахарном диабете 2 типа – это острое осложнение, сопровождающееся резким понижением сахара в плазме крови. Патология развивается быстро, буквально в течение получаса. При отсутствии необходимых мер гипогликемия приведёт к необратимым повреждениям мозга, летальному исходу.

Чтобы превратить это вещество в глюкозу, в кровь поступают контринсулярные гормоны (адреналин, глюкагон, кортизол).
Если недостаток сахара восполнить не удаётся, развиваются тяжёлые последствия. Гипогликемический приступ оказывает отрицательное влияние на мозг, энергетическое голодание нейронов приводит к нарушению сознания, судорогам, коме.
Существует 4 стадии гипогликемии:
- Развивается гипоксия клеток нервной системы, некоторых областей головного мозга. Больной ощущает слабость в мышцах, боли в голове, тревогу, сильный голод. Появляются сердцебиение и потливость.
- Усиливается поражение субкортикально-диэнцефальной области. Лицо человека краснеет, движения становятся суетливыми, а поведение – неадекватным.
- Развивается состояние, схожее с приступом эпилепсии. Появляются судороги, повышается АД, тахикардия и потливость усиливаются.
- Нарушаются функции верхних отделов продолговатого мозга, развивается кома.
Различают 2 вида патологии:
- Гипогликемия натощак. Сахар падает после сна.
- Гипогликемия после еды. Проявляется спустя 2-3 ч. после приёма пищи.
Существует и ночная гипогликемия. Она опасна тем, что её симптомы осознать невозможно. Больной потеет, ему начинают сниться кошмары.
Гипогликемия при сахарном диабете 1 типа особо не отличается по механизму развития, однако она возникает более стремительно. Приступы происходят чаще (почти в 10 раз), они более тяжёлые, чем у пациентов с диабетом 2 типа. Признаки падения сахара иногда почти отсутствуют, человек может сразу потерять сознание.

- Неверный расчёт дозы инсулина либо передозировка.
- Неправильное введение препарата (внутримышечный укол вместо подкожного).
- Изменение места инъекции или воздействие на него. Например, массаж приводит к ускорению усвоения препарата, в результате наблюдается скачок инсулина.
- Назначение нового препарата, к которому пациент не успел адаптироваться.
- Взаимодействие с некоторыми лекарствами. Чувствительность к инсулину повышают: антикоагулянты, барбитураты, антигистаминные средства, аспирин.
- Беременность, грудное вскармливание.
- Слишком сильные физические нагрузки, перенапряжение.
- Несоблюдение режима питания, пропуск приёма пищи.
- Плохое питание, низкокалорийная диета.
- Замедленные процессы усвоения пищи, опорожнения желудка.
- Нарушения работы почек, печени.
- Употребление алкогольных напитков, особенно натощак.
Больной диабетом должен вовремя уметь распознавать признаки гипогликемии. Если не купировать приступ, в организме происходят необратимые изменения, человек может умереть или стать инвалидом. Различают лёгкую и тяжёлую гипергликемию. В первом случае патологическое состояние проявляется характерными симптомами, к которым относят:
- Сильное потоотделение;
- Тремор;
- Побледнение кожи;
- Учащение пульса;
- Внезапное появление голода;
- Раздражительность;
- Тревога;
- Усталость;
- Слабость в мышцах;
- Головокружение;
- Боли в голове;
- Появление «мурашек» на коже;
- Нарушения зрения;
- Онемение кончиков пальцев;
- Тошнота, диарея,
- Частое мочеиспускание.
Если больной не смог восстановить уровень глюкозы, при дальнейшем её падении (до уровня 1,7 ммоль/л и ниже) развивается тяжёлая гипогликемия. Человек может впасть в кому, которая сопровождается необратимыми нарушениями. К симптомам тяжёлой гипогликемии относят:
- Нарушения внимания, зрения, координации;
- Сильные перемены в поведении (например, проявления агрессии);
- Галлюцинации;
- Потеря сознания;
- Судороги;
- Паралич мышц;
- Инсульт.
При развитии тяжёлой формы человек не может самостоятельно себе помочь.
Врачи отмечают, что гипогликемические приступы у каждого больного проявляются по-разному, поэтому симптомы патологического состояния могут быть сугубо индивидуальными.
Не все диабетики ощущают приближение гипогликемии, в группе риска находятся пациенты, у которых диабет уже давно, пожилые люди и те, у кого приступы происходят слишком часто. Иногда больной чувствует лишь незначительное недомогание.
Признаки гипогликемии притупляются и по другим причинам. К ним относятся:
- Фиброз, некроз тканей надпочечников;
- Тяжёлая форма нейропатии, которая развивается на фоне нарушений проводимости нервных окончаний;
- Уровень глюкозы ниже нормы в течение длительного времени;
- Приём бета-блокаторов, такие препараты часто назначают после инфаркта;
- Неправильный рацион, содержащий большое количество углеводов.
В этих случаях рекомендуется регулярно замерять глюкозу глюкометром. При результате ниже 3,5 ммоль/л надо принять меры по её повышению.
Падение сахара становится причиной следующих осложнений:
- Нарушение деятельности мозга;
- Повышение вязкости крови;
- Развитие инфаркта, инсульта;
- Понижение чувствительности к гипогликемии;
- У детей — отставание в умственном развитии, неврологические нарушения.

Вероятность появления осложнений увеличивается у пожилых людей, особенно при избыточном весе. Тяжёлым осложнением является гипогликемическая кома, которая приводит к инвалидизации или летальному исходу.
Срочные меры необходимы уже при появлении признаков лёгкой степени гипогликемии. Приступ купируется, если обеспечить поступление в организм быстроусвояемых углеводов. Для этого подойдут:
- Сладкий чай;
- Печенье;
- Мёд (2-3 стол. л.);
- Апельсиновый сок;
- Конфеты (лучше отдать предпочтение карамели);
- Сахар.
Более эффективное действие оказывают таблетки глюкозы. При диабете 2-го типа есть прямая связь между количеством употреблённых углеводов и увеличением сахара: он поднимается на 2 ед. после приёма 2 г глюкозы. Такие таблетки избавят от необходимости съедать запрещённую пищу и предотвратят кому. После этого утолите чувство голода, употребив разрешённые низкоуглеводные продукты.
После приёма углеводов подождите 15 мин. При отсутствии улучшений снова съёшьте сладкое. Ухудшение самочувствия – веский повод для срочного обращения к врачу.
Если человек находится на грани потери сознания, сахар или таблетки разжевать он уже не сможет. Дайте ему раствор глюкозы (он продаётся в аптеке). Можно вместо этого самостоятельно приготовить сахарный сироп. Следите, чтобы больной сумел проглотить раствор. Средство окажет действие в течение 5 мин. После этого надо замерить уровень сахара.
Человека, потерявшего сознания, нужно уложить на кровать (на бок или на живот). С помощью салфетки освободите его рот от слизи, остатков пищи. Обеспечьте доступ свежего воздуха, открыв окно. Затем вызовите скорую помощь.
При коме потребуется введение глюкагона и раствора концентрированной глюкозы, это делают врачи скорой помощи. Можно приобрести специальный набор, который называется «Глюкагон для оказания неотложной помощи». Отпускается он по рецепту врача. Укол делается внутримышечно, через 20 мин. человек придёт в сознание.
Очень важно уделять внимание профилактическим мерам развития гипогликемии, поскольку частые или слишком длительные приступы приводят к необратимым последствиям.
- Ежедневно контролируйте сахар в крови при помощи глюкометра.
- В случае подозрения на гипогликемию как можно скорее измерьте сахар. При падении показателя на 0,6 ммоль/л (в сравнении с обычной нормой), примените меры, указанные выше.
- Проконсультируйтесь с диетологом для составления правильного рациона.
- Принимайте пищу на протяжении всего дня с непродолжительными перерывами. Порции должны быть небольшими. Рекомендуется есть каждые 3 час.
- Подбирайте степень физических нагрузок в зависимости от состояния здоровья, индивидуальных особенностей организма.
- При продолжительных физических нагрузках каждый час употребляйте белковые продукты и продукты, содержащие углеводы (подойдёт бутерброд с мясом).
- Откажитесь от алкоголя.
- Носите с собой таблетки глюкозы (либо конфеты, сахар).
- Следите за длительностью перерывов между приёмом пищи и введением инсулина.
- Посоветуйтесь с врачом для возможной отмены препаратов на основе сульфонилмочевины. Вероятность появления гипогликемии снижается при использовании инсулина методом малых доз.
- Уведомите родственников, близких и коллег о признаках гипогликемии, способах её купирования, чтобы они смогли при необходимости вам помочь.
- Носите с собой записку, где будет указан диагноза. Можно приобрести специальный идентификационный браслет. Это позволит окружающим оказать адекватную помощь, если вы внезапно потеряете сознание.
Учтите, что если вовремя не оказать больному помощь, он впадает в продолжительную кому. В этом случае прогноз неутешителен.
Болезни сердца и сосудов – главная причина смерти при сахарном диабете. Инфаркт миокарда занимает среди них первое место. У диабетиков встречаются атипичные, безболевые формы, осложняющиеся сердечной недостаточностью, тяжелыми нарушениями ритма, аневризмой с разрывом сердца.
Диабет 1 и 2 типа являются совершенно разными заболеваниями по причинам и механизмам развития. Их объединяют только два признака – наследственная предрасположенность и повышенный уровень глюкозы в крови.
Первый тип назван инсулинозависимым, возникает у молодых людей или детей при воздействии вирусов, стрессов, на фоне лекарственной терапии. Для второго типа диабета характерно постепенное течение, пожилой возраст пациентов, как правило, избыточная масса тела, артериальная гипертония, высокий уровень холестерина в крови.
При первом типе болезни на фоне аутоиммунной реакции происходит гибель клеток поджелудочной железы, которые секретируют инсулин. Поэтому у пациентов отсутствует собственный гормон в крови или его количество минимально.
Процессы, которые происходят в условиях абсолютного дефицита инсулина:
- активируется расщепление жиров;
- в крови повышается содержание жирных кислот и триглицеридов;
- так как глюкоза не проникает в клетки, то источником энергии становятся жиры;
- реакции окисления жиров приводят к повышенному содержанию кетонов в крови.
Это приводит к ухудшению кровоснабжения органов, самые чувствительные к дефициту питания – сердце и головной мозг.
При диабете второго типа поджелудочная железа производит инсулин в нормальном и даже повышенном количестве. Но к нему потеряна чувствительность клеток. Такое состояние называется инсулинорезистентностью. Поражение сосудов происходит под влиянием таких факторов:
- высокого содержания глюкозы в крови – она разрушает стенки кровеносных сосудов;
- избыточного количества холестерина – образует атеросклеротические бляшки, закупоривающие просвет артерий;
- нарушением свертывания крови, повышенным риском тромбообразования;
- повышения инсулина – стимулирует секрецию контринсулярных гормонов (адреналина, соматотропина, кортизола). Они способствуют сужению сосудов и проникновению в них холестерина.
Инфаркт миокарда тяжелее всего протекает в условиях гиперинсулинемии. Высокая концентрация этого гормона ускоряет прогрессирование атеросклероза, так как ускоряется образование холестерина и атерогенных жиров в печени, мышцы стенок сосудов увеличиваются в размере, тормозится распад кровяных сгустков. Поэтому больные сахарным диабетом 2 типа чаще оказываются в группе риска острой коронарной патологии, чем остальные пациенты.
О том, как протекает ИБС и инфаркт миокарда при сахарном диабете, смотрите в этом видео:
Частота развития инфаркта среди диабетиков прямо пропорционально связана с компенсированностью болезни. Чем дальше от рекомендованных показателей уровень сахара в крови, тем чаще такие пациенты страдают от осложнений сахарного диабета и сосудистых нарушений. К причинам, которые могут повлиять на развитие инфаркта, относятся:
- злоупотребление спиртными напитками;
- низкий уровень физической активности;
- хронические стрессовые ситуации;
- никотиновая зависимость;
- переедание, избыток животных жиров и углеводов в рационе;
- артериальная гипертензия.
Ишемические поражения сердца отличаются более тяжелым течением у больных диабетом. Они обширные, нередко осложняются развитием недостаточности сократительной функции сердца, вплоть до полного прекращения сердечной деятельности, аритмией. На фоне повышенного давления крови и дистрофических процессов в миокарде возникает аневризма сердца с его разрывом.
Для больных сахарным диабетом характерны такие формы острой коронарной недостаточности:
типичная болевая (затяжной приступ загрудинной боли);
- абдоминальная (признаки острого живота);
- безболевая (скрытая форма);
- аритмическая (приступы мерцательной аритмии, тахикардии);
- мозговая (потеря сознания, парез или паралич).
Острый период продолжается от 7 до 10 дней. Отмечается повышение температуры тела, падение артериального давления. Острая недостаточность кровообращения приводит к отеку легких, кардиогенному шоку, прекращению почечной фильтрации, что может быть смертельно опасно для больного.
Относится к поздним осложнениям инфаркта миокарда, ее развитие у больных сахарным диабетом приводит к таким симптомам:
- затруднение дыхания, кашель, иногда кровохаркание;
- сердечная боль;
- частый и неритмичный пульс;
- боль и тяжесть в правом подреберье;
- отеки нижних конечностей;
- резкая утомляемость.

Типичной боль за грудиной жгучего или давящего характера является главным признаком инфаркта. Она сопровождается потливостью, страхом смерти, одышкой, бледностью или покраснением кожи воротниковой зоны. Всех этих симптомов может не быть при сахарном диабете.

Такое состояние возникает при длительном токсическом влиянии повышенной концентрации глюкозы в крови. Дистрофия сердечной мышцы понижает восприятие болевых импульсов.
Нарушенная микроциркуляция осложняет развитие обходного пути кровоснабжения, приводит к рецидивирующему, тяжелому течению инфаркта, аневризмам, разрывам сердечной мышцы.
Атипичное безболевое течение затрудняет диагностику патологии на ранней стадии, повышая риск летального исхода.
Для постановки диагноза самым информативным методом является ЭКГ-исследование. Типичными являются такие изменения:
- интервал ST выше изолинии, имеет вид купола, переходит в зубец Т, который становится отрицательным;
- R высокий вначале (до 6 часов), затем понижается;
- зубец Q низкоамплитудный.

В анализах крови креатинкиназа повышена, аминотрансферазы выше нормы, причем АСТ выше, чем АЛТ.

При этом нельзя допускать резкого падения гликемии, оптимальный интервал 7.8 — 10 ммоль/л. всех больных, независимо от типа болезни и назначенного до инфаркта лечения переводят на интенсифицированную схему инсулинотерапии.
Используют такие группы препаратов при лечении инфаркта:
- антикоагулянты, тромболитики;
- бета-блокаторы, нитраты и антагонисты кальция;
- антиаритмические средства;
- медикаменты для снижения уровня холестерина.
В острой стадии (7 — 10 дней) показан дробный прием протертой пищи: овощной суп, пюре (кроме картофельного), овсяная или разваренная гречневая каша, отварное мясо, рыба, творог, белковый омлет на пару, нежирный кефир или йогурт. Затем перечень блюд можно постепенно расширять, за исключением:
- сахар, белая мука и все продукты их содержащие;
- манная и рисовая крупа;
- копчения, маринады, консервы;
- жирные, жареные блюда;
- сыр, кофе, шоколад;
- жирный творог, сметана, сливки, сливочное масло.
Солить блюда при приготовлении нельзя, а на руки больному выдается 3 — 5 г (через 10 дней после возникновения инфаркта) соли. Жидкости нужно употреблять не более 1 литра в день.
Длительность и течение восстановительного периода зависит от степени повреждения сердечной мышцы и состояния сосудистой сети у диабетиков. Неблагоприятный прогноз при высокой артериальной гипертонии, периферической нейропатии, диабетической нефропатии, при лабильном варианте сахарного диабета.
Для предотвращения развития острого нарушения коронарного кровообращения рекомендуется:
Тщательный контроль за содержанием сахара, холестерина в крови, своевременная коррекция нарушений.
- Ежедневное измерение артериального давления, нельзя допускать уровня свыше 140/85 мм рт. ст.
- Отказ от курения, алкоголя и кофеинсодержащих напитков, энергетиков.
- Соблюдение питания с исключением животного жира и сахара.
- Дозированные физические нагрузки.
- Поддерживающая медикаментозная терапия.
Таким образом, развитие инфаркта у больных диабетом 1 и 2 типа может быть бессимптомным, что затрудняет диагностику и приводит к осложнениям. Для лечения нужно нормализовать уровень сахара в крови и провести полный курс восстановительной терапии. В качестве профилактики рекомендуется модификация образа жизни и стиля питания.
Одновременно выявленные диабет и стенокардия несут серьезную серьезную угрозу для здоровья. Как лечить стенокардию при диабете 2 типа? Какие нарушения в ритме сердца могут возникнуть?
Почти никому не удалось избежать развития атеросклероза при сахарном диабете. Эти две патологии имеют тесную связь, ведь повышенный сахар негативно влияет на стенки сосудов, провоцируя развитие облитерирующего атеросклероза нижних конечностей у больных. Лечение проходит с диетой.
Причины возникновения мелкоочагового инфаркта миокарда схожи со всеми остальными видами. Довольно непросто его диагностировать, острый на ЭКГ имеет атипичную картину. Последствия при своевременном лечении и реабилитации намного легче, чем при обычном инфаркте.
Не такая страшная для здоровых людей, аритмия при диабете может стать серьезной угрозой для больных. Особенно она опасна при диабете 2 типа, поскольку может стать пусковым механизмом для инсульта и инфаркта.
Довольно сложно поддается диагностике, поскольку довольно часто имеет аномальное течение субэндокардиальный инфаркт миокарда. Обычно его выявляют при помощи ЭКГ и лабораторных методов обследования. Острый инфаркт грозит смертью пациенту.
Артериальная гипертензия и сахарный диабет несут разрушающее действие для сосудов многих органов. При соблюдении рекомендаций врача можно избежать последствий.
Необходима профилактика сердечной недостаточности как при острой, хронической, вторичной формах, так и до их развития у женщин и мужчин. Для начала необходимо вылечить сердечно-сосудистые заболевания, а после поменять образ жизни.
Диагностировать заднебазальный инфаркт непросто ввиду специфичности. Одного ЭКГ может оказаться недостаточно, хотя признаки при правильной расшифровке выраженные. Как лечить миокард?
Встречается безболевая ишемия миокарда, к счастью, не так часто. Симптомы слабовыражены, может даже отсутствовать стенокардия. Критерии поражения сердца определит врач по результатам диагностики. Лечение включает медикаменты и иногда операцию.
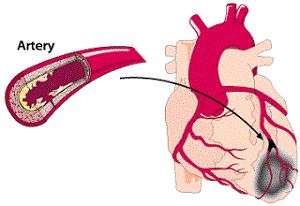
Связь сахарного диабета и болезней сердца очень прочная. Диабетики в значительной степени подвержены заболеваниям сердца и сосудов, а сам диабет это сильный фактор риска развития атеросклероза, в т.ч. коронарных артерий, а в результате ишемической болезни сердца.
Сахарный диабет ускоряет процесс развития атеросклероза, тем самым облегчает формирование атеросклеротических бляшек в коронарных артериях, затрудняя протекание крови в сосудах, которые отвечают за питание сердечной мышцы.
Поэтому у диабетиков инфаркт случается чаще, чем у людей без сахарного диабета. Подробнее об инфаркте при сахарном диабете читайте далее в собранных мною материалах по этой теме.
По статистике, у людей, страдающих сахарным диабетом, вероятность развития инфаркта на 40-50 % выше, чем у всех остальных. При данном заболевании эндокринной системы сосуды становятся хрупкими, в проток попадают тромбы и фрагменты строений. Это влечет закупорку сосудов, что ухудшает прогон крови по организму.
В результате таких процессов может развиться инфаркт миокарда у больных сахарным диабетом. Это опасное состояние, которое требует срочного обращения к врачу.
Основным проявлением этого состояния является боль, возникающая за грудиной. Иногда она появляется в нижней области грудины или в подложечной зоне. Дискомфорт ощущается в левой руке, плече. Иногда он отдает в лопатку, шею и челюсть. Болевой синдром имеет волнообразный характер – при этом обострения сменяются ремиссиями. Приступ может длиться несколько часов или дней.
Повышение уровня сахара провоцирует постепенное поражение сосудов. Как следствие, развивается хроническая форма недостаточности кровообращения мозговых сосудов, что влечет появление следующих симптомов:
- повышенная раздражительность; головные боли; ухудшение памяти; головокружение; нарушения сна; нестабильность артериального давления; шум и звон в ушах; высокая утомляемость.
Перечисленные проявления возникают на ранней стадии развития патологии, когда она имеет обратимый характер. Потому людям, которые имеют сахарный диабет, важно контролировать свое самочувствие – это поможет им вовремя заметить опасные признаки болезни. Если вовремя начать лечение, можно вернуть свое состояние в норму.
Важно!Если же у человека имеется декомпенсированный диабет или лабильная форма заболевания, когда сложно подобрать оптимальную дозировку инсулина, состояние сосудов мозга будет существенно ухудшаться.
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля могут получить средство — БЕСПЛАТНО!
При продолжительном течении декомпенсированного диабета головные боли становятся постоянными. При этом человек может падать в обмороки, у него наблюдаются резкие колебания давления, появляются невротические реакции и происходит нарушение рефлексов. В сложных случаях есть риск развития паралича, нарушения чувствительности, глотания, речи. Нередко появляются психические расстройства.
Практически у половины пациентов, имеющих сахарный диабет, развивается инфаркт. Причем это происходит значительно раньше, чем у людей без данной патологии. Ни для кого не секрет, что инфаркт – это очень сложное и опасное состояние. Но при наличии сахарного диабета приступ протекает значительно тяжелее.
При увеличении уровня глюкозы повышается объем холестериновых отложений в сосудах. В результате сужается их просвет и нарушается кровообращение. Эти процессы становятся причиной появления атеросклероза, который, в свою очередь, провоцирует возникновение ишемической болезни. Именно эта патология проявляется в виде возникновения стенокардии, аритмии, недостаточности сердца и инфаркта миокарда.
Инфаркт, который появляется на фоне сахарного диабета, имеет более сложное течение. Это связано с тем, что эндокринное заболевание провоцирует нарушение состава крови – она приобретает более густую и вязкую консистенцию.
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Данная патология приводит к формированию тромбов, которые перекрывают сосудистый просвет. В результате нарушается кровоток и замедляется заживление сердечной ткани. Это нередко провоцирует разрыв миокарда, что влечет за собой летальный исход.
На фоне эндокринной патологии есть угроза развития так называемого диабетического сердца. В данном случае нарушается работа миокарда – это мышца выполняет насосную функцию органа, отвечая за процесс перекачивания крови. При подобных проблемах сердце теряет возможность полноценно перекачивать кровь, что влечет увеличение его размеров и провоцирует появление хронической недостаточности.
У диабетиков инфаркт значительно чаще сопровождается увеличением давления. Это приводит к появлению осложнений – в частности, к образованию аневризмы аорты. Кроме того, нередко возникают проблемы с заживлением сердечной мышцы, что влечет формирование рубца. При нарушении процесса заживления существенно увеличивается угроза разрыва сердца.
Внимание!Кроме того, на фоне диабета зачастую увеличивается угроза появления повторных приступов, которые способны спровоцировать разрыв миокарда. Во время лечения инфаркта пациенты, страдающие диабетом, сталкиваются с недостаточно хорошим восстановлением систолической функции органа. Это приводит к появлению хронической формы недостаточности сердца.
Помимо этого, замедляются обменные процессы в миокарде. У людей с эндокринным нарушением мелкоочаговый инфаркт в 4 раза чаще перерастает в крупноочаговый.
Кроме того, существенно увеличивается угроза развития постинфарктной стенокардии, которая проявляется в виде приступов загрудинной боли. В этом случае возникает необходимость в проведении коронарографии, а впоследствии и ангиопластики.
Наиболее коварной формой развития инфаркта у людей с диабетом является безболевой приступ. Он связан со снижением чувствительности тканей сердца к воздействию повреждающих факторов, которые имеют место при развитии инфаркта.
Люди с таким диагнозом не ощущают интенсивной боли в груди, которая сопровождает приступ, что существенно снижает их страдания и не вызывает страха. Однако с другой стороны они могут проигнорировать инфаркт, что впоследствии приведет к появлению осложнений, включая и остановку сердца.
Некоторые люди с таким диагнозом, которые пребывают в инфарктном отделении, полностью отрицают наличие болезни и стараются быстрее выписаться домой. Такой подход крайне опасен, ведь после инфаркта может существенно увеличиться уровень сахара в крови, что приведет к опасным последствиям для здоровья.
Наличие сахарного диабета само по себе уже увеличивает риск появления сердечного приступа. Однако существуют определенные факторы, которые значительно осложняют ситуацию. Если у ближайших родственников уже был инфаркт, человек попадает в группу риска.
Если окружность талии превышает 101 см у мужчин и 89 см у женщин, это свидетельствует о центральном типе ожирения. Именно этот фактор многократно повышает содержание холестерина, что провоцирует закупорку коронарных артерий и развитие патологий сердца.
Совет!При увеличении содержания триглицеридов существенно повышается риск сердечных заболеваний. К этому также приводит снижение уровня так называемого хорошего холестерина. Наличие артериальной гипертензии провоцирует повышенное напряжение и повреждение сердца, что приводит к увеличению угрозы возникновения инфаркта.
Вероятность приступа значительно повышает курение. Людям с сахарным диабетом обязательно следует избавиться от этой вредной привычки, поскольку она провоцирует стремительное изнашивание сосудов.
Чтобы минимизировать риск развития инфаркта, людям с сахарным диабетом обязательно нужно придерживаться особого рациона. Делать это рекомендуется в течение всей жизни. Диета после инфаркта при сахарном диабете должна быть основана на фруктах и овощах. Очень полезно употреблять большое количество отварной рыбы.
При этом важно отказаться от соли, жирной пищи, масла. Для заправки салатов следует обязательно использовать оливковое масло.
Чтобы не допустить развития инфаркта и других заболеваний сердца, людям с сахарным диабетом следует соблюдать определенные правила:
- контролировать уровень глюкозы в крови; систематически посещать эндокринолога и кардиолога; исключить курение и потребление спиртных напитков; держать под контролем содержание холестерина; придерживаться правильного рациона питания; принимать необходимые лекарственные препараты; держать под контролем артериальное давление; соблюдать режим сна и отдыха; выполнять несложные физические упражнения.
При наличии сахарного диабета развитие инфаркта сопровождается такими проявлениями:
- внезапная общая недостаточность; тошнота и рвота; нарушение сердцебиения; выраженные боли в районе сердца и грудной клетке сжимающего или давящего характера; отек легких; болевой синдром, который отдает в шею, плечо, лопатку, челюсть и не проходит после приема нитроглицерина.
Чтобы спасти человеку жизнь, ему следует оказать доврачебную помощь. Для этого нужно выполнить такие действия:
- Положить больного на ровную поверхность и слегка приподнять верхнюю часть туловища. Расстегнуть одежду, которая может провоцировать нарушение дыхания. Открыть окно, чтобы обеспечить доступ свежего воздуха. Контролировать артериальное давление, пульс и дыхание. Дать таблетку нитроглицерина. Также больной должен выпить любой успокоительный препарат – к примеру, корвалол или валерьянку. Если наблюдается остановка сердца, следует сделать непрямой массаж и искусственное дыхание.
Инфаркт – это очень тяжелое состояние, которое представляет реальную угрозу для жизни и здоровья больного. Если у человека имеется сахарный диабет, вероятность развития приступа многократно повышается. Поэтому так важно контролировать состояние своего здоровья и четко выполнять все врачебные рекомендации.
Если же у человека появляются симптомы инфаркта миокарда, нужно незамедлительно вызвать скорую помощь.
В эпоху тромболитической терапии прогноз для больных сахарным диабетом с инфарктом миокарда остается неблагоприятным, и смертность от инфаркта миокарда у этой категории пациентов до сих пор значительно выше при наличии сахарного диабета.
Повышенная смертность больных диабетом обусловлена различными механизмами, влияющими на функцию и кровоснабжение миокарда, и склонностью к тромбозу, характерной для этих больных. Не меньшее значение имеет и поздняя смертность, обусловленная частыми повторными инфарктами и фатальными желудочковыми аритмиями.
Современные взгляды на проблему лечения ИМ у больных сахарным диабетом рассматривались на научно-практической конференции «Актуальные вопросы клинической кардиологии». Один из докладов на эту тему представила Е.Н. Амосова, член-корреспондент АМН Украины, доктор медицинских наук, заведующая кафедрой госпитальной терапии № 1 НМУ им. А.А. Богомольца.
Профилактика сердечно-сосудистых заболеваний – это отрасль, в которой можно достичь реальных успехов. Это убедительно доказывается опытом тех стран, где реализуются специальные профилактические программы.
За последние несколько десятилетий активное оздоровление населения, модификация образа жизни, отказ от курения, внедрение широкомасштабных государственных программ привели к кардинальным изменениям эпидемиологической ситуации относительно сердечно-сосудистых заболеваний и инфаркта миокарда, в частности в ряде промышленно-развитых стран.
Данные США свидетельствуют о том, что в 1982-1992 гг. по сравнению с 1971-1982 гг. достигнуто снижение общей смертности и смертности от сердечно-сосудистых заболеваний, но это снижение зарегистрировано только у лиц, не страдающих сахарным диабетом.
Важно!У больных сахарным диабетом эти показатели не изменились. Сахарный диабет сегодня – серьезная проблема сосудистой патологии и проблема патологии сердца. Не нужно убеждать практикующих клиницистов в том, насколько значительным фактором риска является это заболевание.
Наш городской кардиологический центр принимает ежегодно около 2,5 тысячи больных с инфарктом миокарда, что составляет более 50% случаев инфаркта миокарда города Киева. Сравнивая результаты лечения больных с ИМ в 1984-1985 гг. и в более поздний период при применении современных методов лечения, можно отметить, что уровень госпитальной летальности существенно снизился только у больных без сахарного диабета. У больных диабетом она остается высокой.
Почти каждый четвертый пациент с острым крупноочаговым инфарктом миокарда в сочетании с сахарным диабетом умер, несмотря на то, что всем им проводили современное лечение инфаркта миокарда. Конечно, при ангиопластике и стентировании коронарных сосудов результаты лечения гораздо оптимистичнее, но в данном исследовании мы рассматриваем только эффект консервативной терапии инфаркта миокарда.
Кроме того, нельзя забывать о том, что в Украине ангиопластика и стентирование коронарных сосудов доступны лишь единицам, остальные больные лечатся медикаментозно. Так что наши цифры довольно близки к реальной картине летальности больных с инфарктом миокарда.
Заметим, что цифры относятся только к больным, поступившим в отделение кардиологической реанимации в первые сутки инфаркта миокарда. Поэтому наши данные значительно отличаются от официальных цифр, которые «разбавлены» мелкоочаговыми инфарктами миокарда, диагноз которых в части случаев недостаточно достоверен.
Наши данные учитывают гораздо более жесткие критерии. Особенности течения ИМ у больных сахарным диабетом Сравнивая течение острого инфаркта миокарда в группе больных сахарным диабетом и в группе нестрадающих диабетом больных, нами отмечены такие особенности у диабетиков:
- частота встречаемости артериальной гипертензии выше (хотя есть работы, в которых указывается, что клинически значимая артериальная гипертензия не отягощает течение инфаркта миокарда); выше частота ранее перенесенного ИМ; значительно больше частота разрывов миокарда (это значительная проблема, потому что по данным нашей клиники удельный вес разрывов миокарда среди всех причин смерти при Q-ИМ составляет 20%; за рубежом же такой статистики нет); значительно выше летальность при кардиогенном шоке, первичной электрической нестабильности миокарда желудочков, AV-блокаде.
Мы анализировали функциональное состояние миокарда у больных, которые поступили в первые сутки заболевания, отобрав группу с первичным Q-инфарктом и с небольшой острой левожелудочковой недостаточностью. Исходно по основным показателям (конечный диастолический объем, конечный систолический объем, фракция выброса, минутный объем сердца) эти больные были одинаковыми.
По демографическим показателям и локализации инфаркта группы больных были сопоставимыми. К концу лечения у больных без сахарного диабета наблюдалась положительная динамика ключевых показателей систолической функции (достоверно снизились конечный диастолический объем и конечный систолический объем, возросли фракция выброса и минутный объем сердца), в то время как у больных диабетом эти показатели не изменились.
Для больных ИМ без зубца Q сахарный диабет также является важным отягощающим фактором. Трансформация этой патологии сердца в Q-ИМ у больных диабетом наблюдается в 4 раза чаще. Рефрактерная нестабильная стенокардия, при которой больные нуждаются в коронарографии и ангиопластике, наблюдается у 30% больных сахарным диабетом.
В поисках причин такого тяжелого и устойчивого к терапии течения ИМ у больных сахарным диабетом мы пришли к любопытным выводам. Наиболее очевидные возможные факторы – большие размеры инфаркта и высокая частота трехсосудистого поражения – для диабетиков не актуальны, как это ни парадоксально.
Внимание!Частота передних и задних инфарктов у больных с сахарным диабетом и без него в наших исследованиях была одинаковой. Известно, что передние инфаркты более обширны. Это соответствует данным литературы о том, что у больных сахарным диабетом масса Q-инфаркта не больше, чем у остальных больных.
Нам также не удалось найти в литературе убедительных данных, которые свидетельствовали бы, что у больных сахарным диабетом частота трехсосудистого поражения выше. Теоретически при сахарном диабете должен быть значительный удельный вес трехсосудистых поражений. Практически же существует целый ряд крупных коронарографических исследований, где этого обнаружить не удалось.
У диабетиков более выражены нарушения нейрогуморальной активации (активирована симпато-адреналовая система), дисфункция эндотелия, имеются выраженные гемокоагуляционные нарушения. Отдельного внимания заслуживают метаболические нарушения при сахарном диабете. Мы изучали динамику гликемии у диабетиков с ИМ по суткам в зависимости от исходов заболевания.
Оказалось, что у умерших и выживших в первые сутки показатели глюкозы крови были примерно одинаковы. На вторые сутки гликемия умерших впоследствии больных была значительно выше, чем у выживших. К 4-м суткам гликемия опять была на одном уровне в обеих группах больных.
Надо сказать, что эти данные – не наше открытие. В литературе есть результаты подобных исследований, в которых подчеркивается важность высокой гликемии для прогноза инфарктных больных. Причем, это касается не только сахарного диабета, но и больных с высокой гликемией, которые не страдали сахарным диабетом до инфаркта, то есть с так называемой стрессовой гликемией.
Еще один фактор, который имеет значение для течения инфаркта миокарда, – это жирнокислотный спектр мембраны эритроцитов. В первые сутки (то есть практически аналогично статусу до заболевания, поскольку этот биохимический показатель очень инертный) содержание w3-полиненасыщенных жирных кислот было достоверно ниже у больных с острым коронарным синдромом без зубца Q, умерших от ИМ, чем у выживших. В связи с этим важным направлением профилактики острого коронарного синдрома является терапия w3-полиненасыщенными жирными кислотами.
Лечение ИМ у больных сахарным диабетом Анализируя данные результатов тромболитической терапии у больных с сахарным диабетом и без него, можно отметить худший эффект тромболизиса у диабетиков. Госпитальная летальность у больных диабетом, получивших тромболизис, остается на значительном уровне.
Также у диабетиков гораздо выше частота нетяжелых кровотечений при одинаковом количестве тяжелых кровотечений на фоне тромболитической терапии. Диабетическая ретинопатия, кроме самых тяжелых форм, в настоящее время не считается противопоказанием к тромболитической терапии, ее безопасность у таких больных достоверно доказана.
Совет!Одним из наиболее важных факторов, препятствующих эффективной тромболитической терапии, является феномен «no-reflow», при котором после реканализации сосудов отсутствует кровоток на уровне ткани при проходимой инфарктзависимой коронарной артерии. Это явление наблюдается у достаточно большого количества больных с инфарктом миокарда.
Частота его у больных сахарным диабетом оказалась значительно выше, причем отмечено, что чем более высокая гликемия наблюдается у пациента, тем больше риск возникновения феномена «no-reflow». Таким образом, лечение инфаркта миокарда у больных с сахарным диабетом представляет собой сложную задачу. Безусловно, у больных сахарным диабетом ангиопластика или стентирование намного более эффективны, чем тромболитическая терапия.
При этом значительно уменьшается как смертность, так и частота повторных нефатальных инфарктов. Следуя Европейским рекомендациям, пациентов, у которых выявлен высокий риск развития осложнений острого коронарного синдрома, следует подвергать более агрессивной терапии – интервенционному вмешательству на фоне медикаментозной поддержки.
Поскольку пациенты с сахарным диабетом относятся к группе чрезвычайно высокого риска развития осложненных форм инфаркта миокарда и неблагоприятного его прогноза, у таких больных при остром Q-ИМ необходимо оказывать предпочтение рентгенхирургическим методам реканализации коронарных сосудов в первые 12 часов, прежде всего стентированию.
Но не менее важными остаются и вопросы медикаментозных подходов к лечению ИМ, особенно учитывая тот факт, что доступность ранней инвазивной терапии в нашей стране остается крайне низкой и только незначительная часть больных в состоянии позволить себе такое лечение.
Таким образом, вопросы консервативного вмешательства (тромболитической терапии и комплементарных препаратов) остаются актуальными даже у больных группы высокого риска, в том числе и больных сахарным диабетом.
Исходя из важности метаболических нарушений при сахарном диабете и учитывая их достоверное влияние на прогноз острого инфаркта миокарда, особое значение для диабетиков имеет метаболическая терапия.
Опубликованы данные о том, что в группе пациентов, не подвергавшихся тромболитической терапии, применение внутривенного введения триметазидина достоверно снижало летальность к 35-му дню лечения и частоту осложнений в стационарный период при отсутствии такого эффекта у больных, получивших тромболизис (исследование EMIP-FR).
Важно!Несколько лет назад закончилось исследование DIGAMI о применении у диабетиков метаболической терапии глюкозо-инсулино-калиевой смеси. При использовании в ее составе 80 ЕД инсулина и более в первые сутки ИМ и продолжении инсулинотерапии в течение 1-3 месяцев получено выраженное снижение летальности у больных сахарным диабетом, которое было особенно выраженным у больных, раньше не принимавших инсулин.
Эту методику наша клиника взяла на вооружение, и мы вводим глюкозо-инсулино-калиевую смесь в первые сутки ИМ, а далее, что не менее важно, всех больных с сахарным диабетом (даже тех, что до ИМ успешно корригировали уровень гликемии с помощью сахароснижающих таблетированных препаратов) переводим на дробное введение (4-кратное) малых доз инсулина. Такую инсулинотерапию желательно поддерживать в течение нескольких месяцев и после выписки из стационара.
Анализируя действие инсулина при ИМ, получены любопытные данные о том, что важную роль играет не снижение гликемии, а другие метаболические эффекты инсулина. Сам инсулин, кроме гипогликемического действия, имеет вазодилатирующий эффект, и это говорит в пользу его применения при ИМ у больных сахарным диабетом.
Сочетание инсулина с ацетилхолином, который вводится внутрикоронарно, согласно исследованиям, выраженно улучшает коронарный кровоток. Кроме «открытия» коронарной артерии, не следует забывать и о группе комплементарных препаратов – ингибиторах АПФ. Но клиницисты привыкли считать, что действие этих препаратов сказывается через довольно длительное время.
Субанализ в рамках исследования SMILE показал, что у больных инфарктом миокарда с сахарным диабетом ингибиторы АПФ (рассматривался препарат зофеноприл) по сравнению с плацебо способствовали снижению летальности уже в первые сутки, в то время как у больных без сахарного диабета подобного эффекта не наблюдалось.
Аналогичные данные получены по отношению к тяжелой сердечной недостаточности к 6 неделям лечения. При раннем (с первых часов Q-ИМ) применении ингибитора АПФ у больного ИМ всегда следует начинать с малых доз, поскольку велик риск гипотензии, усугубляющей гипоперфузию, которая может спровоцировать расширение зоны инфаркта миокарда (исследование CONSENSUS II, K. Swedberg, 1997). Некоторые новые препараты способны свести этот риск до минимума.
В одном из последних исследований сравнивали препараты каптоприл и периндоприл. Периндоприл не оказывал такого выраженного снижения артериального давления, чреватого риском усугубления гипоперфузии миокарда, как привычный препарат каптоприл, что говорит о большей безопасности применения периндоприла.
Внимание!В крупных многоцентровых контролируемых плацебо исследованиях снижение летальности после ИМ доказано для таких ингибиторов АПФ: каптоприл, эналаприл, рамиприл, зофеноприл, трандолаприл, лизиноприл. Важное значение в лечении больных ИМ с сахарным диабетом имеют β-адреноблокаторы.
Вызываемое ими снижение летальности у больных с сахарным диабетом в относительных величинах не меньше, чем у больных без сахарного диабета, но абсолютное количество спасенных жизней больше. Кардиоселективный β-блокатор, метопролол, у таких больных хорошо переносился и не вызывал дополнительных побочных эффектов.
Безусловно, на все β-блокаторы не распространяется эффект класса, и пользоваться следует только препаратами, доказавшими свою эффективность в контролированных клинических исследованиях (для больных ИМ такими препаратами являются метопролол, тимолол, пропранолол и, согласно недавнему исследованию CAPRICORN, карведилол).
В целом, использование современных методов лечения с доказанной эффективностью открывает возможности для улучшения исходов инфаркта миокарда, даже у больных с сопутствующим сахарным диабетом.
Почти у 50% больных с сахарным диабетом развивается инфаркт миокарда. У людей с диабетом инфаркт и инсульт развиваются в более раннем возрасте, нежели у людей не страдающих диабетом. Как известно сам по себе инфаркт является сложным и опасным для жизни состоянием, но у больных сахарным диабетом инфаркт миокарда протекает особенно. Инфаркт миокарда у людей с диабетом возникает в 2 раза чаще, чем у людей без диабета.
Высокие цифры глюкозы в крови провоцируют отложение холестерина в стенке сосудов, что ведет к сужению его просвета, нарушению кровотока и развитию атеросклероза, а атеросклероз в свою очередь является основной причиной ишемической болезни сердца (стенокардия, инфаркт миокарда, нарушение ритма сердца, сердечная недостаточность).
Инфаркт на фоне диабета протекает тяжелее, потому как при диабете нарушается состав крови (она становится более вязкой и густой), это способствует образованию кровяных сгустков (тромбов), которые перекрывают просвет сосудов сердца, препятствуют нормальному кровотоку, ухудшают процесс заживления сердечной мышцы, часто приводят к разрыву миокарда и смерти пациента.
При этом страдает миокард — мышца, которая выполняет основную насосную функцию сердца и перекачивает кровь. При повреждении миокарда сердце перестает полноценно перекачивать кровь, оно увеличивается в размерах и приводит к развитию хронической сердечной недостаточности.
У диабетиков чаще, чем у людей без диабета повышается артериальное давление на фоне инфаркта миокарда, что ведет к развитию осложнений инфаркта (формированию аневризмы аорты) и мешает нормальному заживлению сердечной мышцы, а именно образованию постинфарктного рубца. Следовательно если процесс заживления нарушается, возрастает риск разрыва сердечной мышцы и наступления внезапной смерти больного.
На фоне диабета повышается риск развития повторных инфарктов с разрывом миокарда. В процессе лечения инфаркта у диабетиков плохо восстанавливается систолическая функция сердца, что ведет к развитию хронической сердечной недостаточности.
Совет!Снижаются метаболические процессы в миокарде (нарушается питание и обмен веществ в сердечной мышце). У диабетиков в 4 раза чаще не-Q инфаркт миокарда (мелкоочаговый), может трансформироваться в Q инфаркт миокарда (крупноочаговый).
Чаще развивается постинфарктная стенокардия ( приступы загрудинной боли), при которой больной будет нуждаться в проведении коронарографии с последующей ангиопластикой (стентирование или шунтирование сосудов сердца).
Хочу обратить Ваше внимание на один важный момент. Самой «подлой» особенностью развития инфаркта миокарда у диабетиков, является безболевая форма инфаркта за счет снижения чувствительности тканей сердца к повреждению, которые происходят при инфаркте.
С одной стороны диабетики могут не чувствовать сильной жгучей и пекущей боли в груди, которая характерна для инфаркта, что значительно облегчает им страдания и не так пугает. Но с другой стороны они могут вообще не знать, что у них инфаркт и продолжать жить с ним дальше, пока не разовьются осложнения, вплоть до остановки сердца.
Некоторые диабетики, которые находятся в инфарктном отделении не чувствуя боли, полностью отрицают у себя болезнь и спешат выписаться домой — это неправильно и опасно! Потому как при инфаркте сахара могут «подпрыгнуть» до небес и тогда прощай компенсация диабета, а сердце будет «трещать по швам».
Уровни гликемии для больных сахарным диабетом переносящие инфаркт миокарда:
- 5,0-7,8 ммоль/л При нестабильности состояния (первые дни инфаркта) допускается до 10 ммоль/л На фоне терапии инфаркта нужно избегать уровня глюкозы ниже 4-5 ммоль/л
Показания к введению инсулина у больных сахарным диабетом на фоне инфаркта миокарда:
- Сахарный диабет 1 типа (инсулинзависимый) При поступлении в стационар уровень глюкозы выше 10 ммоль/л Прием высоких доз стероидных препаратов Тяжелое, критическое состояние Кардиогенный шок Выраженная постинфарктная стенокардия Застойная сердечная недостаточность Серьезные нарушения сердечного ритма Гипотония Нарушение сознания Предоперационный период, за несколько часов до реваскуляризации (восстановления проходимости) коронарных артерий
Если у Вас сахарный диабет и имеются один или несколько из ниже перечисленных признаков, Вы автоматически попадаете в группу риска сердечно сосудистых заболеваний и рискуете получить инфаркт в несколько раз больше, чем остальные люди страдающие диабетом.
Важно!Сам по себе диабет уже является фактором риска развития инфаркта миокарда. Если у одного из Ваших родственников был инфаркт миокарда (женщины до 55 лет, мужчины до 65 лет), Вы попадаете в группу риска по инфаркту миокарда.
Если окружность талии больше 101 см у мужчины и 89 см у женщины — это говорит о центральном типе ожирения, который способствует повышению уровня «плохого» холестерина и приводит к закупорке коронарных артерий. Повышение уровня «плохого» холестерина (ЛПНП) ведет к развитию заболеваний сердца.
Повышение уровня Триглицеридов (тоже липидов или жиров) в крови ведет к заболеваниям сердца. Низкий уровень «хорошего» холестерина (ЛПВП) повышает риск развития заболеваний сердца. Артериальная гипертензия или гипертония приводит к перенапряжению и повреждению сердца и сосудов давлением, повышает риск развития инфаркта и инсульта.
Курение. Повышает риск развития инфаркта в 2 раза. Отказ от сигарет диабетику необходим, потому как диабет и курение очень быстро изнашивают сосуды и развивается инфаркт.
Из всего сказанного выше можно сделать вывод, что ни какая болезнь не делает нас лучше, а сахарный диабет — это враг с которым нужно бороться всю жизнь и выигрыш в этой борьбе зависит на 90% от Вас самих.
- Поддерживайте уровень глюкозы в крови Следите за уровнем холестерина Контролируйте артериальное давление Питайтесь правильно, согласно диете при сахарном диабете Откажитесь от курения и алкоголя Придерживайтесь необходимого уровня физических нагрузок По необходимости или вовремя принимайте назначенные препараты Чаще посещайте кардиолога и эндокринолога
Инсулин при инфаркте миокарда и сахарном диабете. Значение глюкозо-инсулиновой смеси при диабете и инфаркте
Впоследствии всем больным, которым вводили глюкозо-инсулиновую смесь, назначали подкожно инсулин 4 раза в сутки по крайней мере в течение 3 мес с целью поддержания нормального уровня глюкозы в крови.
Внимание!Три раза в день перед едой вводили инсулин короткого действия, на ночь — инсулин пролонгированного действия (средней продолжительности). Пациентам, вошедшим в контрольную группу, назначали стандартное лечение.
Они не получали инсулин, если на то не было чётких клинических показаний. При выписке из больницы 266 больных (87 %) из группы, получавшей глюкозо-инсулиновую смесь с последующим подкожным введением инсулина, продолжали получать инсулин, тогда как только 135 больных (43 %) из контрольной группы получали инъекции инсулина (р
Эти рекомендации не случайно приведены столь подробно, так как ознакомившись с результатами данного исследования, многие врачи могут заинтересоваться использованием глюкозо-инсулиновой смеси для лечения больных сахарным диабетом, у которых развился инфаркт миокарда. В результате введения данной смеси (с последующим назначением инсулина подкожно) достоверно снизилась общая смертность в течение года и в среднем через 3,4 года наблюдения.
Через год от начала наблюдения общая смертность в группе больных, которым вводилась глюкозо-инсулиновая смесь с последующим назначением инсулина подкожно, снизилась на 30 % и составила 19 % (58 умерших) по сравнению с 26 % (82 умерших) в контрольной группе (р = 0,027).
За весь период наблюдения общая смертность в группе больных, которым вводили глюкозо-инсулиновою смесь с «следующим назначением инсулина подкожно, снизилась на 28 % (11 % — в абсолютном выражении: 44 % — 33 % = 11 %) и составила соответственно 33 % (102 умерших) по сравнению с 44 % (138 умерших) в контрольной группе (р = 0,011).
Эти положительные сдвиги были особенно выражены у больных, отнесённых к благополучной группе (с низким риском неблагоприятного течения заболевания), которые до развития инфаркта не получали инсулин.
Совет!В “неблагополучную” группу высокого риска вошли больные, у которых отмечали минимум два из перечисленное ниже признаков: возраст старше 70 лет, перенесенный в прошлом инфаркт миокарда, сердечная недостаточность в анамнезе, приём дигоксина перед поступлением в больницу и включением в исследование.
Среди больных благополучной группы которые до развития инфаркта миокарда не получали инсулин, больничная смертность снизилась (на фоне введения глюкозо-инсулиновой смеси с последующим назначением инсулина подкожно) на 58 % и составила 5 % по сравнению с 12 % среди пациентов из “благополучной” группы, не получавших такого лечения.
Через 3 мес кюлюдения общая смертность снизилась на 52 % и составила соответственно по группам 6,5 и 13,5 % (р = 0,046). Через год наблюдения общая смертность снизилась на те же 52% и составила соответственно по группам 8,6 и 18 % (р = 0,020).
За весь период наблюдения общая смертность в группе больных, которым вводили глюкозо-инсулиновую смесь с последующим назначением инсулина подкожно, снизилась на 51 % (15 % — в абсолютном выражении) и составила соответственно 18 % (25 умерших) по сравнению с 33 % (44 умерших) в контрольной группе (р = 0,004).
Виновато ли в таких благоприятных сдвигах относительно непродолжительное введение глюкозо-инсулиновой смеси в остром периоде инфаркта миокарда и/или последующее хроническое введение инсулина (возможно, также повлекшее за собой усиленное внимание к этим больным), сказать сложно. Общий результат впечатляет. Дальнейшее изучение этого вопроса имеет большое клиническое значение.
В предрасположении к развитию инфаркта миокарда у больных диабетом, несомненно, большую роль играет состояние свертывающей и антисвертывающей системы крови. Существенное значение в процессе свертывания имеют также и функциональные свойства тромбоцитов.
Изучая адгезивность тромбоцитов, Moolten с сотрудниками (1963) нашел значительное нарастание адгезивности пластинок у больных диабетом после приема жирной пиши. Усиление адгезивности было значительно более выражено у больных диабетом, чем у недиабетиков, страдающих атеросклерозом, что, по-видимому, связано с глубокими нарушениями обменных процессов.
Важно!Имеются указания также и на изменения состояния антисвертывающей системы крови у больных диабетом. Fearkley с сотрудниками (1963) обследовал состояние фибринолитической системы крови у 100 больных диабетом и обнаружил у большинства из них низкую фибринолитическую активность. Установить связь низкой фибринолитической активности с тяжестью диабета им не удалось.
Гораздо чаще у больных, страдавших диабетом, наблюдался фиброз и фиброэластоз интимы, что отчасти можно было объяснить сопутствующей гипертонической болезнью, однако эти изменения у больных диабетом развиваются в более раннем возрасте.
Сопутствующая гипертоническая болезнь наблюдается у больных диабетом гораздо чаще, чем у других лиц. Так, White (1956), обследовав большую группу (1072 чел.) молодых больных диабетом, нашел, что гипертоническая болезнь наблюдалась у них в 40% случаев, а у больных диабетом в старческом возрасте (старше 60 лет), по наблюдениям Lewis и Simmons (1958), гипертоническая болезнь наблюдалась у мужчин в 59,3% случаев, а у женщин — в в 82,6%, тогда как у группы больных атеросклерозом без диабета процент сочетания с гипертонической болезнью был ниже (49% у мужчин и 77% у женщин).
Результатом вовлечения в атеросклеротический процесс коронарных артерий при диабете является часто наблюдаемое при этом заболевании поражение миокарда не только в виде инфаркта миокарда и кардиосклероза, но также и в виде дистрофии миокарда.
Миокардиодистрофия развивается при диабете не только вследствие нарушения коронарного кровообращения и недостаточного снабжения кислородом сердечной мышцы, но также и в результате общих нарушений обменных процессов. При диабете сердечной мышцей, так же, как и всеми другими органами и тканями, недостаточно и неполноценно утилизируются углеводы, белки и жиры вследствие недостатка инсулина.
Многие авторы склонны связывать нарушения биохимических процессов в миокарде, приводящие к его дистрофии, с колебаниями уровня сахара в крови. Отчасти нарушения обменных процессов, в частности углеводного, связаны со снижением проницаемости клеточных мембран (В. Г. Вогралик, Е. П. Камышова, Г. С. Айзен, З. М. Пароханян, 1963).
У больных диабетом в пожилом возрасте изменения миокарда обычно расцениваются как проявления коронарной недостаточности, тогда как у молодых больных диабетом, у которых еще нет клинических симптомов атеросклероза коронарных артерий или гипертонической болезни, изменения в сердечной мышце скорее трактуются как дистрофические. Хотя и у молодых больных диабетом нередко описывают очаговые нарушения коронарного кровообращения (Е. А. Васюкова и ряд других).
У лиц в возрасте 16—40 лет И. Н. Кошицкому удалось выявить нарушения коронарного кровообращения в 32% случаев. Однако, помимо типичных проявлений нарушения коронарного кровообращения, в ряде случаев у молодых больных, страдающих сахарным диабетом, описывают изменения, не типичные для коронарной недостаточности, в частности изменения со стороны правого желудочка.
Так, сотрудники В. Г. Вогралика, обследовав электро- и векторкардиографически 120 больных диабетом, обнаружили признаки гипертрофии правого желудочка, изменения реполяризации и уменьшение петли Т.
Внимание!На мышечные изменения преимущественно в правом желудочке указывают также и баллистокардиографические данные. О дистрофическом характере этих изменений свидетельствуют их лабильность и нормализация этих показателей в периоде компенсации диабета при эффективном лечении.
Выявление признаков дистрофии миокарда представляет большие затруднения, так как начальные изменения не дают типичных симптомов и могут быть выявлены только при специальном обследовании больных.
Для суждения о сократительной способности миокарда у больных диабетом аспирант нашей клиники А. А. Машин использовал метод полиграфии (синхронную запись, ЭКГ, ФКГ и сфигмограммы).
Острый коронарный синдром (ОКС) – любая группа клинических признаков или симптомов, позволяющая подозревать острый инфаркт миокарда (ОИМ) или нестабильную стенокардию (НС).
- Острый инфаркт миокарда Инфаркт миокарда с подъемом сегмента ST (ИМП ST) Инфаркт миокарда без подъема сегмента ST (ИМБП ST) Инфаркт миокарда, диагностированный по изменениям ферментов, по биомаркерам, по поздним ЭКГ-признакам Нестабильная стенокардия (НС)
Повышение и/или последующее снижение уровня биохимических маркеров некроза миокарда в крови (предпочтительно сердечных тропонинов), если их концентрация как минимум в одной пробе крови превышает верхнюю границу нормы, принятую в данной лаборатории*, и имеется как минимум одно из следующих свидетельств ишемии миокарда:
- клиническая картина ишемии миокарда; изменения ЭКГ, указывающие на появление ишемии миокарда (возникновение смещений 5Т-Т, блокады ЛНПГ); появление патологических зубцов Q на ЭКГ; появление признаков потери жизнеспособного миокарда или нарушений локальной сократимости при использовании методик, позволяющих визуализировать сердце.
Непредвиденная ВСС, включая остановку сердца, часто на фоне симптомов, позволяющих заподозрить ишемию миокарда, у больных с предположительно остро возникшим подъемом сегмента SТ, остро возникшей блокадой ЛНПГ, или признаками свежего тромба в КА при КАГ и/или патологоанатомическом исследовании. При этом смерть наступила до появления возможности забора образцов крови или раньше, чем отмечается повышение биохимических маркеров некроза в крови.
При ТБА у больных с исходно нормальным уровнем биохимических маркеров некроза миокарда в крови их повышение более 99-го перцентиля ВГН свидетельствует о развитии некроза миокарда, обусловленного этим вмешательством.
По соглашению, увеличение содержания биохимических маркеров некроза миокарда в крови, превышающее в 3 раза этот уровень, должно трактоваться как бесспорный ИМ в результате ТБА. Вариант: ИМ вследствие документированного тромбоза стента.
- частота встречаемости артериальной гипертензии выше (хотя есть работы, в которых указывается, что клинически значимая артериальная гипертензия не отягощает течение инфаркта миокарда); выше частота ранее перенесенного ИМ; значительно больше частота разрывов миокарда (это значительная проблема, потому что по данным нашей клиники удельный вес разрывов миокарда К концу лечения у больных без сахарного диабета наблюдалась положительная динамика ключевых показателей систолической функции (достоверно снизились конечный диастолический объем и конечный систолический объем, возросли фракция выброса и минутный объем сердца), в то время как у больных диабетом эти показатели не изменились. Для больных ИМ без зубца Q сахарный диабет также является важным отягощающим фактором. Трансформация этой патологии сердца в Q-ИМ у больных диабетом наблюдается в 4 раза чаще. Рефрактерная нестабильная стенокардия, при которой больные нуждаются в коронарографии и ангиопластике, наблюдается у 30% больных сахарным диабетом. У диабетиков более выражены нарушения нейрогуморальной активации (активирована симпато-адреналовая система), дисфункция эндотелия, имеются выраженные гемокоагуляционные нарушения. Отдельного внимания заслуживают метаболические нарушения при сахарном диабете.
По результатам клинических исследо-ваний для большинства больных являются следующие показатели:
- 5,0 – 7,8 ммоль/л Допустимо периодическое повышение гликемии до 10 иммоль/л Необходимо избегать гликемии ниже 4-5 ммоль/л
- СД 1-го типа, Гипергликемия при поступлении стойко выше 10 ммоль/л, Терапия высокими дозами стероидов, Парентеральное питание, Общее тяжелое /критическое состояние Кардиогенный шок, выраженная застойная сердечная, тяжелая постинфарктная стенокардия Артериальная гипотония Тяжелые нарушения сердечного ритма Любая степень нарушения сознания Периоперационный период, в том числе предстоящая в ближайшие часы хирургическая реваскуляризация коронарных артерий
Наиболее оптимальным методом быстрого и управляемого достижения компенсации углеводного обмена является непрерывная внутривенная инфузия инсулина (НВИИ) короткого действия, при необходимости — с инфузией глюкозы (5%, 10%, и зависимости от уровня гликемии и объема вводимой жидкости).
Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации состояния — каждые 2 часа).
Больные СД с ОКС, без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифициро-ванной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии.
Вольные СД с ОКС с низким риском смерти/ИМ, у которых клинические и инструментально-лабораторные признаки ОКС ликвидируются на этапе поступления в клинику, могут находиться на терапии ПСМ или глинидами, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии.
Метформин противопоказан любым больным СД с ОКС из-за невозможности оперативного управления гликемией, риска развития лактат-ацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС. Применение тиазолидиндионов при ОКС строго противопоказано.
Блокаторы адренорецепторов при ИМпSТ











